Психиатрия болезни симптомы: Термины, используемые в психиатрических диагнозах
ФГБНУ НЦПЗ. ‹‹Избранные труды››
В группу психических, или душевных, болезней входят все те болезненные процессы, в которых преобладающими явлениями служат расстройства со стороны психической, resp. нервно-психической деятельности, иначе говоря, расстройства в области тех отправлений, благодаря которым устанавливается отношение личности к окружающему миру. Из этого определения нетрудно усмотреть, что психические болезни ничуть не выражаются исключительно одними только изменениями в сфере психики (resp. нейро-психики), но что они могут сопровождаться также и другими расстройствами и, между прочим, изменениями со стороны тех или других проводящих функций нервной системы. И действительно, знакомясь ближе с различными формами психических, или душевных, болезней и, в частности, с теми расстройствами, которыми они выражаются, нетрудно убедиться, что в сущности нет или почти нет ни одной психической болезни, в которой рядом с расстройствами психической сферы не обнаруживались бы те или другие нарушения со стороны проводящих функций нервной системы и органов тела, подчиненных деятельности нервной системы, хотя бы и слабо выраженные.
Факт этот становится вполне понятным, если мы примем во внимание, что и те, и другие болезни, т. е. так называемые психические и собственно нервные, относятся к поражению одной и той же нервной системы.
Современная медицина, вопреки недавнему прошлому, даже объединяет между собой психические и нервные болезни, так как выяснилось, что психическая деятельность находится в полной и безусловной зависимости от деятельности высших корковых центров нервной системы и их взаимных связей между собой, в то время как поражение других центров и проводников нервной системы обусловливает разнообразные нервные болезни.
Независимо от этой анатомо-физиологической точки зрения, устанавливающей, так сказать, природную связь между психическими и нервными болезнями, имеются между теми и другими несомненное родство и в этиологическом отношении. Особенно доказательные факты в указанном отношении можно почерпнуть в наследственности. Как известно, в настоящее время точно установлено, что в семьях, отягченных неблагоприятной или патологической наследственностью, мы встречаем, наряду с психическими, также и разнообразные нервные болезни.
С другой стороны, известно, что от лиц, страдавших психическими болезнями, происходит потомство, отличающееся не только теми или другими уклонениями психической сферы, но и поражаемое нервными болезнями, особенно общими неврозами, и, наоборот, от лиц, страдавших нервными болезнями, особенно общими неврозами, обычно происходит потомство, в котором может быть отмечено то или другое количество психопатов.
Словом, между психическими и нервными болезнями существует самое тесное родство, какое только можно себе представить в наследственном отношении.
Равным образом и важнейшие этиологические моменты, помимо наследственности, являются общими для развития психических и нервных болезней. Возьмем для примера травму, нравственный шок, сифилис, разнообразные острые инфекции и другие отравления, а также различные самоотравления. Как известно, все эти условия способствуют в той или иной степени развитию как психических, так и нервных заболеваний. Нередко даже результатом воздействия вышеуказанных причин являются болезни, в которых психические и нервные симптомы представляются как бы смешанными между собою.
Таковы травматические нейропсихозы, нейриты с психическими расстройствами, сифилитические поражения мозга с психическими дефектами, алкогольный ложный паралич и т. п.
Наконец, нельзя не отметить здесь того обстоятельства, что при самых разнообразных психических болезнях при исследовании открываются те или другие нервные расстройства. Это положение справедливо не только по отношению к так называемым органическим психозам, но и к группе истерических, эпилептических, неврастенических, а также в известной мере и к группе дегенеративных и других психозов.
С другой стороны, при многих нервных болезнях, особенно при так называемых общих неврозах, а также при разнообразных поражениях головного мозга (опухоли, размягчения, кровоизлияния, склерозы и пр.) могут быть открыты те или другие нарушения психической сферы.
Далее родство между психическими и нервными болезнями совершенно ясно устанавливается тем фактом, что в известных случаях нервные болезни осложняются психическими расстройствами.
Мы знаем затем целый ряд болезненных форм, в которых психические и нервные расстройства идут рука об руку в такой степени, что трудно даже решить, куда правильнее относить эти расстройства к нервным или психическим болезням. Сюда относятся некоторые общие или большие неврозы, как истерия, миастения и неврастения, отчасти эпилепсия, некоторые фамильные нервные болезни, сопровождающиеся слабоумием и т. п.
Как известно, по отношению к истерии в последнее время, благодаря трудам Шарко, Мебиуса, Шгрюмпеля, Жане, Реймона и др., все более и более устанавливается взгляд, что несмотря на ряд симптомов, сближающих эту форму болезни с чисто нервными поражениями, она должна быть рассматриваема как психическая болезнь, не потому только, что здесь обнаруживаются чисто психические симптомы, как своеобразные особенности характера, склонность к развитию галлюцинаций, навязчивых идей и т.
С другой стороны, состояние, описываемое под названием различного рода фобий, особенно Экиролем, Фальре, Вестфалем, Крафт-Эбингом, Баллем, Тамбурини, Маньяном, мной, Пит-ром и Режи и др. , в последнее время некоторыми из французских авторов, особенно Жане, Реймоном и др., выделяется из обычных форм неврастении под названием психастении. Со своей стороны в русской литературе еще в 1885 г. мною была подробно описана та же форма болезни под названием психопатии или психоневрастении.
, в последнее время некоторыми из французских авторов, особенно Жане, Реймоном и др., выделяется из обычных форм неврастении под названием психастении. Со своей стороны в русской литературе еще в 1885 г. мною была подробно описана та же форма болезни под названием психопатии или психоневрастении.
Надо при этом иметь в виду, что под формой собственно неврастении понимаются проявления раздражительной слабости и общего подавления нервной системы. При этом с психической стороны обнаруживаются элементарные симптомы, отражающие общее понижение нервной деятельности в виде быстрой психической утомляемости, внутреннего беспокойства и тоски, излишней склонности к развитию аффектов, неустойчивостью настроения и т. п. К психастении же, resp. психоневрастении, относятся те болезненные состояния, при которых вышеуказанные физические проявления отступают на второй план и в первую голову выдвигаются совершенно специальные психические расстройства в виде различного рода навязчивых состояний, так называемых фобий и одержимости, в виде поразительного безволия, беспричинной тоски и страха, систематических тиков и т.
Как бы то ни было, обе эти формы болезни и в особенности психоневрастения или психастения представляются не столько неврозами, сколько психозами и потому они в последнее время вполне по праву получают название психоневрозов.
Что касается эпилепсии, то мы должны иметь в виду, что, наряду с большими приступами, в которых обнаруживается временная полная утрата нервно-психической деятельности, следовательно, симптом, несомненно, психического характера, и вместе с тем тонические клонические судороги, представляющие симптом нервного характера, имеются обыкновенно и приступы малой или так называемой психической эпилепсии, при которой все явления протекают в так называемой психической сфере.
Кроме того, нельзя не принять во внимание, что настоящий психоз, как и психоневроз, сближаются между собой не только потому, что симптомокомплекс тех и других представляет много общего между собой, но вместе с тем и потому, что общие психоневрозы дают основание к развитию так называемых переходных или смешанных форм. И в самом деле, неврастения, психастения, меланхолия, ипохондрия и даже истерия в начале своего развития имеют вообще так много общего между собой, что требуется нередко продолжительное наблюдение, чтобы окончательно остановиться па том или другом диагнозе.
Если мы затем углубимся в патогенез заболеваний, известных под названием психоневрозов или больших неврозов, то должны будем иметь в виду главным образом то или другое нарушение обмена, приводящее к изменению функций нервней системы вообще и мозговой коры в особенности. По крайней мере этот взгляд, основывающийся на исследованиях обмена веществ, в последнее время приобретает все более и более прав и по отношению к так называемой генуинной эпилепсии. Равным образом имеются ясные указания и па зависимость истерии и неврастении от нарушения в обмене веществ.
По крайней мере этот взгляд, основывающийся на исследованиях обмена веществ, в последнее время приобретает все более и более прав и по отношению к так называемой генуинной эпилепсии. Равным образом имеются ясные указания и па зависимость истерии и неврастении от нарушения в обмене веществ.
С другой стороны, многие из психических расстройств, особенно меланхолия, мания, острая аменция и некоторые другие, также в основе своей имеют нарушение в обмене веществ, в пользу чего по крайней мере могут быть приведены многие данные.
Итак, не может быть сомнения, что психические болезни и общие нервные, а в частности, черепно-мозговые болезни в патолого-биологическом смысле представляют собой если не одно целое, то во всяком случае трудно обособляемые друг от друга области патологии, вследствие чего они нередко и изучаются в курсе медицинских наук в одной клинике, разделенной на два отделения, из которых одно служит для психических, а другое для нервных больных.
Переводя на практический язык все вышесказанное, можно утверждать без риска впасть в преувеличение, что нельзя претендовать на основательное изучение психических болезней без знакомства с нервными болезнями и, с другой стороны, нельзя быть хорошим невропатологом, не будучи знакомым и с психическими болезненными состояниями.
Тем не менее практическая важность обособления психических больных от больных всех других категории и в том числе нервных приводит к необходимости выделения психических больных как от нервных, так и от иных соматических Сольных. В этом отношении мы должны сказать, что хотя и невозможно го многих случаях строго научное обособление психических болезненных состояний от нервных, но в практических видах все те случаи, где изменения психической сферы обнаруживаются в течение всего болезненного состояния и где они имеют преобладающее значение, можно признавать психическими болезнями, тогда как другие поражения нервной системы, в которых психические изменения играют меньшее значение по сравнению с нервными или представляются эпизодическими в течение болезненного состояния, могут и должны быть признаваемы нервными болезнями.
На том же основании и некоторые соматические заболевания, например, тифы и др., несмотря на частое обнаружение в течение болезни ясных симптомов со стороны нервно-психической сферы, не относятся к категории психических заболеваний.
Та тесная связь, которая существует между психическими и нервными болезнями, естественно, сближает психиатрию с остальной медициной, так как нервные болезни всегда стояли в тесной связи с другими медицинскими науками. Но не в меньшей, если еще не в большей мере психиатрию сближают с остальными медицинскими науками новейшие взгляды на происхождение многих психических болезней, как на результат самоотравления организма.
С этим вместе для огромного большинства психических заболеваний должно быть признано, что лежащее в основе их поражение мозговых функций не является первичным и самостоятельным, а обусловливается аутоинтоксикациями и действием токсических начал, поражающих весь вообще организм и в том числе нарушающих функции высших центров нервной системы и их сочетательных связей. Иначе говоря, дело не идет в этих случаях о первичном поражении собственно головного мозга, а о поражении всего организма; самые же психические болезни являются совокупностями функциональных расстройств или связанных с общими условиями жизнедеятельности организма и нарушением его отправлений в форме аутоинтоксикации того или другого рода, или связанных с влиянием общей инфекции и действием тех или других токсинов на мозг. В этих случаях изменения, происходящие в мозгу, могут быть рассматриваемы лишь как производные основного поражения организма, имеющего свою этиологию, свое развитие, течение и даже исход в той мере, в какой на него не оказывают влияния те или другие терапевтические мероприятия.
В этих случаях изменения, происходящие в мозгу, могут быть рассматриваемы лишь как производные основного поражения организма, имеющего свою этиологию, свое развитие, течение и даже исход в той мере, в какой на него не оказывают влияния те или другие терапевтические мероприятия.
Если такие органы, как центральная нервная система, при этом поражаются в большей степени, чем другие части организма, то это может обусловливаться самой инфекцией или аутоинтоксикацией и избирательным ее свойством подобно другим ядам, обладающим этой особенностью, далее, чрезвычайной нежностью самой ткани мозга, особыми функциональными и иными условиями, ставящим мозг при данных условных в положение locus minoris resistentiae, индивидуальными особенностями данного организма, приобретаемыми по наследству и условиями прошлой жизни и т. п.
При этом и те анатомические изменения в мозгу, которые открываются в такого рода случаях, лишь в известном числе являются непосредственными виновниками психических расстройств, чаще же они служат производными аутоинтоксикации, как и те психические расстройства, которые являются ее последствием. Дело идет в этом случае об изменении состава крови и развитии в ней химических продуктов и токсинов, которые, отравляя нервную ткань, с одной стороны, вызывают в ней расстройство функциональной деятельности, а с другой, действуя в течение известного времени в виде более или менее длительных влияний, вызывают изменения мозговой ткани.
Дело идет в этом случае об изменении состава крови и развитии в ней химических продуктов и токсинов, которые, отравляя нервную ткань, с одной стороны, вызывают в ней расстройство функциональной деятельности, а с другой, действуя в течение известного времени в виде более или менее длительных влияний, вызывают изменения мозговой ткани.
В этих случаях последние нам не могут служить объяснением болезненных симптомов, как изменения мозговой ткани при введении в организм внешних, так называемых интеллектуальных ядов не объясняет нам тех функциональных расстройств нервно-психической сферы, которые ими обусловливаются. Дело в том, что интоксикации, как и аутоинтоксикации могут вызывать функциональные расстройства деятельности мозговых клеток, производя временные изменения в мозговом кровообращении и динамические изменения в питании клеток мозга без стойких структурных их изменений. Если впоследствии при хронических отравлениях в клетках и обнаруживаются уже более-стойкие структурные изменения, то они являются последствием продолжительного нарушения питания и отравления клеток и, следовательно, сами по себе как явления вторичные не могут быть принимаемы за основу функциональных расстройств психической сферы.
К этому следует добавить, что и изменения нервной ткани, производимые различными ядами, могут быть более или менее сходственными и даже одинаковыми, так как в сущности влияние ядов не столько действует непосредственно на протоплазму клетки, сколько на условия ее питания, нарушение которых и приводит к более или менее одинаковым изменениям структуры клетки, несмотря на различие действия ядов.
Само собой разумеется, что упомянутые структурные изменения мозговых клеток, обусловленные аутоинтоксикациями, не безразличны для нервно-психических отправлений, но мы большей частью не можем с определенностью указать их значение в общей картине заболевания, пока дело не идет о невознаградимой атрофии нервных клеток и волокон, сопровождающейся развитием слабоумия.
Все вышеизложенное приводит нас к выводу, что корни душевных болезней, если исключить сравнительно редкие случаи психических расстройств, обусловленных травматическими повреждениями черепа, лежат не в головном мозгу, а в нарушении жизнедеятельности организма, обусловленном теми или иными внутренними дефектами или внесенными извне общими болезнетворными началами, причем от всех других болезненных состояний они отличаются лишь тем, что в результате нарушенной жизнедеятельности организма выдвигается на первый план по резкости внешних проявлений функциональное или органическое нарушение деятельности мозга, приводящее к психическим расстройствам.
Только что изложенное сближает психические болезни с общими соматическими болезнями, так как здесь, как и в обыкновенных болезненных процессах, дело идет также об общих аутоинтоксикациях или интоксикациях организма, влиянию которых подвергаются по преимуществу высшие центры головного мозга, заведующие психическими отправлениями, тогда как сопутствующие им соматические расстройства оказываются крайне слабо выраженными и мало заметными.
Из вышеизложенного очевидно, что следует совершенно отказаться от анатомического принципа в объяснении разнообразных психических расстройств, наблюдаемых при душевных болезнях. Как бы тонки ни были современные методы исследования нервной ткани мозга, они в большинстве случаев открывают нам в сущности лишь результаты действия на мозг аутоинтоксикаций и интоксикаций, которые, отравляя нервную ткань, собственно и лежат в основе психических расстройств, а не те анатомические изменения, которые являются результатом их воздействия на мозг. Иначе говоря, основа душевных или психических болезней должна быть патолого-физиологическая, а не патологоанатомическая, причем последние если и играют роль в развитии психических расстройств, то лишь роль вторичного, а не первичного фактора. При этом, конечно, не умаляется и значение патологоанатомических изменений мозговой ткани, особенно в случаях, где как в органических психозах, они достигают крайне резкой степени своего развития и приводят к местным или разлитым разрушительным процессам, но тем не менее и в большинстве органических психозов патологоанатомические изменения мозговой ткани не составляют первичной основы патологического процесса, часто поражающего весь организм или по крайней мере коренящегося в поражении внечерепных органов.
При этом, конечно, не умаляется и значение патологоанатомических изменений мозговой ткани, особенно в случаях, где как в органических психозах, они достигают крайне резкой степени своего развития и приводят к местным или разлитым разрушительным процессам, но тем не менее и в большинстве органических психозов патологоанатомические изменения мозговой ткани не составляют первичной основы патологического процесса, часто поражающего весь организм или по крайней мере коренящегося в поражении внечерепных органов.
Все вышесказанное должно существенным образом влиять, с одной стороны, на клиническое исследование и распознавание душевных болезней, с другой стороны, на их терапию.
Прежде всего необходимо отрешиться от того взгляда, что проявления психических болезней, как мы их наблюдаем в клинике, служат выражением анатомических изменений мозга, и, следовательно, нет основания доискиваться и анатомической основы в разделении психозов, несмотря на сделанные в этом отношении попытки со стороны известных психиатров.
Сами по себе психические расстройства или симптомы в виде психического возбуждения, угнетения и безразличия, в виде иллюзий и галлюцинаций, в виде нарушений в закреплении и оживлении следов, в виде расстройств сочетательной деятельности, ненормальных влечений и т. п. еще не говорят нам о сущности данного заболевания, как и другие симптоматические состояния из области внутренних болезней, например, водянка, желтуха, кашель и т п., не говорят нам о сущности того болезненного процесса, который лежит в их основе. Поэтому в симптоматическом отношении в известные периоды могут представлять внешнее сходство совершенно различные душевные болезни, а потому для правильной оценки психического расстройства ничуть не достаточно довольствоваться только наблюдением одних симптомов душевной болезни и выдвигать их как основу для диагностики душевных болезней, как это делается многими еще и по сие время.
Напротив того, только наблюдение всей совокупности симптомов, как психических, так и физических, та или другая смесь этих симптомов, их сочетание и течение, а равно и исследование всего организма с физической стороны и, между прочим, в отношении его наследственного и, в частности, семейного расположения, в отношении его возраста и телесного и умственного развития, в отношении присутствующих в организме отклонений или его индивидуальных особенностей, в отношении ранее перенесенных физических и психических болезней, а также бывших ранее излишеств того или иного рода или иных отягчающих моментов дают тот материал, при сопоставлении которого мы получаем возможность правильно оценивать данное психическое заболевание.
Если при этом остается невыясненным для нас действительный источник развития болезненного психического состояния, то во всяком случае, приняв во внимание все вышеуказанные данные, мы характеризуем всю совокупность условий и внешних особенностей данного болезненного состояния, причем можем быть уверены, что при совпадении этих условий в другом организме и при общем сходстве внешних проявлений психоза мы встретимся с одинаковым по существу психическим заболеванием, хотя бы его внешние проявления в зависимости от тех или других случайных моментов и представляли некоторые своеобразные особенности и отличия.
Что касается терапевтического вмешательства при психозах, то необходимо помнить, что все наши мероприятия, направленные к успокоению болезненных симптомов, к устранению бессонницы, отказа от пищи и т. п., суть лишь симптоматические средства, которые могут облегчать течение болезни, но не искоренять самую болезнь. Для последней цели необходимо все внимание направить на самую основу болезни и, где это возможно, попытаться ее устранить. Если же основа болезни остается скрытой или неустранимой, то необходимо позаботиться по крайней мере о лучшем питании и об улучшении обмена веществ находящимися в нашем распоряжении средствами, об исправном содержании желудочно-кишечного канала и т. п., чтобы дать больному организму самому лучше справиться с теми нарушениями в обмене веществ и с аутоинтоксикацией, которые лежат в основе данного психического заболевания.
Если же основа болезни остается скрытой или неустранимой, то необходимо позаботиться по крайней мере о лучшем питании и об улучшении обмена веществ находящимися в нашем распоряжении средствами, об исправном содержании желудочно-кишечного канала и т. п., чтобы дать больному организму самому лучше справиться с теми нарушениями в обмене веществ и с аутоинтоксикацией, которые лежат в основе данного психического заболевания.
Само собой разумеется, что правильное нозологическое выяснение душевных болезней должно соответственным образом влиять и на индивидуальную и общественную профилактику подобного рода психических расстройств, так как последняя возможна только с распознаванием или по крайней мере предугадыванием истинной причины заболевания.
Равным образом и предсказание относительно дальнейшего течения и исхода душевной болезни стоит в прямой зависимости от правильного нозологического распознавания болезни, причем, однако, всякий раз должны быть приняты во внимание условия содержания и течения болезненного состояния. Дело в том, что каждая болезнь, предоставленная самой себе, должна иметь свое особое течение и исход. Те болезни, сущность которых находится во временном нарушении функций организма, состоящем в зависимости от каких-либо случайных внешних причин, обыкновенно заканчиваются по истечении известного времени полным выздоровлением и можно быть уверенным, что больному не грозит впредь новое заболевание, если, конечно, не повторятся те внешние причины, которые вызвали первоначальную болезнь; в других же случаях, где причины болезни коренятся в особых нарушениях обмена, связанных с периодически обостряющимся нарушением функционирования тех или других органов, мы имеем поразительную склонность болезни к возвратам, вследствие чего больному, освободившемуся от одного из приступов болезни, судьба грозит в будущем новыми и новыми болезненными приступами той или иной длительности.
Дело в том, что каждая болезнь, предоставленная самой себе, должна иметь свое особое течение и исход. Те болезни, сущность которых находится во временном нарушении функций организма, состоящем в зависимости от каких-либо случайных внешних причин, обыкновенно заканчиваются по истечении известного времени полным выздоровлением и можно быть уверенным, что больному не грозит впредь новое заболевание, если, конечно, не повторятся те внешние причины, которые вызвали первоначальную болезнь; в других же случаях, где причины болезни коренятся в особых нарушениях обмена, связанных с периодически обостряющимся нарушением функционирования тех или других органов, мы имеем поразительную склонность болезни к возвратам, вследствие чего больному, освободившемуся от одного из приступов болезни, судьба грозит в будущем новыми и новыми болезненными приступами той или иной длительности.
В других случаях болезненное состояние, имеющее в своей основе неустранимое нарушение обмена и настоящую аутоинтоксикацию, коренящуюся не в случайных внешних причинах, а во внутренних условиях организма, роковым образом затягивается на более долгое время и заканчивается более или менее глубоким слабоумием. Наконец, в известном ряде случаев мы имеем дело с такой основой болезни, которая, будучи в корне неустранимой, постепенно все более и более подтачивает умственные и физические силы больного, причем болезнь, принимал прогрессирующее течение, закапчивается не только более или менее полным психическим распадом, но и летально.
Наконец, в известном ряде случаев мы имеем дело с такой основой болезни, которая, будучи в корне неустранимой, постепенно все более и более подтачивает умственные и физические силы больного, причем болезнь, принимал прогрессирующее течение, закапчивается не только более или менее полным психическим распадом, но и летально.
Все эти различия в ходе и развитии душевных болезней стоят в прямой связи с истинной основой болезненного процесса к с условиями возникновения и дальнейшего развития, а не с внешними проявлениями отдельных симптомов, а потому и в профилактическом отношении должно играть большое значение распознавание истинной природы заболевания, а не внешних только проявлений болезни.
Общая психопатология | Обучение | РОП
При объединении отдельных, наблюдаемых у пациента симптомов в синдром, обычно используются:
- Иерархический принцип: синдром выделяется по наиболее тяжелому из имеющихся симптомов, т.к. остальные симптомы будут естественным образом вытекать из более тяжелого симптома.
 Например, если у пациента есть галлюцинаторно-бредовая симптоматика и тревога, то скорее всего тревогу можно объяснить наличием бреда и галлюцинаций (страшно из-за преследования), если у пациента есть тревога и проявления повышенной утомляемости, то утомляемость можно объяснить напряжением, связанным с тревогой.
Например, если у пациента есть галлюцинаторно-бредовая симптоматика и тревога, то скорее всего тревогу можно объяснить наличием бреда и галлюцинаций (страшно из-за преследования), если у пациента есть тревога и проявления повышенной утомляемости, то утомляемость можно объяснить напряжением, связанным с тревогой. - Опора на возможный патогенез. В случае, если наблюдаемые симптомы имеют общий патогенез, может быть достаточно выделения у пациента одного синдрома. Однако, в некоторых случаях всю клиническую симптоматику пациента невозможно объяснить только одним патогенезом. В этой связи может быть полезно разделение всех психопатологических симптомов на две группы (позитивные и негативные), которые могут отражать разные патогенетическим механизмы.
Все психопатологические симптомы можно разделить на две группы:
Позитивные (продуктивные, плюс-симптомы) — те симптомы, которые отсутствуют у здорового человека, но появляются у больного в результате болезни (например, галлюцинации, бред, тревога и пр. ).
).
Негативные (минус-симптомы, дефект) — уменьшение или выпадение психических функций, имеющихся у здоровых (например, амнезия, деменция, апатия и пр.).
Предполагается, что эти группы симптомов имеют разный патогенез. Негативные симптомы (симптомы выпадения) связаны с утратой мозговой ткани или разрушением психических функций, во многих случаях они стойкие, необратимые и ближе связаны с этиопатогенетическими аспектами болезней, которые их вызывают. Позитивные симптомы — чаще всего преходящи, обратимы и связаны с временными «функциональными» нарушениями в деятельности мозга (нейрохимические, нейрофункциональные), поэтому обычно они имеют лучший прогноз.
Если у одного пациента присутствуют симптомы из разных групп, то, возможно, они имеют разное происхождение и динамику, поэтому они должны быть объединены в два разных синдрома (например, при шизофрении у многих пациентов одновременно может наблюдаться галлюцинаторно-бредовой синдром и апато-абулический синдром).
Политические взгляды в психиатрии by John Z. Sadler
Ежегодные общемировые инвестиции в научные исследования, связанные с излечением таких тяжелых психических патологий, как биполярное расстройство, шизофрения и клиническая депрессия составляют огромные суммы. Они сопоставимы с затратами, направляемыми на поиск путей лечения любой другой болезни. Но, не смотря на то, что психические расстройства являются, несомненно, медицинскими болезнями, со своими собственными ответственными за заболевание молекулами и аберрантной анатомией, они все же достаточно сильно отличаются от «физических» болезней. Можно сказать, что они являются как «медицинскими» психическими заболеваниями, так и социальными. И причины данного утверждения кроются в самой природе психических болезней.
- A Balanced Response to Inflation Justin Sullivan/Getty Images org/ListItem»> What Moves Putin? PS OnPoint Mark Schiefelbein/Pool/Getty Images
Subscriber Exclusive
Не подвергается сомнению тот факт, что такие патологии, как болезнь сердца, пневмония или диабет, оказывают огромное влияние на самочувствие больных и общественный статус последних. Но только при анализе таких заболеваний, как шизофрения, биполярное расстройство, одержимость и депрессия мы находим болезненные процессы, которые так целенаправленно и глубоко изменяют самоощущение, индивидуальность и социальный статус личности.
Человек, больной шизофренией, может ощущать себя как некто другой, а свою личность — как управляемую извне, а также может рассматривать все общество как что-то подозрительное и угрожающее. При биполярном расстройстве на стадии мании у человека наблюдается, в дополнение к серьезным, иногда жизнеопасным повреждениям рассудка, экстраординарное чувство благополучия, что в жизни бывает редко, если бывает вообще. Индивидуумы с одержимостью одновременно и страшатся, и стыдятся своих неразумных навязчивых идей и стремлений, а также выказывают непреодолимую заинтересованность в своих мыслях и действиях. Люди, страдающие клинической депрессией, ощущают себя, свое внутреннее «я», как нечто мрачное и скучное, лишенное обычных человеческих чувств, таких как предвкушение, наслаждение и значимость.
Пациенты с умственными патологиями обычно задают своим врачам следующий вопрос: «Это я или моя болезнь?» Проявления болезни и чувства самовыражения не так легко распознать и различить. Поэтому психиатрическое лечение часто фокусируется на разделении вышеуказанных двух составляющих.
Поэтому психиатрическое лечение часто фокусируется на разделении вышеуказанных двух составляющих.
Однако данное переплетение чувства собственного «я» с проявлениями умственного заболевания часто приводит пациента к смешанным чувствам по поводу лечения. Например, лечение маниакальности ставит под угрозу испытываемое больными экстраординарное чувство благополучия и подвергает их риску перехода личности в фазу депрессии и страха. Идиосинкразические убеждения шизофреника являются целью для фармакотерапии. В то же самое время они могут быть источником персональной гордости и вызывать отчетливое чувство индивидуальности, которое пациент захочет сохранить.
Из-за этой неопределенности «болезнь или я» умственные расстройства связаны с человеческими ценностями, системами убеждений и интересами иным образом, чем физические болезни. Симптомы физического состояния почти всегда оцениваются отрицательно, в то время как некоторые симптомы умственных расстройств оцениваются положительно. Так, например, все согласятся с тем, что очень плохо сломать ногу или заболеть воспалением легких. Но, с другой стороны, многие проявления психических расстройств, как то: повышенная энергичность мании, эйфория интоксикации для наркоманов или самодовольство при нарушении личности, не всегда воспринимаются отрицательно.
Так, например, все согласятся с тем, что очень плохо сломать ногу или заболеть воспалением легких. Но, с другой стороны, многие проявления психических расстройств, как то: повышенная энергичность мании, эйфория интоксикации для наркоманов или самодовольство при нарушении личности, не всегда воспринимаются отрицательно.
Subscribe to Project Syndicate
Our newest magazine, The Year Ahead 2022: Reckonings, is here. To receive your print copy, delivered wherever you are in the world, subscribe to PS for less than $9 a month.
As a PS subscriber, you’ll also enjoy unlimited access to our On Point suite of premium long-form content, Say More contributor interviews, The Big Picture topical collections, and the full PS archive.
Subscribe Now
Как результат, несмотря на то, что большинство потенциальных пациентов способны признать пользу от применения психиатрического лечения, они также могут не желать получать лечение из-за угрозы некоторым имеющимся у них источникам самоутверждения. А если к этому добавить то, что такое лечение считается позором, и откровенно дискриминационный характер методов лечения психических заболеваний, то не удивительно, почему пациенты не приходят на прием к врачам и отказываются принимать лекарства.
А если к этому добавить то, что такое лечение считается позором, и откровенно дискриминационный характер методов лечения психических заболеваний, то не удивительно, почему пациенты не приходят на прием к врачам и отказываются принимать лекарства.
Несмотря на то, что неопределенность «болезнь или я» при психических заболеваниях нельзя установить совершенно однозначно, многие общества делают определенные послабления, например, учитывают состояние ума преступника при оценке его юридической ответственности. Часто общество обладает способами поощрения, и даже принуждения, к лечению психически больных людей. А так как психиатрия потенциально может влиять и разрушать персональные способности и качества, то для сохранения гражданских свобод необходимо регламентировать практику лечения психических заболеваний.
Поскольку наука уже дает объяснение многим загадкам, связанным с психическими расстройствами, может появиться желание заявить, что проблемы с политическими взглядами и другими ценностями вскоре исчезнут. В соответствии с этой точкой зрения принятие общего соглашения о причинах и методах лечения психических заболеваний может сделать политический вопрос несущественным как в случае с перелом ноги или инфарктом миокарда, которые настоящее время никак не связаны с политикой.
В соответствии с этой точкой зрения принятие общего соглашения о причинах и методах лечения психических заболеваний может сделать политический вопрос несущественным как в случае с перелом ноги или инфарктом миокарда, которые настоящее время никак не связаны с политикой.
Я скептически отношусь к тому, что это может произойти. Давайте порассуждаем в жанре научной фантастики. Давайте скажем, что в некоторый момент в будущем нейробиология сможет объяснить не только основные психические расстройства, но также и причину преступности. В действительности нам придется довести до совершенства понимание биологии нравственного поведения, что позволит нам объяснить нравственное поведение как нормальных, так и душевнобольных людей.
Но даже при таком научно-фантастическом сценарии у нас остается серьезная политическая проблема: на каких нормах морали можно основывать желательные и нежелательные убеждения и поведение? Кто будет определять нормы преступного поведения и психического заболевания, а также патологические состояния, которым наука даст объяснение? Будут ли эти нормы основываться на моих ценностях или ваших ценностях, или на преобладающей научной точке зрения или ценностях выдающегося политического деятеля?
Наличия политических взглядов в психиатрии избежать нельзя, и любое общество обязано относиться к ним с величайшей серьезностью.
«Проснувшись, вы обнаруживаете у постели марсианина» Психические расстройства жителя большого города: Книги: Культура: Lenta.ru
По статистике ВОЗ, из ста человек семеро болеют депрессией, трое — биполярным расстройством, один — социопат и один имеет большие шансы стать шизофреником. Многие вполне успешно живут со своими диагнозами той жизнью, которую в обществе принято называть нормальной. Журналисты Дарья Варламова и Антон Зайниев написали книгу «С ума сойти! Путеводитель по психическим расстройствам для жителя большого города», в которой популярно рассказали о симптомах наиболее распространенных проблем. Книга вышла в финал премии Просветитель, лауреаты которой будут объявлены 16 ноября. «Лента.ру» публикует главу из книги, посвященную шизофрении.
Ступор и дурашливость
Симптомы шизофрении давно вызывали интерес у медиков, но первые попытки объединить эти признаки в отдельное расстройство возникли лишь в середине XIX века. Французский психиатр Бенедикт Морель дал этому расстройству название démence précoce («преждевременная деменция», противопоставление сенильной старческой деменции, сейчас известной как болезнь Альцгеймера), шотландец Томас Клоустон использовал термин «подростковое сумасшествие», немцы Эвальд Геккер и Карл Людвиг Кальбаум описали кататоническую (впадение в ступор, иногда чередующийся с приступами возбуждения) и гебефреническую (отличающуюся детским, дурашливым поведением) разновидности шизофрении. Лишь в 1899 году отец современной психиатрии Эмиль Крепелин объединил набор разных симптомов в единую болезнь, назвав ее латинизированным термином Мореля — dementia praecox. Крепелин первым предположил, что разнообразные симптомы были вызваны не осложнением других недугов, а самостоятельной болезнью. Он обратил внимание на общую для всех случаев картину, на то, что сейчас считается «ядром» шизофрении, — расщепление личности и искаженное до абсурда восприятие реальности. Впрочем, еще тогда Крепелин с осторожностью относился к собственной классификации.
Французский психиатр Бенедикт Морель дал этому расстройству название démence précoce («преждевременная деменция», противопоставление сенильной старческой деменции, сейчас известной как болезнь Альцгеймера), шотландец Томас Клоустон использовал термин «подростковое сумасшествие», немцы Эвальд Геккер и Карл Людвиг Кальбаум описали кататоническую (впадение в ступор, иногда чередующийся с приступами возбуждения) и гебефреническую (отличающуюся детским, дурашливым поведением) разновидности шизофрении. Лишь в 1899 году отец современной психиатрии Эмиль Крепелин объединил набор разных симптомов в единую болезнь, назвав ее латинизированным термином Мореля — dementia praecox. Крепелин первым предположил, что разнообразные симптомы были вызваны не осложнением других недугов, а самостоятельной болезнью. Он обратил внимание на общую для всех случаев картину, на то, что сейчас считается «ядром» шизофрении, — расщепление личности и искаженное до абсурда восприятие реальности. Впрочем, еще тогда Крепелин с осторожностью относился к собственной классификации. Он был уверен, что болезни надо разделять строго по их происхождению — рассматривать биохимические, нейрологические нарушения и связанные с ними симптомы и объединять их в болезни по общности физиологических предпосылок, а не по внешним проявлениям. Крепелин предполагал, что впоследствии надобность в его классификации отпадет, потому что мы сможем определять психические болезни нозологически (т. е. понимая, как именно работает тот или другой процесс и что именно сломалось). Но даже спустя 100 лет ученые способны лишь в самых общих чертах определить, в каких участках мозга происходят «неполадки». Поэтому психиатры по-прежнему ставят диагнозы исходя из наблюдаемых симптомов.
Он был уверен, что болезни надо разделять строго по их происхождению — рассматривать биохимические, нейрологические нарушения и связанные с ними симптомы и объединять их в болезни по общности физиологических предпосылок, а не по внешним проявлениям. Крепелин предполагал, что впоследствии надобность в его классификации отпадет, потому что мы сможем определять психические болезни нозологически (т. е. понимая, как именно работает тот или другой процесс и что именно сломалось). Но даже спустя 100 лет ученые способны лишь в самых общих чертах определить, в каких участках мозга происходят «неполадки». Поэтому психиатры по-прежнему ставят диагнозы исходя из наблюдаемых симптомов.
Швейцарский психиатр Юджин Блейлер продолжил работу Крепелина. Он разделил симптомы на основные и дополнительные и ввел в обиход термин «шизофрения», который, однако, до выхода в 1952 году первого DSM использовался параллельно с термином dementia praecox. Следующие 40 лет продолжались терминологические и методологические споры — ученые и врачи пытались договориться о том, как классифицировать шизофрению, как отличать ее от других болезней, какие симптомы можно включать, а какие нет и существует ли она вообще как единое заболевание.
«Вялотекущая шизофрения» и карательная медицина
Долгое время границы заболевания были настолько расплывчаты, что два разных врача могли считать одного и того же человека полностью здоровым или, наоборот, критически больным, даже если они пользовались одобренной ВОЗ классификацией. Этим, в частности, пользовался институт карательной психиатрии в СССР. Введенный в 1966 году психиатром Андреем Снежневским термин «вялотекущая шизофрения» подразумевал крайне слабые проявления основных симптомов. Разумная в целом мысль о возможности существования целого спектра расстройств шизофренического типа (эта идея приходила в голову еще Юджину Блейлеру и находит отражение в существующих классификациях психических заболеваний), к сожалению, была доведена до абсурда и стала использоваться как «научное» подтверждение опасности диссидентов для общества. Симптоматика включала в себя как признаки, которые с таким же успехом можно было отнести к другим расстройствам (исследование 1978 года, проведенное ВОЗ в 10 странах, показало, что симптомы, по которым московские психиатры ставили диагноз «вялотекущая шизофрения», вполне вписывались в картину аффективного расстройства), так и весьма неоднозначные критерии эксцентричного мышления/поведения. Скажем, «повышенное чувство собственного достоинства» можно было при желании приравнять к бреду величия, а желание реформ — к сверхидее. Сегодня диагноз «вялотекущая шизофрения» исключен из Международной классификации болезней, а его современный аналог — «шизотипическое расстройство» — не рекомендован к широкому применению из-за расплывчатости.
Скажем, «повышенное чувство собственного достоинства» можно было при желании приравнять к бреду величия, а желание реформ — к сверхидее. Сегодня диагноз «вялотекущая шизофрения» исключен из Международной классификации болезней, а его современный аналог — «шизотипическое расстройство» — не рекомендован к широкому применению из-за расплывчатости.
В 1987 году появился более объективный метод диагностики — британец Питер Лиддл предложил трехфакторную модель, которая позволяла точнее разделять симптомы шизофрении на разные категории и подбирать соответствующее лечение, используя математические инструменты. Позже эта модель была несколько раз валидирована и признана удачной, хотя и не на 100 процентов верной. Ее усовершенствовали, и сейчас в Международной классификации болезней 10-го пересмотра (МКБ-10) для диагностики используются восемь групп симптомов.
Пикассо в голове
Международная классификация болезней делит симптомы заболевания на «большие» и «малые». Для постановки диагноза достаточно одного большого или двух малых, проявляющихся на протяжении одного месяца.
К большим симптомам относятся:
«Материализация» мыслей — ощущение, что окружающие либо читают мысли больного (и, возможно, их воруют), либо, наоборот, вкладывают свои мысли в его голову.
Бред воздействия — ощущение, что действия и мысли человека контролирует кто-то извне.
Голоса в голове — слуховые галлюцинации, комментирующие или обсуждающие с пациентом его действия. Выделяют псевдогаллюцинации, когда человек понимает, что голоса звучат только в его сознании и другие их не слышат, и истинные галлюцинации, когда эти звуки кажутся больному объективной реальностью.
Кадр: фильм «Планета Ка-Пэкс»
Бредовые идеи — человек зациклен на грандиозных нереальных идеях, например, отождествляет себя с богом, ищет тайный шифр иллюминатов в сочинениях Достоевского или верит в свое умение контролировать биржевые индексы.
Малые симптомы:
Повторяющиеся галлюцинации, сопровождающиеся нестойким бредом без явных аффективных расстройств, — в отличие от «больших» симптомов бредовые мысли не столь всеохватывающие. Они могут более-менее гармонично вписываться в характер человека и быть даже в целом адекватными окружающей среде, но носить гиперболизированный характер — скажем, желание несмотря ни на что доказать гипотезу Эрдеша, ради чего человек отказывается от работы, семьи и уходит в сибирскую деревню заниматься наукой.
Они могут более-менее гармонично вписываться в характер человека и быть даже в целом адекватными окружающей среде, но носить гиперболизированный характер — скажем, желание несмотря ни на что доказать гипотезу Эрдеша, ради чего человек отказывается от работы, семьи и уходит в сибирскую деревню заниматься наукой.
Малосвязанная речь — «словесная окрошка», отрывистые, малопонятные монологи со множеством неологизмов, неуместными паузами.
Кататоническое поведение — бесцельное возбуждение либо, наоборот, полный ступор, полная отстраненность от окружающей среды вплоть до «восковой гибкости» — состояния, когда человек не двигается сам, но сохраняет надолго любую позу, которую ему придают, даже самую неудобную.
Апатия — обеднение речи, «смазанность» эмоциональной реакции, когда человек как будто полностью равнодушен к своей судьбе. При этом данный симптом не является следствием депрессии или биполярного расстройства.
Болезнь обычно начинается с так называемого продромального периода, когда появляется набор «негативных» симптомов шизофрении (утрачиваются атрибуты привычного существования).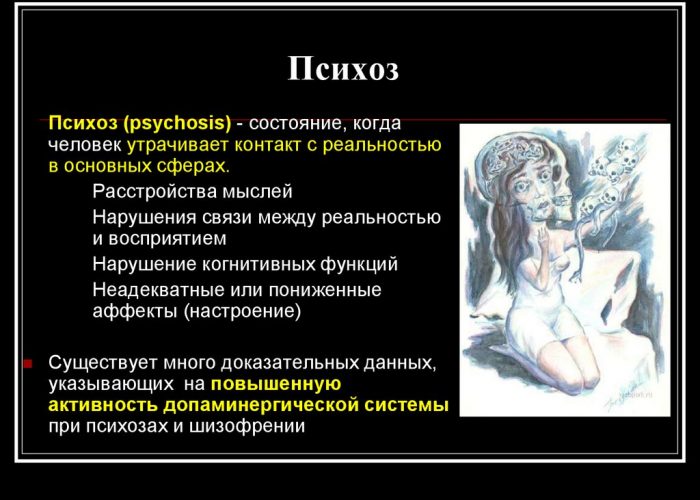 У человека наблюдаются проблемы с памятью и концентрацией, он старается избегать общества, в том числе самых близких людей, и теряет интерес к любимым занятиям. В 90 процентах случаев в этот период человек впадает в депрессию. Иногда у больного появляются мистические переживания, склонность к странным затеям. Он уже понимает, что с ним «что-то не то», но обычно скрывает это от окружающих. 15–25 лет — обычное время первого проявления симптомов шизофрении, поэтому зачастую окружающие не придают происходящему особого значения: «Это у него сложный переходный возраст, взросление».
У человека наблюдаются проблемы с памятью и концентрацией, он старается избегать общества, в том числе самых близких людей, и теряет интерес к любимым занятиям. В 90 процентах случаев в этот период человек впадает в депрессию. Иногда у больного появляются мистические переживания, склонность к странным затеям. Он уже понимает, что с ним «что-то не то», но обычно скрывает это от окружающих. 15–25 лет — обычное время первого проявления симптомов шизофрении, поэтому зачастую окружающие не придают происходящему особого значения: «Это у него сложный переходный возраст, взросление».
Кадр: фильм «Отряд Самоубийц»
За продромом обычно следует самая заметная для окружающих фаза — обострение, когда больной переходит в психотическое состояние. Человек начинает слышать голоса инопланетян, общаться с умершими знаменитостями, например посредством натирания стен наждачкой, или просто уходит в себя настолько, что совсем не реагирует на окружающих и сидит без движения несколько дней. В среднем психоз случается раз в году у 3,3 человека из 1000 и один раз в течение всей жизни — у 7,2 человека из 1000387. Основной пик приходится на мужчин до 30 лет и женщин до 35, второй пик наблюдается у людей после 60.
Основной пик приходится на мужчин до 30 лет и женщин до 35, второй пик наблюдается у людей после 60.
Так описывает свой приступ Арнхильд Лаувенг, писатель и психолог, страдавшая шизофренией: «У меня сместилось нормальное восприятие перспективы и пространственных отношений, так что я жила, словно попав в мир сюрреалистических картин Пикассо или Сальвадора Дали. Это было очень мучительно и страшно. Однажды по дороге на работу я полчаса простояла у перехода, не решаясь перейти через дорогу. Я не могла правильно оценить, на каком расстоянии от меня находятся машины, а край тротуара казался мне краем глубокой пропасти, шагнув в которую я разобьюсь насмерть».
Амбивалентность, смесь ощущения реальности и фантазий, наблюдаемых явлений и их привычных интерпретаций — один из главных признаков шизофрении. Вопреки распространенному представлению, больные никогда не уходят в свой выдуманный мир полностью. В середине прошлого века психиатр из Франции Гаэтан Клерамбо предполагал, что галлюцинации и бред, которые возникают у больных, — не причина, а лишь следствие шизофрении. Пациент сначала теряет способность логически мыслить и постоянно сталкивается с противоречиями. Для того чтобы их компенсировать, организм вырабатывает своеобразные способы разрешения когнитивного диссонанса — бредовые идеи, галлюцинации и т. д. Частичным подтверждением этому служил тот факт, что обычно в острой фазе, когда у пациента наблюдаются более интенсивные продуктивные симптомы (вызывающие новые, не свойственные обычной психике состояния, такие как галлюцинации; а симптомы, при которых больной утрачивает способность испытывать нормальные эмоции — например, радость, — называются негативными), уровень беспокойства и тревожности снижается. Интересно, что по этой логике современные способы лечения шизофрении, направленные в первую очередь на купирование симптомов, ухудшают страдания больного. Ему приходится снова сталкиваться с диссонансом, от которого он скрывался в придуманном мире. Отметим, правда, что теория Клерамбо не получила полноценного подтверждения и, хотя окончательно не опровергнута, не является в современной науке приоритетной.
Пациент сначала теряет способность логически мыслить и постоянно сталкивается с противоречиями. Для того чтобы их компенсировать, организм вырабатывает своеобразные способы разрешения когнитивного диссонанса — бредовые идеи, галлюцинации и т. д. Частичным подтверждением этому служил тот факт, что обычно в острой фазе, когда у пациента наблюдаются более интенсивные продуктивные симптомы (вызывающие новые, не свойственные обычной психике состояния, такие как галлюцинации; а симптомы, при которых больной утрачивает способность испытывать нормальные эмоции — например, радость, — называются негативными), уровень беспокойства и тревожности снижается. Интересно, что по этой логике современные способы лечения шизофрении, направленные в первую очередь на купирование симптомов, ухудшают страдания больного. Ему приходится снова сталкиваться с диссонансом, от которого он скрывался в придуманном мире. Отметим, правда, что теория Клерамбо не получила полноценного подтверждения и, хотя окончательно не опровергнута, не является в современной науке приоритетной.
Кадр: фильм «Остров проклятых»
Со стороны сложно понять, как еще недавно вполне здравомыслящий человек начинает верить в самые удивительные вещи. Но реалистичные галлюцинации в сочетании с ослабленным критическим мышлением и общей неуверенностью в том, что есть что, могут нанести серьезный удар даже по самому блестящему разуму. «Представьте, что, проснувшись поутру, вы обнаруживаете стоящее у постели существо в пурпурную чешуйку, которое утверждает, что явилось к вам прямехонько с Марса, — так рассказывает про свой опыт шизофрении писательница Барбара О’Брайен в книге «Необыкновенное путешествие в безумие и обратно: Операторы и вещи». — Сурово уставившись на вас своими тремя глазами, гость предупреждает, что никто не должен знать о его существовании, в противном случае он немедленно вас уничтожит. Возможно, вы сразу подумаете, все ли у вас в порядке с головой. Но вы отчетливо видите этого красочного марсианина и слышите его громкую и внятную речь. Основываясь на информации, полученной с помощью зрения и слуха, вы, невзирая на предельную несуразность факта, вынуждены согласиться, что все сказанное незнакомцем соответствует действительности». Впрочем, надо отметить, что возможность настоящих зрительных галлюцинаций при шизофрении до сих пор вызывает споры в психиатрическом сообществе — есть мнение, что при этом заболевании возникают только иллюзии (достраивание реально существующего изображения — например, у медсестры вырастают клыки или пушистый плед на кресле превращается в волка), образный бред (в голове пациента возникают картинки, но в отрыве от реальности — скажем, пациент лежит на кровати, а ему кажется, будто он ходит по парку) или псевдогаллюцинации (пациент видит ангелов «внутренним зрением», но отдает себе отчет в том, что для окружающих они невидимы). Поэтому в Международной классификации болезней в список симптомов шизофрении зрительные галлюцинации не входят.
Впрочем, надо отметить, что возможность настоящих зрительных галлюцинаций при шизофрении до сих пор вызывает споры в психиатрическом сообществе — есть мнение, что при этом заболевании возникают только иллюзии (достраивание реально существующего изображения — например, у медсестры вырастают клыки или пушистый плед на кресле превращается в волка), образный бред (в голове пациента возникают картинки, но в отрыве от реальности — скажем, пациент лежит на кровати, а ему кажется, будто он ходит по парку) или псевдогаллюцинации (пациент видит ангелов «внутренним зрением», но отдает себе отчет в том, что для окружающих они невидимы). Поэтому в Международной классификации болезней в список симптомов шизофрении зрительные галлюцинации не входят.
Кадр: фильм «Пролетая над гнездом кукушки»
До 70 процентов первых проявлений психоза приводят к госпитализации. Однако, вопреки распространенному мнению, в «желтом доме» не закрывают несчастных больных навсегда. В среднем в психиатрической больнице больные шизофренией пребывают не больше трех недель. Примерно каждый четвертый пациент после первого приступа выздоравливает полностью (точнее, уходит в полную ремиссию до конца жизни, поскольку заболевание считается хроническим). Еще треть периодически переживают обострения, но в остальном живут обычной жизнью. 15 процентов выходят в ремиссию, но к здоровому состоянию так и не возвращаются. Каждый десятый остается в больнице надолго, с течением времени такие больные добиваются лишь незначительного улучшения. В течение десяти лет 10 процентов из них погибает (в основном в результате суицида).
Примерно каждый четвертый пациент после первого приступа выздоравливает полностью (точнее, уходит в полную ремиссию до конца жизни, поскольку заболевание считается хроническим). Еще треть периодически переживают обострения, но в остальном живут обычной жизнью. 15 процентов выходят в ремиссию, но к здоровому состоянию так и не возвращаются. Каждый десятый остается в больнице надолго, с течением времени такие больные добиваются лишь незначительного улучшения. В течение десяти лет 10 процентов из них погибает (в основном в результате суицида).
Фрагмент публикуется с разрешения издательства «Альпина Паблишер»
Психосоматика — настоящая болезнь или «выдуманное» расстройство? | «ПРАКСИС»
Что такое психосоматика – настоящая болезнь или «выдуманное» расстройство? Чем психосоматика отличается от ипохондрии? Правда ли, что все болезни «от нервов»? Как лечить психосоматические расстройства и существует ли профилактика?
Что правильно называть психосоматикой?
Слово «психосоматика» часто воспринимается как сокращение словосочетания «психосоматическая болезнь». Когда речь идет о психосоматике, то как будто автоматически подразумевается что-то болезненное, свидетельствующее о нарушении. Мало того, что это нарушение, так еще и с приставкой «психо-», привносящей дополнительный негативный оттенок. Так сложилось, что есть принимаемые всерьез симптомы — соматические, при них людям можно посочувствовать, и есть психические — усталость, плохое настроение, подавленность, раздражительность, невозможность сосредоточиться, — которые без явной физиологической причины якобы свидетельствуют о слабости и лени, какие-то «ненастоящие», «надуманные», какое-то лукавство.
Когда речь идет о психосоматике, то как будто автоматически подразумевается что-то болезненное, свидетельствующее о нарушении. Мало того, что это нарушение, так еще и с приставкой «психо-», привносящей дополнительный негативный оттенок. Так сложилось, что есть принимаемые всерьез симптомы — соматические, при них людям можно посочувствовать, и есть психические — усталость, плохое настроение, подавленность, раздражительность, невозможность сосредоточиться, — которые без явной физиологической причины якобы свидетельствуют о слабости и лени, какие-то «ненастоящие», «надуманные», какое-то лукавство.
Возможно, отношение было другим, если бы широкое признание получил тот факт, что «психосоматика» — это то, как мы все устроены. Человек психосоматический. Homo psychosomaticus. Наше телесное неразрывно связано с нашим психическим: то какое у нас настроение, на что у нас есть силы и желания во многом зависит от соматического состояния. При деструктивных, атрофических процессах головного мозга психика человека меняется — его настроение, его интересы, познавательные способности, эмоциональные реакции, поведение. Но справедливо и обратное влияние. Субъективно переживаемый дискомфорт, напряжение, уныние, или, напротив, радость, вдохновение, эмоциональный подъем, отражаются на функционировании тела. Эти связи существуют всегда, а не появляются только при каких-то особых «психосоматических болезнях». У каждого человека его психика и тело не раздельные, а составляют единую «психосоматику», что подразумевает взаимообусловленность и взаимное влияние психического и физиологического в человеке.
Но справедливо и обратное влияние. Субъективно переживаемый дискомфорт, напряжение, уныние, или, напротив, радость, вдохновение, эмоциональный подъем, отражаются на функционировании тела. Эти связи существуют всегда, а не появляются только при каких-то особых «психосоматических болезнях». У каждого человека его психика и тело не раздельные, а составляют единую «психосоматику», что подразумевает взаимообусловленность и взаимное влияние психического и физиологического в человеке.
В узком, специальном смысле, психосоматикой в медицине и психологии называют область изучения влияния психических расстройств на возникновение и развитие диагностируемой телесной патологии, а также на связь и влияние на возникновение и протекание психических расстройств соматических заболеваний. История психотерапии — это история понимания психосоматических расстройств. В статье 1890 года, озаглавленной «Психическое лечение», З.Фрейд так описывает людей, страдающих от соматических недугов:
Группа этих больных обращает на себя внимание богатством и многообразием картины болезни; они не могут работать умственно из-за головной боли или нарушения внимания, у них болят глаза при чтении, их ноги устают при ходьбе <…> их пищеварение расстроено неприятными ощущениями <…> Они могут иметь все эти недуги одновременно, или поочередно, или только некоторую их подборку <…> При этом признаки болезни зачастую изменчивы, они сменяют и замещают друг друга <…> Также внезапно недуги покидают его при кардинальном изменении условий жизни.

Как часто это встречается?
Можно смело утверждать, что нет ни одного человека, который бы не сталкивался с психосоматическими явлениями. Состояние перед важным событием – собеседованием, экзаменом — у многих людей сопровождается тревогой, волнением и рядом проявлений со стороны тела: «живот крутит», тошнит, потливость, сердцебиение и тому подобными феноменами, объединяемыми обычно в группу психовегетативной симптоматики. Первым и главным отличием «психосоматических расстройств» от «нормальной психосоматики» в приведенном примере, является то, что неприятные ощущения в организме, нарушение функции органов человеком не связываются с чем-то происходящим в его жизни, с каким-то волнением или переживанием. Симптомы воспринимаются как что-то само по себе существующее, ни из-за чего возникшее, какие-то неполадки в организме. А если это ощущается в теле, то значит и причина этому какая-то телесная, биологическая, такая, которую можно найти и устранить.
Часты ли случаи, когда люди обращаются к врачу с жалобами на ощущение сердцебиения, перебои в работе сердца, давящие или прокалывающие боли, чувство утомляемости, истощения, потемнение в глазах, головокружение, ощущение нехватки воздуха, внутреннюю дрожь, чувство холода, потливость, головные боли? По статистике каждый пятый обратившийся в поликлинику пациент страдает психосоматическим расстройством и до обращения к психотерапевту эти «больные, у которых ничего нет», «ходоки по врачам» обследуются и лечатся у врачей разных специальностей от 1 года до 3 лет. Чувство, которое практически всегда сопровождает симптомы, подталкивает к новым обследованиям и поиску причины — это тревога, беспокойство за свое здоровье, переходящее в страх не диагностированного угрожающего жизни заболевания.
Чувство, которое практически всегда сопровождает симптомы, подталкивает к новым обследованиям и поиску причины — это тревога, беспокойство за свое здоровье, переходящее в страх не диагностированного угрожающего жизни заболевания.
Согласны ли вы с утверждением, что все болезни от нервов?
Нет, не согласен. Это очень органоцентрическое утверждение, то есть из такого подхода, который если и связывает телесные симптомы с психикой, то только в том смысле, что психика — это прежде всего мозг, нервная система, и ее главные характеристики — возбудимость и проводимость. Перевозбуждается нервная система — человек «на нервах».
Надо остудить, снять возбуждение, и все будет в порядке. Такое понимание порождает представление о психотерапии как о каких-то релаксирующих техниках: смотреть на море в телевизоре, слушать приятную этно-музыку. Психика — это все же не нервы. В статье З.Фрейда, к которой я уже обращался, напомню, статья 1890 года, есть и такие интересные строки:
Врачебное исследование в конце концов пришло к выводу, что таких лиц нельзя рассматривать и лечить как страдающих болезнью желудка или глазной болезнью и т.
п., а что в их случае речь, должно быть , идет о страдании всей нервной системы. Однако исследование мозга и нервов таких больных до сих пор не позволило выявить никакого явного изменения, а некоторые особенности картины болезни не дают даже основания ожидать, что когда-нибудь с помощью более тонких методов исследования удастся выявить такие изменения, которые могли бы объяснить болезнь. Эти состояния назвали нервозностью (неврастенией, истерией) и охарактеризовали их как просто «функциональный» недуг нервной системы.
И теперь, спустя столько лет, мы как будто, по-прежнему верим в органическую природу болезней, или в какие-то специфические органные неврозы: «кардионевроз», «невроз желудка» и т. д., то есть пытаемся выстроить какие-то линейные зависимости на структурном и биохимическом уровне. Конечно, целостность мозговых структур и электро-химическая активность являются условиями для существования психики, но нельзя сказать, что именно эти показатели и определяют содержание психики (представления, мысли, чувства). Действуя на нервы можно добиться того, чтобы какие-то представления сопровождались меньшей тревогой, появилась возможность отвлечься от навязчивых, поглощающих мыслей, добиться того, что на профессиональном языке называется «дезактуализация переживаний», но не изменить их содержания.
Действуя на нервы можно добиться того, чтобы какие-то представления сопровождались меньшей тревогой, появилась возможность отвлечься от навязчивых, поглощающих мыслей, добиться того, что на профессиональном языке называется «дезактуализация переживаний», но не изменить их содержания.
В чем отличие психосоматики от ипохондрии?
Психосоматика — это и холистический (целостный) подход о связи психических и телесных феноменов, и специальное направление исследований в медицине и психологии, изучающее влияние психических факторов на возникновение и течение соматических расстройств. Ипохондрия — это название состояния, в котором содержание психики составляют мысли и чувства, связанные с поиском у себя симптомов соматического заболевания, трактовкой телесных ощущений как знаков болезни, когда человек живет тем, что лечится. Кстати, интересно отметить, что кроме поиска болезней и лечения от них, существуют еще и такие состояния, которые можно назвать «ипохондрией здоровья», когда человек подчинять всю свою деятельность интересам сохранения здоровья, его укрепления, а также предупреждения развития возможных болезненных состояний.
Такой, можно сказать, сверхценный ЗОЖ. Хотя речь, конечно, об одном. Чем, к примеру, занят человек, озабоченный чистотой? Поиском и устранением малейших признаков грязи.
Какие болезни можно себе «надумать»? Что из этого встречается чаще всего – исходя из вашего опыта?
Чаще всего люди начинают думать о сердечно-сосудистой патологии, нарушениях мозгового кровообращения, новообразованиях во внутренних органах. Чем дольше обследуются, чем больше врачебных специальностей сменяются на их диагностическом пути, тем больше подозрений возникает о сложно распознаваемых, редких заболеваниях, которые, возможно, не удается обнаружить из-за недостаточной квалификации местных специалистов. И обследования продолжаются в региональных центрах, столицах, за рубежом.
Всегда ли врач (не психолог) может определить, что проблема, с которой обратился к нему пациент, носит психосоматический характер? Врачи каких специализаций наиболее плотно работают с психологами?
Хотелось, чтобы именно так и было, потому что именно врач может провести дифференциальную диагностику, назначить дополнительные методы обследования. Однако, получается, что психологи и врачи, как будто находятся в разных системах координат, одни пребывают в органоцентрицеской системе, где нет психики, другие в психоцентрической, где телесным феноменам дают психологизирующие объяснения в виде установления жестких и однозначных связей между душой и телом. Печень болит от злости, живот от жадности, голова от зависти и тому подобные. Врачи часто оказываются заложниками требований найти болезнь со стороны обратившегося к ним человека, с одной стороны, и медицинской системы в целом, с другой, которая уже в момент обращения наделяет жалующегося человека названием «больной». Если есть врач, есть больной, то, конечно, должен быть и диагноз. Среди врачебных специальностей, конечно, последним звеном перед обращением к профессионалам с приставкой «психо-» в названии специальности часто оказываются неврологи. Если в череде бесцельных поисков реальной болезни кто-то вспоминает, что все болезни от нервов, то к кому, как не к неврологу отправить человека.
Однако, получается, что психологи и врачи, как будто находятся в разных системах координат, одни пребывают в органоцентрицеской системе, где нет психики, другие в психоцентрической, где телесным феноменам дают психологизирующие объяснения в виде установления жестких и однозначных связей между душой и телом. Печень болит от злости, живот от жадности, голова от зависти и тому подобные. Врачи часто оказываются заложниками требований найти болезнь со стороны обратившегося к ним человека, с одной стороны, и медицинской системы в целом, с другой, которая уже в момент обращения наделяет жалующегося человека названием «больной». Если есть врач, есть больной, то, конечно, должен быть и диагноз. Среди врачебных специальностей, конечно, последним звеном перед обращением к профессионалам с приставкой «психо-» в названии специальности часто оказываются неврологи. Если в череде бесцельных поисков реальной болезни кто-то вспоминает, что все болезни от нервов, то к кому, как не к неврологу отправить человека. До сих пор существуют стереотипные представления о том, что такое психическое расстройство. Психическое расстройство в представлении большинства людей синоним безумия. Это такой утрированный образ человека, считающего себя Наполеоном, говорящего явный вздор с безумными вытаращенными глазами. И тут на прием приходит молодой человек или девушка, совершенно не похожие на сумасшедших. Конечно, ни у кого не возникнет мысли о психиатре или психотерапевте для «нормального» человека. И тогда остается невролог.
До сих пор существуют стереотипные представления о том, что такое психическое расстройство. Психическое расстройство в представлении большинства людей синоним безумия. Это такой утрированный образ человека, считающего себя Наполеоном, говорящего явный вздор с безумными вытаращенными глазами. И тут на прием приходит молодой человек или девушка, совершенно не похожие на сумасшедших. Конечно, ни у кого не возникнет мысли о психиатре или психотерапевте для «нормального» человека. И тогда остается невролог.
Что имеют в виду, когда говорят про вторичные выгоды болезни? Какие это вторичные выгоды могут быть?
Это интересный вопрос. Тем более, что возникает сразу и другой: если есть какие-то вторичные выгоды, то, наверное, есть и первичные? Почему тогда начинать со вторых? Попробую объяснить. Со вторых начинают и говорят в основном о вторичных выгодах, так как эти «выгоды» (слово в кавычках, учитывая условность выигрыша) более понятны, их легче психологизировать, то есть объяснить в парадигме сознательного намерения, которое предполагают в том, чтобы освободиться от неприятных ситуаций, обязанностей, ответственности.
Первичная выгода — это, по сути, бессознательный смысл симптомов, это тот бессознательный компромисс между противоречивыми, разнонаправленными представлениями, и связанными с ними переживаниями, который достигается за счет симптомов. Например, у есть мысли: «женское счастье — это быть хорошей мамой и любить своих детей» и «мой ребенок мешает мне, из-за него я лишена чего-то важного». По отдельности ни то, ни другое утверждение не содержат в себе ничего страшного. Страшной может стать невозможность их одновременного существования.
Мысль о том, что «мой ребенок мне мешает» может быть для человека невыносимой, неправильной, плохой, вызывать ужасное чувство вины. В этом случае болезнь может стать компромиссом. Он мне не мешает. Просто я болею и поэтому раздражительная, вот поправлюсь, и все будет нормально. Первичная выгода заключается в устранении базового противоречия, замена душевных терзаний на физическую боль.
Как можно описать вторичную выгоду? «Когда я болею и лечусь, меня оставляют в покое, я могу поехать в санаторий, одна.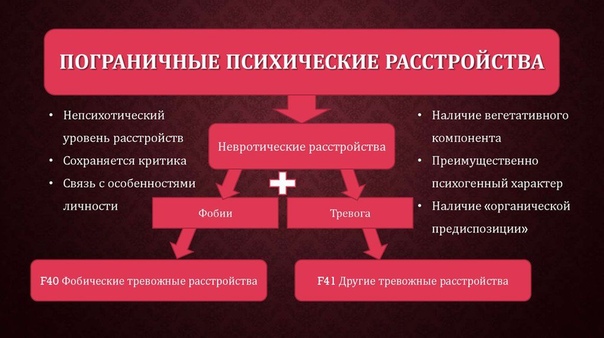 Когда я болею, заботятся обо мне, а не я забочусь». Такой своеобразный способ получить желаемое, но не в полной мере, а как будто бы уже сразу с наказанием. Важно отметить, что озвученные мной утверждения, не формулируются таким образом, они сохраняются в бессознательном, удерживаются на расстоянии от сознания в таком виде, в котором их нельзя помыслить. Конфликт есть, но не осознается, он заменяется на что-то другое, более приемлемое, более дозволенное. При болезни конфликт не исчезает. Проблема есть, но какая не видно. Сильные переживания есть, но, и злость и вина за эту злость трансформируются в страх. Вы только не подумайте, что описанное встречается только у молодых мам. Нет. Участники могут быть другими, не только мама и ребенок. И их всегда больше, чем двое. Это так, зарисовка, чтобы понять, почему ни в первичных, ни во вторичных выгодах не так уж и много выгодного. В возникновении и проявлениях психосоматических расстройств сознательное намерение не играет той роли, которую им приписывают, говоря о «надуманности» и «выгодности» этих расстройств.
Когда я болею, заботятся обо мне, а не я забочусь». Такой своеобразный способ получить желаемое, но не в полной мере, а как будто бы уже сразу с наказанием. Важно отметить, что озвученные мной утверждения, не формулируются таким образом, они сохраняются в бессознательном, удерживаются на расстоянии от сознания в таком виде, в котором их нельзя помыслить. Конфликт есть, но не осознается, он заменяется на что-то другое, более приемлемое, более дозволенное. При болезни конфликт не исчезает. Проблема есть, но какая не видно. Сильные переживания есть, но, и злость и вина за эту злость трансформируются в страх. Вы только не подумайте, что описанное встречается только у молодых мам. Нет. Участники могут быть другими, не только мама и ребенок. И их всегда больше, чем двое. Это так, зарисовка, чтобы понять, почему ни в первичных, ни во вторичных выгодах не так уж и много выгодного. В возникновении и проявлениях психосоматических расстройств сознательное намерение не играет той роли, которую им приписывают, говоря о «надуманности» и «выгодности» этих расстройств. Даже финансово это точно не выгодно. О выгодах, скорее, можно говорить, в случае намеренной симуляции симптомов, утяжеления своего состояния с целью получения каких-то льгот.
Даже финансово это точно не выгодно. О выгодах, скорее, можно говорить, в случае намеренной симуляции симптомов, утяжеления своего состояния с целью получения каких-то льгот.
Существует ли тип людей, наиболее подверженный психосоматическим расстройствам (группа риска)?
На этот вопрос можно ответить формулой: «чем меньше психики, тем больше соматики». Чем меньше понимания мотивов собственных поступков и выборов, чем меньше понимания того, что на меня влияет, каких чувств я пытаюсь избежать, каким я не хочу себя ощутить, тем более вероятны соматические симптомы.
Интересно, что многие детские и подростковые заболевания — психосоматические, то есть с выраженным, заметным влиянием психического состояния на их возникновение и течение. Так, выборочные исследования детей и подростков соматического стационара показали, что в 53% случаев соматические нарушения обусловлены психическими (депрессивными) расстройствами. Родители часто сами замечают связь между конфликтными, напряженными отношениями в семье и частотой возникновения заболеваний у ребенка. Ребенок еще меньше чем взрослый представляет, что им движет, какие представления и чье мнение определяет его чувства, его хорошее или плохое настроение. Когда ребенок говорит «мне плохо», первый встречный вопрос родителей скорее всего будет ориентировать его на «соматический ответ»: «А что у тебя болит, где у тебя болит?». Хотя, может быть, то, о чем пытается сказать ребенок, касается общего, смутного чувства неудовольствия, может быть, это какое-то психическое «плохо», а не симптом физического недуга.
Ребенок еще меньше чем взрослый представляет, что им движет, какие представления и чье мнение определяет его чувства, его хорошее или плохое настроение. Когда ребенок говорит «мне плохо», первый встречный вопрос родителей скорее всего будет ориентировать его на «соматический ответ»: «А что у тебя болит, где у тебя болит?». Хотя, может быть, то, о чем пытается сказать ребенок, касается общего, смутного чувства неудовольствия, может быть, это какое-то психическое «плохо», а не симптом физического недуга.
Можно ли вылечить психосоматическое расстройство только решением психологических проблем, которые стали его причиной?
Все зависит от того, когда человек обращается за помощью к специалисту, что им движет, и какую цель он перед собой ставит. Поясню. Если от начала симптомов до обращения к специалисту, психотерапевту, психиатру, психологу, проходит достаточно немного времени, когда функциональные нарушения еще не просуществовали столько, что вызвали органные нарушения, то да. Это один из факторов. Второй фактор касается того, что человек сам думает про свои симптомы, готов ли он допустить мысль, что они как-то связаны с его жизнью, с его восприятием своего положения в тех условиях и отношениях, в которых он находится. Если да, это тоже значительный плюс к возможности психотерапевтического лечения. И еще один важный момент, хочет ли человек узнать, что представляет его психика, о каких собственных мыслях и установках он не подозревает, что из этого влияет на возникновение и исчезновение симптомов. Ведь может быть, что человек о такой работе и не думает, а хочет, чтобы кто-то его просто избавил от симптоматики.
Это один из факторов. Второй фактор касается того, что человек сам думает про свои симптомы, готов ли он допустить мысль, что они как-то связаны с его жизнью, с его восприятием своего положения в тех условиях и отношениях, в которых он находится. Если да, это тоже значительный плюс к возможности психотерапевтического лечения. И еще один важный момент, хочет ли человек узнать, что представляет его психика, о каких собственных мыслях и установках он не подозревает, что из этого влияет на возникновение и исчезновение симптомов. Ведь может быть, что человек о такой работе и не думает, а хочет, чтобы кто-то его просто избавил от симптоматики.
Вообще, психосоматические симптомы — благодатная почва для психотерапии и психофармакотерапии, эти проявления исчезают достаточно быстро, но, когда они проходят, теряют свою «маскирующую» роль, за ними может обнаружиться что-то, скрываемое соматической симптоматикой. Вопрос, готов ли человек с этим встретиться.
Можно ли вылечить психосоматическое расстройство без устранения причины? Или нерешённая проблема «вылезет» в другом органе так или иначе?
Нерешенная проблема, скорее всего, проявится, так как симптомы — это то, что уже однажды сработало. Тем не менее даже если человек не готов по тем или иным причинам к психотерапии, исследованию собственной психики, психофармакотерапия является хорошим вариантом. Мне известен не один случай, когда при правильно подобранных препаратах у людей проходили гипертонические кризы, снижался сахар в крови, проходили гастриты, колиты, синдромы раздраженного кишечника, нейродермиты, псориаз, температура и зуд неясного происхождения.
Тем не менее даже если человек не готов по тем или иным причинам к психотерапии, исследованию собственной психики, психофармакотерапия является хорошим вариантом. Мне известен не один случай, когда при правильно подобранных препаратах у людей проходили гипертонические кризы, снижался сахар в крови, проходили гастриты, колиты, синдромы раздраженного кишечника, нейродермиты, псориаз, температура и зуд неясного происхождения.
Можем ли мы говорить о профилактике психосоматических заболеваний?
Я думаю, да, с одной оговоркой, что это будет не «вакцинация», а процесс. Как модель для сравнения можно использовать знакомые нам физические тренировки. Вряд ли можно считать полезным, если пойти в спортзал и за один раз надорваться, выполняя упражнения на пределе своих сил. Скорее, полезный и стойкий результат будет при постепенном, регулярном наращивании нагрузки. В обществе положительно относятся к физическим тренировкам. А как относятся к тренировкам психики? Часто опыт физических упражнений переносится на психику, и тогда появляются «тренировки для мозга», «мозг на 100%», снова какая-то органная тренировка с количественными измерениями.
Психотерапия, особенно психоанализ, является чем-то отличным от подходов, тренирующих органы, развивающих способности много запоминать и быстро воспроизводить информацию, то есть от количественных подходов. Психоанализ — это про качество, не про то, сколько, а про то как? Это процесс, когда в течение продолжительного времени, регулярно человек «тренирует» свою психику, исследует что, как и почему он думает, чувствует, как это влияет на его самочувствие, отношения, восприятие себя и других.
- Об авторе
- Публикации
Максим Степаньков
Психотерапевт
Психотерапевтическая практика с 2011 года. Практикует психоаналитическую психотерапию. Оказывает психологическую помощь нескольких видов. Краткосрочная помощь при психологических сложностях, связанных с определенными жизненными ситуациями. Длительная психотерапия при стойких повторяющихся психологических проблемах, вызванных особенностями характера или имеющимся заболеванием. Работает со взрослыми и подростками в формате индивидуальных встреч.
Краткосрочная помощь при психологических сложностях, связанных с определенными жизненными ситуациями. Длительная психотерапия при стойких повторяющихся психологических проблемах, вызванных особенностями характера или имеющимся заболеванием. Работает со взрослыми и подростками в формате индивидуальных встреч.
Максим Степаньков
Психотерапевт
Большое интервью с психиатром о психическом здоровье россиян
О том, как работает психика человека, какими методами можно оградить себя от болезни, откуда берутся психические расстройства и почему полезно быть добрым, «Афише Daily» рассказал именитый психиатр Аркадий Шмилович.
Аркадий Шмилович — заведующий медико-реабилитационным отделением ПКБ № 1 им. Н.А.Алексеева, президент Региональной общественной организации «Клуб психиатров», кандидат медицинских наук и лауреат Премии правительства Москвы в области медицины.
Н.А.Алексеева, президент Региональной общественной организации «Клуб психиатров», кандидат медицинских наук и лауреат Премии правительства Москвы в области медицины.
— Сколько людей в России и в мире страдают психическими расстройствами?
— По статистике Всемирной организации здравоохранения, сейчас каждый десятый человек на Земле страдает серьезными психическими расстройствами, которые требуют психиатрической помощи. И столько же, то есть еще каждый десятый, имеет пограничные расстройства. Это серьезная статистика, но я не исключаю, что таких людей значительно больше. И в России, и в других странах проводились исследования, в ходе которых выяснялось, что порядка 60% людей, обращающихся в обычную поликлинику, в той или иной степени нуждаются в помощи психиатра.
Известно, что в России каждый год за психиатрической помощью официально обращаются более семи миллионов человек. Но это, с моей точки зрения, сильно уменьшенная цифра, потому что многие делают это неофициально. Люди боятся психиатрического учета, которого на самом деле не существует уже 25 лет.
Люди боятся психиатрического учета, которого на самом деле не существует уже 25 лет.
— Тогда какие справки из психоневроголического диспансера иногда требуют при устройстве на работу? Хочется понимать, нужно ли опасаться проблем с дальнейшим трудоустройством, когда ты идешь к психиатру?
— Если кто-то из отдела кадров требует принести справку о том, наблюдаетесь ли вы в диспансере, то он серьезно нарушает закон. В любой западной стране в ответ на такое требование сотрудника отдела кадров вызовут в суд. Но бывает такое, что при трудоустройстве в ряде учреждений требуют справку о том, можете ли вы по психическому состоянию выполнять ту или иную работу. Разница в том, что человек может наблюдаться в диспансере, в том числе с серьезным заболеванием, но оно протекает так, что не мешает выполнять ту или иную работу. Тогда человеку дают соответствующую справку. Многие люди — в том числе кадровые работники — думают, что это справка о том, наблюдается ли человек вообще.
— Откуда вообще берется психическая болезнь?
— Это главный вопрос психиатрии. Если бы мы точно знали на него ответ, мы бы практически решили проблему психического здоровья. Во-первых, само по себе психическое заболевание затрагивает личностную сферу человека, то есть все наше существование. Существует много противоречивых теорий. Многие психические расстройства связаны с внешними условиями, они зависят от степени толерантности человека к воздействиям среды. Если говорить о каких-то внутренних процессах, например, биохимии и обменных нарушениях, они обнаруживаются исследованиями, но трудно сказать, являются они причиной психического заболевания или следствием. На сегодняшний день мнения ученых относительно проблемы причин психического заболевания склоняются в сторону всевозможных генетических поломок, которые имеются в организме. Эти генетические поломки не фатальны, они необязательно могут дать толчок развитию того или иного заболевания, но являются предрасположением к его началу. Также обнаруживаются различные нарушения в биохимии и физиологии деятельности головного мозга, передачи различных импульсов между нервными клетками. На данном этапе трудно сказать, какие именно нарушения связаны с некоторыми заболеваниями.
Также обнаруживаются различные нарушения в биохимии и физиологии деятельности головного мозга, передачи различных импульсов между нервными клетками. На данном этапе трудно сказать, какие именно нарушения связаны с некоторыми заболеваниями.
— Есть ощущение, что в последнее время людей с психическими расстройствами стало больше. Это действительно так или об этом просто стали чаще говорить?
— С одной стороны, стали чаще говорить, в том числе и объективно — это хорошая тенденция. Но в то же время психических расстройств действительно стало больше. Расстройства можно разделить на несколько категорий. Есть так называемые эндогенные психические расстройства — их причины связаны с внутренними патогенными факторами, природу которых мы при этом не всегда знаем четко. Их больше не становится. Например, возможность заболеть шизофренией по разным данным составляет 0,85–1,2% — это один человек из ста. Но есть расстройства, связанные со средой обитания — в школе, вузе, семье, стране. Любые катаклизмы, кризисы, неуверенность в завтрашнем дне, стрессы, страхи террористических актов плодят психические расстройства. Иногда они находятся как бы на периферии вашего сознания или вашей жизни, поэтому могут появиться и уйти, могут вернуться — тогда мы имеем дело с пограничными расстройствами. Этих расстройств, безусловно, становится больше, так как жизнь напряженнее. Проблема заключается и в недостаточности нашей, психиатров, работы в плане психогигиены и психопрофилактики. Конечно, врачи не могут все изменить, но они должны быть более активными: важно предупредить болезнь, у нас часто первичная профилактика остается в забвении. А она могла бы серьезно улучшить положение с распространенностью пограничных расстройств.
Любые катаклизмы, кризисы, неуверенность в завтрашнем дне, стрессы, страхи террористических актов плодят психические расстройства. Иногда они находятся как бы на периферии вашего сознания или вашей жизни, поэтому могут появиться и уйти, могут вернуться — тогда мы имеем дело с пограничными расстройствами. Этих расстройств, безусловно, становится больше, так как жизнь напряженнее. Проблема заключается и в недостаточности нашей, психиатров, работы в плане психогигиены и психопрофилактики. Конечно, врачи не могут все изменить, но они должны быть более активными: важно предупредить болезнь, у нас часто первичная профилактика остается в забвении. А она могла бы серьезно улучшить положение с распространенностью пограничных расстройств.
— Можно ли сказать, что в больших городах люди болеют чаще?
— Конечно, урбанизация играет огромную роль. В большом городе много проблем и соблазнов, высокий темп жизни. Нельзя забывать и о наркологической проблеме — в городе чаще злоупотребляют психоактивными веществами. Хотя в деревне часто никто и не обращает внимания на людей, страдающих психическими расстройствами: живет себе и живет, общается, женится, рожает детей. Город активнее проявляет даже незначительные симптомы болезни. Лично я отношусь к тому, что называется психическими расстройствами, совершенно толерантно. Мне очень нравятся люди, которые имеют какие-то особенности своего психического развития: в конце концов, мы все интересны этими особенностями.
Хотя в деревне часто никто и не обращает внимания на людей, страдающих психическими расстройствами: живет себе и живет, общается, женится, рожает детей. Город активнее проявляет даже незначительные симптомы болезни. Лично я отношусь к тому, что называется психическими расстройствами, совершенно толерантно. Мне очень нравятся люди, которые имеют какие-то особенности своего психического развития: в конце концов, мы все интересны этими особенностями.
Подробности по теме
«С ума сойти!»: путеводитель по неврозам современного горожанина
«С ума сойти!»: путеводитель по неврозам современного горожанина— Можно ли вывести правила, которые помогли бы сохранить психическое здоровье: ЗОЖ, диета, спорт? В общем, что может помочь не заболеть?
— Безусловно, образ жизни должен в основе своей носить тонизирующий характер — спорт, активный образ жизни, но с учетом личных особенностей. Важно ничем не злоупотреблять, загружать свой мозг интеллектуальной работой на всех этапах жизни, быть разносторонним, интересоваться всем, чем возможно, не суживать свою жизнь до каких-то отдельных интересов — даже в науке нужно оставлять место творчеству. Надо научить себя видеть интересное, стремиться быть остроумным. Лучше вообще не быть конкретным, не быть занудой. Очень большое значение имеет выстраивание толерантного отношения к окружающим. Именно из конфликтов часто вырастают пограничные расстройства, поэтому многое зависит от того, как ты выходишь из споров. Надо прежде всего обращать внимание на себя, а потом уже стараться вносить коррекцию в поведение своего оппонента. Надо быть милосердным, но не демонстративно проявлять сочувствие, а стараться адресно помочь человеку реализовать его устремления, не пройти мимо и не быть равнодушным. Все это создает благоприятную атмосферу, которая превращается в терапевтическую среду, где ничего не ранит окружающих, где есть взаимоуважение и взаимопомощь, где твое существование уже оказывает кому-то поддержку.
Важно ничем не злоупотреблять, загружать свой мозг интеллектуальной работой на всех этапах жизни, быть разносторонним, интересоваться всем, чем возможно, не суживать свою жизнь до каких-то отдельных интересов — даже в науке нужно оставлять место творчеству. Надо научить себя видеть интересное, стремиться быть остроумным. Лучше вообще не быть конкретным, не быть занудой. Очень большое значение имеет выстраивание толерантного отношения к окружающим. Именно из конфликтов часто вырастают пограничные расстройства, поэтому многое зависит от того, как ты выходишь из споров. Надо прежде всего обращать внимание на себя, а потом уже стараться вносить коррекцию в поведение своего оппонента. Надо быть милосердным, но не демонстративно проявлять сочувствие, а стараться адресно помочь человеку реализовать его устремления, не пройти мимо и не быть равнодушным. Все это создает благоприятную атмосферу, которая превращается в терапевтическую среду, где ничего не ранит окружающих, где есть взаимоуважение и взаимопомощь, где твое существование уже оказывает кому-то поддержку. Такую среду мы стремимся создать в отделениях, где иногда лежат очень тяжелые пациенты, и это помогает им быстрее выходить из острых состояний.
Такую среду мы стремимся создать в отделениях, где иногда лежат очень тяжелые пациенты, и это помогает им быстрее выходить из острых состояний.
— Что такое психосоматика? Она на самом деле работает?
— Здоровье — это комплексное понятие. Нельзя считать, что существует отдельно психическое, гинекологическое или пульмонологическое здоровье. Во главе всего стоит головной мозг, который регулирует, хотя мы еще не знаем до конца, каким образом, деятельность всего организма. Многое зависит от психической организации человека, и иногда психиатр своим участием может существенно повысить эффективность лечения многих заболеваний, которые, на первый взгляд, не имеют отношения к психиатрии. Это целая область в здравоохранении, носящая название психосоматическая медицина. Например, психосоматическими расстройствами считаются многие кожные заболевания, гипертоническая болезнь, язвенная болезнь двенадцатиперстной кишки, различные расстройства в деятельности желудочно-кишечного тракта, бронхиальная астма. Иногда ребенку ставят диагноз астматический бронхит, а когда мы начинаем с ним разбираться, оказывается, что в семье есть постоянные ссоры, крики: ребенок живет в этой неблагоприятной среде и вдруг начинает задыхаться, у него появляются всевозможные страхи, фобии. Грамотный психотерапевт или психиатр, который начинает работать с ребенком и заниматься изменением обстановки в среде, добивается эффекта. Иногда важна просто консультация.
Иногда ребенку ставят диагноз астматический бронхит, а когда мы начинаем с ним разбираться, оказывается, что в семье есть постоянные ссоры, крики: ребенок живет в этой неблагоприятной среде и вдруг начинает задыхаться, у него появляются всевозможные страхи, фобии. Грамотный психотерапевт или психиатр, который начинает работать с ребенком и заниматься изменением обстановки в среде, добивается эффекта. Иногда важна просто консультация.
— Как найти хорошего психиатра — такого, который мог бы разобраться и в особенностях личности, и в соматических тонкостях?
— Надо искать. Иногда в не очень известной рядовой больнице вдруг появляется какой-то врач, от которого все пациенты без ума, потому что он оказывает эффективную помощь. В психиатрии очень часто встречаются врачи без регалий, которые при этом владеют психотерапевтическими техниками и понимают, что не только лекарство является эффективной помощью. Проблема современной психиатрии в том, что лекарственный подход снова возобладал, медицинская помощь стала односторонне биологической. В 50-х годах началось развитие психофармакологии — и все психиатры были в восторге, потому что оказалось возможным с помощью лекарства снимать острейшие психические расстройства, которые годами не удавалось снять. Тогда мы подумали о том, что победили болезнь и теперь можно будет лечить пациентов дома. Но прошло совсем немного времени — и мы увидели, что психофармакотерапия приводит к менее глубоким ремиссиям, нежели какие-то прежние методы, иногда у пациентов возникает резистентность к лекарству, когда оно перестает работать. И снова повысилась актуальность реабилитационного направления, когда лекарство — это средство, позволяющее открыть пациента для работы с ним. Психическое расстройство поражает личность, а личность проявляется во многих сферах жизнедеятельности. Самое главное: пусть мы и не можем полностью вылечить пациента, мы можем научить его жить с болезнью.
Проблема современной психиатрии в том, что лекарственный подход снова возобладал, медицинская помощь стала односторонне биологической. В 50-х годах началось развитие психофармакологии — и все психиатры были в восторге, потому что оказалось возможным с помощью лекарства снимать острейшие психические расстройства, которые годами не удавалось снять. Тогда мы подумали о том, что победили болезнь и теперь можно будет лечить пациентов дома. Но прошло совсем немного времени — и мы увидели, что психофармакотерапия приводит к менее глубоким ремиссиям, нежели какие-то прежние методы, иногда у пациентов возникает резистентность к лекарству, когда оно перестает работать. И снова повысилась актуальность реабилитационного направления, когда лекарство — это средство, позволяющее открыть пациента для работы с ним. Психическое расстройство поражает личность, а личность проявляется во многих сферах жизнедеятельности. Самое главное: пусть мы и не можем полностью вылечить пациента, мы можем научить его жить с болезнью. Надо искать врачей, ориентированных на это.
Надо искать врачей, ориентированных на это.
— Как именно должно происходить лечение? Какое место должно отводиться лекарствам, а какое — реабилитации?
— Все психические заболевания проявляются различными расстройствами. Есть так называемые продуктивные расстройства, к которым мы можем отнести галлюцинации, мании, бред, различные навязчивости. Эти нарушения, если они достигают психотического уровня, требуют лекарственного воздействия. Но, к сожалению, психические заболевания нередко ведут к специфическим изменениям личности пациентов в эмоциональной, волевой, мыслительной сферах. Лекарства к выраженному улучшению в отношении этих симптомов, которые называются негативными, сами по себе не ведут. Здесь речь надо вести об ином подходе, в основе которого лежит реабилитационная идеология. Это сочетание лекарственной терапии с психосоциальными методами, психотерапевтическое воздействие, психологическая коррекция. Это также обращение к внутренним глубинам личности и к тем возможностям творческого самовыражения, которые присутствуют в каждом человеке. Открывая эти возможности, мы воздействуем на личность. Очень много примеров, когда люди, страдавшие тяжелыми психическими заболеваниями с выраженными изменениями личности, через свои творческие возможности становились кумирами поколений. Поэтому речь вообще нужно вести не о лекарственной терапии, а о комплексном реабилитационном подходе, где лекарственная терапия раскрывает человека к работе с ним. Если мы имеем дело с подходом, где упор делается только на лекарства, мы получаем слабую психиатрическую помощь и высокий уровень инвалидизации.
Открывая эти возможности, мы воздействуем на личность. Очень много примеров, когда люди, страдавшие тяжелыми психическими заболеваниями с выраженными изменениями личности, через свои творческие возможности становились кумирами поколений. Поэтому речь вообще нужно вести не о лекарственной терапии, а о комплексном реабилитационном подходе, где лекарственная терапия раскрывает человека к работе с ним. Если мы имеем дело с подходом, где упор делается только на лекарства, мы получаем слабую психиатрическую помощь и высокий уровень инвалидизации.
— Определяется ли группа риска психических заболеваний? Можно ли по полу, возрасту или месту жительства понять, есть ли вероятность заболеть?
— Сейчас растет детская инвалидизация, если иметь в виду психические расстройства. Это связано со многими факторами: алкоголизм и наркомания родителей, раннее развитие, различные соблазны, злоупотребление психоактивными веществами — многие московские дети имеют с ними контакт в школе, пусть и эпизодический. То, что инвалидизация продолжает расти, свидетельствует об отсутствии нужного внимания к вопросам психогигиены и профилактики. В общем, в группу риска входят те люди, которые находятся в неблагоприятной среде, но конкретно определить эту группу сложно.
То, что инвалидизация продолжает расти, свидетельствует об отсутствии нужного внимания к вопросам психогигиены и профилактики. В общем, в группу риска входят те люди, которые находятся в неблагоприятной среде, но конкретно определить эту группу сложно.
Сегодня около 25 тысяч человек в год кончают жизнь самоубийством. Хотя мы, конечно, улучшили эту ситуацию — всего лишь 10 лет тому назад около 60 тысяч человек ежегодно совершали завершенный суицид
Сейчас актуальным расстройством является депрессия. Она может быть ситуационным симптомом, а может быть началом депрессии как психического заболевания, и в этом случае оно предполагает высокий суицидальный риск. Сегодня в России около 25 тысяч человек в год кончают жизнь самоубийством. Хотя мы, конечно, улучшили эту ситуацию — всего лишь 10 лет тому назад около 60 тысяч человек ежегодно совершали завершенный суицид. Здесь надо помнить, что если в течение двух недель снижено настроение, имеется подавленность, особенно если эта подавленность носит характер тоски и угнетенности, и каких-то особых причин на это нет, это повод для обращения к психиатру — именно к психиатру, а не к психологу. И психиатр, разобравшись, сможет сказать, какая конкретно помощь нужна.
Здесь надо помнить, что если в течение двух недель снижено настроение, имеется подавленность, особенно если эта подавленность носит характер тоски и угнетенности, и каких-то особых причин на это нет, это повод для обращения к психиатру — именно к психиатру, а не к психологу. И психиатр, разобравшись, сможет сказать, какая конкретно помощь нужна.
— Какие еще симптомы должны показаться тревожными? Когда надо идти к психиатру?
— Симптомов море — смотря о каком заболевании идет речь. Есть симптомы невротического уровня, которые появляются при неблагоприятных внешних обстоятельствах, связанных с работой, семейной жизнью, отношениями, трагедиями. Они могут сопровождаться немотивированным снижением настроения, тревогой, навязчивыми расстройствами (когда ты не можешь оторваться от бессмысленных действий), стойкими нарушениями сна, раздражительностью. Это могут быть неприятные и необычные ощущения в теле — не просто головная боль, а сверлящая, мигрирующая, выстреливающая. Расстройства невротического уровня свойственны каждому человеку, но они должны насторожить, потому что могут привести к снижению качества жизни. К тому же это могут быть также и симптомы серьезного психического заболевания.
Есть и симптомы, которые очевидно являются началом более серьезного психического расстройства. Например, слуховые обманы — никого рядом нет, а вы слышите какие-то слова, звуки. Или дереализация — когда окружающее начинает восприниматься по-другому, становится мрачным, крайне необычным, и это сопровождает тебя все время. Это и появление ощущения особого к тебе отношения со стороны окружающих — от просто внимания до, может быть, преследования. Эти расстройства иногда очень быстро приобретают такой характер, что человек не обращается с жалобами, но близкие начинают замечать нечто необычное. К примеру, человек становится замкнутым, хотя раньше он был общительным, начинает странно, необычно себя вести: вдруг зашторивает окна, часто выглядывает в окно, оглядывается, как бы замечая за собой какую-то слежку, или шепчет что-то и с кем-то переговаривается.
Одно из ранних проявлений психического заболевания — это апатия, когда человек, увлекавшийся многими вещами, теряет к ним интерес; когда он проснулся и не нашел в себе силы встать; когда он еще ничего не сделал, а уже устал; когда круг его занятий начинает съеживаться и человек непродуктивно проводит время. Очень часто при апатии люди прекращают выполнять элементарные гигиенические действия. Это может быть симптомом начинающейся болезни, но окружающие начинают обвинять человека в том, что он лентяй. Родители очень долго могут не видеть болезни — на их глазах изменяется ребенок, а они ничего не делают.
Практика показывает, что если даже человек, заболевший шизофренией (это то, что всех пугает, хотя она может протекать совершенно не злокачественно), в течение первого года оказывается в поле зрения хорошего психиатра, то в 80% случаев удается достичь глубокой и продолжительной ремиссии. Но, к сожалению, на первичном приеме часто оказываются люди, которые болеют много лет, и рядом с ними находятся близкие, которые этого не видят. Бывает странно, когда приходят люди даже из медицинской семьи, которые еще 7 лет назад заметили первые изменения, но опомнились только сейчас. Психиатры часто становятся последним звеном, когда люди ищут помощь.
— Почему психиатрия — это так страшно? Принято бояться людей с особенностями психического развития, а кроме того, бояться идти к психиатру. Откуда берется этот страх?
— Корни исторические. Если брать, допустим, Средневековье, то в Европе, в таких просвещенных странах, как Италия, Испания, Франция, десятки тысяч душевнобольных горели на кострах — сжигались как вместилище нечистой силы. И в то же время в Средние века именно в России было значительно более гуманное отношение к ним. Конечно, они и бродяжничали, и не имели крова, но они как-то привечались монастырями, считались юродивыми. И не так давно, во время Великой французской революции, это конец XVIII века, Филипп Пинель, очень просвещенный человек, начал снимать цепи с душевнобольных. В то время, когда девизом революции было «Свобода, равенство, братство», такой шаг считался ненормально смелым. Тогда действительно на цепях, а также на голых полах в голоде и холоде содержали больных. И именно с него началась эра нестеснения в психиатрии. Но все-таки душевнобольных всегда боялись, потому что так устроен человек — от всего, что ему непонятно и страшно, он старается отгородиться. Что там говорить, старейшая больница в Москве имени Гиляровского разрешала приходить и смотреть на душевнобольных за деньги. Да и методов лечения до недавнего времени было не так много. Я начал работать в психиатрии в 1959 году в возрасте 15 лет санитаром, потом я работал медбратом, потом уже врачом. И тогда среди студентов считалось, что лучше застрелиться, чем распределиться в психиатрическую больницу. В отделении на 60 коек могло быть 120 человек, многие пациенты были голыми, была вонь от испражнений. Частым явлением было многолетнее содержание в больницах, потому что не было лекарственных средств, которые могли бы устранить психомоторное возбуждение и другие острые психические расстройства, чтобы начать социализацию пациентов. И несмотря на то что психиатрия в целом очень изменилась благодаря психофармакологическим средствам, изменился в корне облик больниц, исчезла необходимость постоянно находиться в психбольницах, остался этот многовековой шлейф неприятия психиатрии и страха перед ней.
Старейшая больница в Москве имени Гиляровского разрешала приходить и смотреть на душевнобольных за деньги
— Как представлен образ человека с особенностями психического развития в СМИ?
— Десять лет назад Центр психического здоровья РАН проводил очень широкое исследование, где было проанализировано большинство серьезных средств массовой информации — телевидение, радио, печать. В исследовании статистически подсчитывалось, как в СМИ подается образ душевнобольного. Выяснилось, что он представлен следующим образом: 80% — насильник (убийца, сексуальный насильник, тот, кто может причинить физический вред), 60% — человек с непредсказуемым поведением, 40% — чудак (в наших фильмах и психиатры, и душевнобольные все какие-то чудные, а психиатр еще и обязательно лысый и с нелепыми оттопыренными ушами), и в 10% случаев в ведущих СМИ говорится о том, что всех людей с особенностями психического развития надо изолировать. Сейчас, я думаю, ситуация несколько изменилась в лучшую сторону, но не кардинально. В СМИ есть интерес к психиатрии, но эта тема подается не рационально, не объективно. Редакции больше интересуют какие-то слухи, домыслы, сенсации, которые искажают реальную картину и формируют у людей стигматизирующее отношение к психиатрии.
— Сколько на самом деле опасных людей с особенностями психического развития?
— Если человек совершает серьезное правонарушение и у следователя возникает даже малейшее подозрение о том, что он страдает психическим расстройством, то следователь выносит постановление о судебно-психиатрической экспертизе. Это очень тщательная экспертиза: она проводится комиссионно, собираются все документы, делаются всевозможные обследования. Выяснилось, что только 15% из всех, кто совершал такие правонарушения, признавались душевнобольными, а суд выносил решение об их невменяемости. Обратите внимание, что 85% признаются вменяемыми и психически здоровыми. Хотя, как мы видим, в СМИ считают наоборот. А давайте возьмем другую сторону. Кто становится жертвами нарушений прав? Ими на порядок чаще становятся душевнобольные. Причем нарушать права могут даже государственные организации — все эти ЖЭКи и ДЭЗы, в которые приходится обращаться в повседневном режиме.
Я должен отметить, что подавляющее большинство душевнобольных все-таки работают, учатся в вузах, но в то же время наблюдаются и в психоневрологических диспансерах.
— Что делать, если в общественном месте видишь человека, который себя странно ведет?
— Если это выраженная психическая патология и он явно не нуждается в скорой помощи, например, человек с галлюцинаторным расстройством размахивает руками и сам с собой разговаривает, я бы советовал максимально оперативно вызвать службу, которая оказывает такую помощь, а самим ограничиться наблюдением и по возможности предотвратить неблагоприятное развитие ситуации, в которой, как правило, страдает сам пациент. Например, вы увидите, что человек присел и держится за сердце — вы что сделаете? Вызовете скорую. И здесь то же самое. Может быть так, что медицинский работник окажет помощь на месте и человек пойдет домой. Кстати, часто, особенно в транспорте, случаются панические атаки, когда у человека возникает ужас от того, что он сейчас может умереть. Иногда он начинает падать в обморок, и тут надо постараться оказать физическую поддержку, а лучше тоже вызвать скорую помощь.
— Правда ли, что существуют сезонные обострения?
— Все функции в организме имеют определенную цикличность. Даже если не брать психиатрию, многие люди в разные сезоны чувствуют себя по-разному. И действительно осенью и весной организм ослабляется в целом, происходят какие-то еще дополнительные факторы (средовые, внутренние) и запускается механизм в болезни. У каждого из нас есть порог определенной высоты, и ежедневно случается уйма раздражителей, которые ниже этого порога, и мы не реагируем на это. А в моменты общего ослабления организма этот порог может стать ниже, тогда те же самые раздражители становятся выше этого порога — и человек начинает их ощущать. Очень часто, например, у женщин обострения возникают в периоды менструации, климакса, после родов. Это тоже циклы. Когда мы занимаемся психопрофилактикой, мы часто обращаем на это внимание женщин, перенесших черепно-мозговые травмы или определенные болезни. Бывает и так, что человек заболел гриппом, а у него обостряется психическое расстройство. Такие люди должны знать, что в эти периоды нужно быть внимательными.
— Есть популярное мнение, что психическая болезнь вообще не лечится окончательно. Насколько это правда?
— Я считаю, что вообще ни одно заболевание окончательно не лечится — не только в психиатрии, но и в других областях медицины. Например, не лечится пневмония, потому что все равно остается какой-то рубец. А разве лечится окончательно диабет или инфаркт миокарда, если иметь в виду осложнения от него? Вот и психические заболевания не могут быть излеченными окончательно. Другое дело, что нужно избавить человека от тех психических расстройств, которые ему мешают.
Задача в другом — как достичь того, чтобы человек мог полноценно жить, любить, рожать детей, становиться гениальным писателем или художником. Кстати, в творчестве куда ни поведешь рукой — везде душевнобольные, к которым я отношусь не глядя на их душевные заболевания, ценя их творчество. Хотя как профессионал я, конечно, понимаю психические расстройства и Пушкина, и Достоевского, и Толстого, и Врубеля, и Скрябина. Но, несмотря на свои таланты, они переживали очень тяжелую жизнь, связанную с психическим расстройством, так же, как и душевнобольные, не достигшие такого величия. Тем не менее, мы восхищаемся продуктами их творчества. Поэтому любая задача психиатра, кардиолога, эндокринолога, дерматолога заключается в том, чтобы достичь оптимального результата. А это максимально активная и комфортная жизнь человека с психическими расстройствами.
— Как вы относитесь к моде на психотерапию?
— Не понимаю, почему вы говорите о моде, ведь психотерапия известна давно — это та же церковь. А вот относительно того, кто должен ее проводить, существует много споров. Мое личное мнение заключается в том, что психотерапия — это методы, которые могут применять только сертифицированные профессионалы. Психотерапевт — это второе образование психиатра, который, пройдя соответствующее обучение, получает диплом и может владеть рядом методик, которые будут основаны на понимании сути болезни. И тогда к тому же он имеет право назначить и лекарственную терапию.
Психотерапевты — это та профессия, к которой стремятся психологи, которые тоже разделяются на несколько групп. Одни психологи в дипломе получают запись о том, что они являются медицинскими или клиническими психологами, которые могут допускаться к пациенту и проводить очень много разных методов психологической коррекции. Но для того чтобы понять, какое это расстройство и есть ли оно вообще, надо быть врачом. Психолог, не имея медицинского образования, может нанести непоправимый вред пациенту.
Целые психологические общества с этим не согласны — они считают, что могут заниматься психотерапией. В принципе, опытные медицинские психологи владеют некоторыми методиками и могут оказать эффективную помощь человеку с пограничными расстройствами. Но я считаю, что лучший вариант — это когда психиатр и психолог являются котерапевтами, работая вместе с пациентом.
Многие вузы имеют психологические факультеты, где в дипломе пишут: «Практический психолог, преподаватель психологии». Он не имеет права, с моей точки зрения, проводить психологическую работу с пациентами. Но если у человека просто проблемы с мужем, мамой, детьми, то немедицинский психолог может поработать с ним при условии, что обращение за помощью не содержит в себе ведущего в этих проблемах клинического компонента.
история заболевания, диагностика и лечение
Болезнь Пика – одна из разновидностей сенильной деменции, при которой происходят атрофические изменения, чаще всего, в лобных и височных долях головного мозга. Встречается преимущественно у пожилых людей после 50 лет. По клиническим проявлениям сходна с болезнью Альцгеймера, но встречается реже и протекает более злокачественно. У женщин диагностируется в два раза чаще, чем у мужчин.
История болезни
Болезнь Пика исследована мало, диагностируется редко. С момента выявления проходит 6–8 лет до конца жизни. В основе заболевания – атрофические процессы в мозге, причём это не обусловлено наследственной предрасположенностью, хотя раньше врачи считали именно генетику основным фактором развития болезни.
Чешский врач Альберт Пик первый описал симптомы болезни в 1892 году, после чего патологии присвоили его имя. Именно он предположил наследственную связь – выявил, что у родственников людей, которые страдают слабоумием, также возможно его развитие.
Арнольд Пик не считал патологию отдельным заболеванием, а предполагал, что это лишь вариант старческой деменции. Когда развитие заболевания было исследовано патологоанатомически, обнаружились отличительные морфологические признаки, и его выделили в самостоятельную нозологию.
Описание заболевания
Согласно данным литературы, болезнь Альцгеймера встречается чаще деменции Пика в четыре раза. Ввиду редкости и сложности диагностики (по крайней мере, прижизненной) данных о заболевании не так много. Точно известно, что мужчины болеют реже, а патология носит прогрессирующий характер.
Старческая деменция характеризуется грубым умственным нарушением, неврологическими патологиями. Головной мозг поражается в основном в лобно-височной зоне, в результате чего нарушаются поведение и речь.
Нередко болезнь Пика диагностируют на фоне психических расстройств, но не они считаются первопричиной заболевания, хотя и провоцируют его развитие. Атрофии могут подвергаться не только височные и лобные доли – иногда она выходит за пределы и затрагивает подкорку. При этом нет воспаления, сосудистые нарушения или отсутствуют, или выражены слабо.
Нейродегенеративное заболевание сначала прогрессирует медленно, но уже на начальных стадиях отмирают целые группы нервных клеток. За 5-7 лет они могут распространиться на весь мозг, хотя очаг наблюдается преимущественно в височных и лобных долях. Сначала разрушительные процессы затрагивают вторую и третью извилины, чуть позже – первую. Реже могут быть затронуты теменные доли.
Манифестация болезни Пика начинается с передних лобных отделов мозга, что сразу же сказывается на поведении человека и его личностных характеристиках. Позже изменениям подвергаются височные доли, которые отвечают за интеллект, память, концентрацию внимания. Также разрушается кора речевого анализатора, что сразу же сказывается на речевых способностях.
В отличие от других нейродегенеративных патологий в психиатрии для болезни Пика характерно глубокое поражение всей доли головного мозга, а не только её части. Сначала затрагиваются верхние слои, затем процесс распространяется вглубь.
Исследование тканей мозга под микроскопом показало, что у больных возникает «вспучивание» клеток, уменьшается толщина серого вещества, переход от серого к белому веществу размыт, границы нечеткие. Еще одна характерная черта – отделение эндотелия сосудов мозга. Это вызывает нарушение кровообращения, застой ликвора и, как итог, усиливает нейродегенеративные процессы и атрофию. Причём отделение эндотелия при болезни Пика встречается всегда, а при болезни Альцгеймера – только в 25% случаев.
Причины заболевания
Этиология болезни Пика до сих пор не выяснена. Хотя встречаются «семейные» эпизоды заболевания, причём чаще оно передается не от родителей детям, а диагностируется у родных братьев и сестёр. Тем не менее, полностью наследственный фактор опровергнут.
Этиологическими факторами считают:
- негативное влияние на человека, в частности на головной мозг, химических веществ;
- неправильное дозирование и/или частое использование наркоза;
- психические расстройства.
Не основным, но провоцирующим фактором можно считать нехватку витаминов группы В, черепно-мозговые травмы, интоксикацию. Некоторые специалисты полагают, что провоцирующим фактором также может стать сбой обмена тау-протеина – компонента, который является элементом клеточных мембран нейронов.
Клетки головного мозга при этом заболевании подвергаются атрофии и деструкции – теряют функциональность, уменьшаются в размере или полностью разрушаются. Вне зависимости от комбинации симптомов оно всегда сопровождается слабоумием на фоне нарушения высшей функции коры мозга. В данном случае деменция – приобретённая.
В группе риска – пациенты старше 50–55 лет, женского пола, в семье которых есть случаи этой разновидности деменции. Черепно-мозговые травмы к инфекции не служат провоцирующим фактором, но значительно ускоряют и утяжеляют течение заболевания.
Болезнь могут диагностировать и у более молодых людей уже с 40–45 лет. Но в этом возрасте прогрессирует она медленно, симптомы выражены слабо, поэтому пациенты редко обращаются к врачу, а на момент постановки диагноза уже выявляется вторая стадия. Дебют чаще всего протекает не так выражено и может проявляться в повышенной тревожности, нарушении контроля над своими действиями, депрессивных состояниях, что сами больные обычно оправдывают стрессом или другими подобными причинами.
Отличие болезни Пика от Альцгеймера
Болезни Альцгеймера и Пика имеют схожесть, но это две отдельные формы патологии со своими клиническими проявлениями. Общее для заболеваний – слабоумие. Но при диагностировании болезни Пика:
- частично сохраняется память;
- остаётся концентрация внимания;
- изменение характеристик личности выражено сильнее – отсутствие эмоций и снижение частоты их проявления, апатия, безразличие;
- если повреждается базальная кора головного мозга, исчезают понятия морали и нравственности – человек теряет чувство такта, не соблюдает общепринятые нормы поведения;
- если одновременно поражается мозг в зоне лба и висков, меняется речь, она становится неразборчивой, появляется неуклюжесть в движениях.
В отличие от болезни Альцгеймера при болезни Пика человеку сложно ориентироваться в новой обстановке. Он может отходить совсем недалеко от дома, но не в состоянии найти обратную дорогу. Кроме того, характерна дезориентация во времени – сложно определить, какое сейчас время суток.
В целом болезнь Альцгеймера протекает мягче, симптоматика при ней не так выражена. Это сказывается на качестве жизни пациента и на её продолжительности. Пациенты, как правило, живут меньше, их состояние более тяжёлое, из-за прогрессии болезни они быстрее теряют человеческий облик.
Стадии заболевания
Болезнь Пика делят на три стадии. От выявления до окончания третьей стадии проходит максимум 10 лет, чаще 6-7. Типы патологии:
- Первая стадия. Характеризуется расторможенностью, действиями, у которых нет мотива. Например, у пациента могут нивелироваться основные инстинкты, отсутствовать контроль над своими действиями и эмоциями. Еще одна характерная черта начала заболевания – эгоистичность. Кроме того, иногда усиливается либидо, возникает сексуальная расторможенность. Есть изменения и в речи – возникает многократное повторение одних и тех же слов, предложении или историй. Эмоциональная сфера на этом этапе относительно стабильная – чаще всего есть эйфория, которая проявляется приподнятым настроением, но она может внезапно сменяться полной апатией. Нарушения памяти ещё нет, но объяснить свое странное поведение человек на этом этапе не может или оправдывает его нетерпением.
- Вторая стадия. Все описанные выше симптомы усугубляются. Появляются очаговые признаки слабоумия, речь становится ещё менее внятной, пациенту сложно понять и усвоить информацию, он может забывать события, которые случились давно или совсем недавно. Ему бывает сложно считать и выполнять целенаправленные движения – нарушается мелкая моторика. На этом этапе заболевание практически идентично болезни Альцгеймера, но приступов эпилепсии нет. Еще одна характерная черта – подражание движениям/мимике других людей и автоматическое повторение новых слов. Также повышается болевой порог (кожная гиперальгезия).
- Третья стадия. Считается завершающей. Характеризуется полным маразмом, сниженным тонусом мышц и, в конце концов, вегетативным состоянием пациента. Он не может передвигаться, решать бытовые вопросы, например, есть, справлять естественные нужды, одеваться. На этом этапе диагностируют неизлечимую инвалидизацию, которая завершается летальным исходом.
Слабоумие на третьей стадии необратимо. В это время больному нужен постоянный уход – сам он не в состоянии выполнить даже простейшие дела, поскольку дееспособность, как умственная, так и физическая, утрачена.
Симптомы
Выраженность симптомов, а также их набор, зависят от того, на какой стадии находится болезнь Пика. Основные признаки заболевания:
- Утрата моральных принципов. Больной может справлять естественные нужды в неподходящих для этого местах, не контролировать своё поведение, высказывания, обостряются эгоистичные черты характера, в целом поведение становится асоциальным.
- Немедленная реализация инстинктов. Это относится и к половому влечению – при усилении либидо возможны частые случайные половые контакты, в том числе с незнакомыми людьми. Также исчезает возможность ожидания – все физиологические потребности больному необходимо реализовать как можно быстрее. Например, может развиваться булимия – неконтролируемое поедание большого количества пищи даже после насыщения.
- Изменение речи. Она становится невнятной, прослеживаются многократные повторы шуток, слов, отдельных фраз. Это называется симптомом «граммофонной пластинки».
- Перепады настроения. Оно может колебаться от эйфории до полной апатии, причём, между этим может пройти всего несколько минут.
- Слабоумие. Его выраженность зависит от того, как развиваются атрофические процессы в мозге. Но в целом прослеживается эмоциональная неустойчивость, периоды расторможенности и ригидности, утрата желаний, целей, полное безволие. Возможно развитие депрессии, а иногда – сочетание неадекватного поведения с эйфорией.
Чем больше прогрессирует болезнь Пика, тем более выраженными становятся симптомы:
- непонимание речи окружающих;
- потеря основных навыков счёта, письма и чтения;
- неадекватное восприятие происходящего вокруг;
- провалы в памяти;
- неспособность последовательно и логично выполнять действия;
- в конце развивается глубокая деменция, дезориентация, потеря навыков по самообслуживанию.
Если вначале такие нарушения носят эпизодический характер, то к концу второй и на третьей стадиях они становятся постоянными, прогрессируют вплоть до полного разрушения интеллекта.
Гибель пациентов с болезнью Пика чаще всего обусловлена сочетанием ряда факторов:
- церебральной недостаточностью;
- инфицированием пролежней, за которыми следует сепсис;
- застойной пневмонией из-за постоянного нахождения в горизонтальном положении;
- восходящим пиелонефритом и др.
Изменения затрагивают физическую и психическую сферы человека. У некоторых развивается ожирение или, напротив, истощение, сильно страдает интеллект – постепенно уменьшается словарный запас, человек теряет полученные ранее знания, даже если до болезни он был специалистом в своей области с уровнем интеллекта выше среднего.
Диагностика
Диагностику начинают, как правило, с опроса родных и близких, сбора анамнеза и осмотра пациента. Диагностические мероприятия разделяют на несколько этапов:
- Дифференциация заболевания с другими патологиями, например, болезнью Альцгеймера. Также необходимо исключить онкологию, сосудистые нарушения, шизофренический синдром, опухолевые процессы в лобной зоне мозга.
- Дополнительные консультации узких специалистов. Например, могут потребоваться консультации невролога, психиатра.
- ЭЭГ. Регистрируют уменьшение биоэлектрической сигнатуры, исходящей от лобных зон мозга.
- РЭГ, УЗИ. Такая диагностика позволяет исключить или подтвердить сосудистые изменения.
- ЭхоЭГ. Позволяет выявить наличие жидкости в головном мозге.
- МРТ. Необходимо для четкой визуализации атрофических изменений в тканях головного мозга.
Лабораторные исследования, как правило, больному не требуются. Диагностической ценности они не представляют. Крайне редко может быть назначен биохимический анализ крови.
Лечение
К сожалению, сколь-либо результативной терапии болезни Пика на данный момент не существует. Основная задача врача после диагностирования этого заболевания – поддержать организм больного и замедлить разрушительные процессы в головном мозге. Соответственно, лечение подбирают исходя из стадии патологии и наличия тех или иных симптомов. Это могут быть:
- антидепрессанты;
- ингибиторы МФО;
- нейропротекторы для стимуляции процессов обмена в мозге и повышения активности клеток, что позволяет замедлить атрофические процессы;
- иногда нужна противовоспалительная терапия;
- седативные средства стабилизируют психоэмоциональный фон, уменьшают агрессивность.
Один из этапов помощи больному – постоянный уход на последних стадиях. Когда пациент теряет навыки самообслуживания, он не только не способен решить большинство обычных бытовых задач, но и может причинить вред себе или окружающим. Решение этой проблемы – профессиональный сестринский уход, если родные не могут круглосуточно находиться с больным.
Специфической профилактики болезни Пика также не существует. Общие рекомендации касаются ведения здорового образа жизни, своевременного обращения к врачу при подозрении на патологии головного мозга, выполнение мероприятий, которые улучшают когнитивные функции. Особо внимательным надо быть людям, имеющим родственников с аналогичным заболеванием или другими разновидностями слабоумия.
Прогноз болезни Пика неблагоприятный. На продолжительность заболевания до смерти пациента влияют возраст, общее состояние здоровья, адекватность назначенной терапии.
Психотические расстройства: типы, симптомы, диагностика, лечение
Психотические расстройства представляют собой группу серьезных заболеваний, поражающих психику. Они мешают кому-то ясно мыслить, принимать правильные решения, эмоционально реагировать, эффективно общаться, понимать реальность и вести себя надлежащим образом.
При тяжелых симптомах у людей с психотическими расстройствами возникают проблемы с сохранением связи с реальностью, и они часто не в состоянии справиться с повседневной жизнью. Но даже тяжелые психотические расстройства обычно поддаются лечению.
Типы
Существуют различные типы психотических расстройств, в том числе:
Шизофрения: У людей с этим заболеванием наблюдаются изменения в поведении и другие симптомы, такие как бред и галлюцинации, которые длятся более 6 месяцев. Обычно это влияет на них на работе или в школе, а также на их отношения. Знайте ранние предупреждающие признаки шизофрении.
Шизоаффективное расстройство: Люди имеют симптомы как шизофрении, так и расстройства настроения, такого как депрессия или биполярное расстройство.Узнайте больше о симптомах шизоаффективного расстройства.
Шизофрениформное расстройство: Сюда входят симптомы шизофрении, но симптомы длятся более короткое время: от 1 до 6 месяцев. Узнайте больше о симптомах шизофрениформного расстройства, на которые следует обратить внимание.
Кратковременное психотическое расстройство: У людей с этим заболеванием наблюдается внезапный короткий период психотического поведения, часто в ответ на очень стрессовое событие, такое как смерть в семье. Восстановление часто происходит быстро — обычно меньше месяца.Получите больше информации о различных формах кратковременного психотического расстройства.
Бредовое расстройство Ключевым симптомом является бред (ложное, фиксированное убеждение), связанное с реальной жизненной ситуацией, которая может быть правдой, но не является таковой, например, слежка, заговор или заболевание. Бред длится не менее 1 месяца. Узнайте больше о типах бреда.
Общее психотическое расстройство (также называемое folie à deux ): Это заболевание возникает, когда один человек в отношениях страдает бредом, а другой человек в отношениях также принимает его.Узнайте больше об общем психотическом расстройстве и о том, как оно развивается.
Психотическое расстройство, вызванное употреблением психоактивных веществ: Это состояние вызывается употреблением или отменой наркотиков, таких как галлюциногены и крэк-кокаин, которые вызывают галлюцинации, бред или спутанную речь. Узнайте больше о психозах, вызванных употреблением психоактивных веществ, и других причинах вторичных психозов.
Психотическое расстройство, вызванное другим заболеванием: Галлюцинации, бред или другие симптомы могут возникать из-за другого заболевания, влияющего на функцию мозга, такого как травма головы или опухоль головного мозга.
Парафрения: Это состояние имеет симптомы, сходные с шизофренией. Это начинается поздно в жизни, когда люди пожилые.
Симптомы
Основные из них — галлюцинации, бред и расстройства мышления.
Галлюцинации означает видеть, слышать или чувствовать вещи, которых не существует. Например, кто-то может видеть вещи, которых нет, слышать голоса, чувствовать запахи, ощущать «забавный» привкус во рту или ощущать ощущения на коже, даже если ничто не касается их тела.
Заблуждения — это ложные убеждения, которые не исчезают даже после того, как было доказано, что они ложны. Например, человек, который уверен, что его пища отравлена, даже если кто-то показал ему, что пища вкусная, заблуждается.
Другие возможные симптомы психотических заболеваний включают:
- Дезорганизованную или бессвязную речь
- Спутанное мышление
- Странное, возможно опасное поведение
- Замедленные или необычные движения
- Потеря интереса к личной гигиене
- Проблемы в школе или на работе и в отношениях
- Холодное, отстраненное поведение с неспособностью выражать эмоции
- Перепады настроения или другие симптомы настроения, такие как депрессия или мания
Люди не всегда имеют одни и те же симптомы, и они могут меняться со временем у одного и того же человека.
Причины
Врачи не знают точную причину психотических расстройств. Исследователи считают, что многие вещи играют роль. Некоторые психотические расстройства, как правило, передаются по наследству, а это означает, что расстройство может частично передаваться по наследству. На их развитие могут влиять и другие факторы, в том числе стресс, злоупотребление наркотиками и серьезные изменения в жизни.
У людей с определенными психотическими расстройствами, такими как шизофрения, также могут быть проблемы в частях мозга, которые контролируют мышление, восприятие и мотивацию.
Эксперты считают, что при шизофрении рецепторы нервных клеток, которые работают с химическим веществом мозга, называемым глутаматом, могут не работать должным образом в определенных областях мозга. Этот сбой может способствовать проблемам с мышлением и восприятием.
Эти состояния обычно впервые появляются, когда человек находится в позднем подростковом возрасте, в возрасте 20 или 30 лет. Они, как правило, влияют на мужчин и женщин примерно в равной степени.
Диагностика
Чтобы диагностировать психотическое расстройство, врачи собирают медицинскую и психиатрическую историю и, возможно, проводят краткий медицинский осмотр.Человек может сдать анализы крови, а иногда и визуализацию мозга (например, МРТ), чтобы исключить физическое заболевание или употребление наркотиков, таких как кокаин или ЛСД.
Если врач не находит физической причины симптомов, он может направить человека к психиатру или психологу. Эти специалисты в области психического здоровья будут использовать специально разработанные инструменты интервью и оценки, чтобы решить, есть ли у человека психотическое расстройство.
Лечение
Большинство психотических расстройств лечат с помощью комбинации лекарств и психотерапии, которая представляет собой вид консультирования.
Лекарства: Основным типом препаратов, которые врачи назначают для лечения психотических расстройств, являются «нейролептики». Хотя эти лекарства не являются лекарством, они эффективны при лечении наиболее тревожных симптомов психотических расстройств, таких как бред, галлюцинации и проблемы с мышлением.
Старые нейролептики включают:
Новые «атипичные нейролептики» включают:
Врачи обычно сначала назначают более новые, потому что они имеют меньше и более переносимые побочные эффекты, чем старые нейролептики.Некоторые лекарства доступны в виде инъекций, и их нужно принимать только один или два раза в месяц или даже каждые три месяца. Это может быть проще, чем не забывать принимать ежедневную таблетку.
Психотерапия: Существуют различные виды консультирования, включая индивидуальную, групповую и семейную терапию, которые могут помочь людям, страдающим психотическим расстройством.
Большинство людей с психотическими расстройствами лечатся амбулаторно, т. е. не живут в учреждениях.Но иногда людей необходимо госпитализировать, например, если у них серьезные симптомы, они могут причинить вред себе или другим или не могут позаботиться о себе из-за своей болезни.
Выздоровление
Каждый человек, проходящий лечение от психотического расстройства, может реагировать на терапию по-разному. Некоторые покажут улучшение быстро. Другим для облегчения симптомов могут потребоваться недели или месяцы.
Некоторым людям может потребоваться продолжение лечения в течение длительного периода времени. Некоторым, например тем, у кого было несколько тяжелых эпизодов, может потребоваться прием лекарств на неопределенный срок.В этих случаях лекарство обычно дается в минимально возможной дозе, чтобы свести к минимуму побочные эффекты.
Каковы перспективы для людей с психотическими расстройствами?
Зависит от типа психотического расстройства и человека, у которого оно есть. Но эти расстройства поддаются лечению, и у большинства людей наступает хорошее выздоровление при лечении и последующем наблюдении.
Можно ли предотвратить психотические расстройства?
Нет. Но чем раньше начнется лечение, тем лучше. Это помогает предотвратить симптомы.Обращение за помощью как можно скорее может помочь жизни, семье и отношениям человека.
Для людей с высоким риском психотических расстройств, например, для тех, у кого в семье есть шизофрения, отказ от наркотиков, таких как марихуана и алкоголь, может помочь предотвратить или отсрочить эти состояния.
Поведенческие/психиатрические симптомы | Американское общество болезни Гентингтона
Обзор поведенческих и психических симптомов БГ
Люди с БГ могут страдать от депрессии и других состояний, характерных для населения в целом, таких как мания, обсессивно-компульсивное расстройство или различные формы психоза.Тем не менее, почти у всех людей с БГ будут проявляться характерные для болезни изменения личности и поведения как часть того, что можно назвать гипофронтальным или дисэкзекутивным синдромом, характеризующимся апатией, раздражительностью, импульсивностью и навязчивостью, с потенциально серьезными последствиями для семейной жизни человека с БГ. социальное и экономическое благополучие.
Нарушения БГ нельзя рассматривать изолированно. Ограничения в одной области приведут к проблемам в другой. Например, лечение психического расстройства может оказать негативное влияние на двигательное расстройство.Изменения в познании влияют на способность выполнять физические задачи, такие как вождение автомобиля или приготовление пищи. Немногие другие заболевания имеют такой уровень взаимосвязанных нарушений, затрагивающих все сферы жизни человека.
Долгое время считалось, что психические симптомы являются общей и неотъемлемой частью болезни Гентингтона. В классическом описании состояния, которое носит его имя, Джордж Хантингтон упомянул «склонность к безумию, а иногда и ту форму безумия, которая приводит к самоубийству…» Большинство врачей понимают это абстрактно, однако люди с БХ с психическими проблемами страдают от недостаточного диагноза и недостаточного лечения.Это прискорбно, потому что психические проблемы при БГ часто являются наиболее инвалидизирующими и в то же время наиболее поддающимися лечению.
Классификация психиатрических проблем в HD
Психиатрические проблемы при БГ, как правило, делятся на три категории:
- Первая включает психические заболевания, которые распространены среди населения в целом и легко распознаются врачами , особенно большая депрессия, которая, по оценкам, затрагивает 40% людей с HD в какой-то момент их болезни.Другие часто встречающиеся синдромы могут включать манию, обсессивно-компульсивное расстройство и различные бредовые и психотические расстройства.
- Вторая категория состоит из психических проблем, которые не часто встречаются среди населения в целом, но часто встречаются у психоневрологических пациентов, особенно у пациентов с травмами и заболеваниями, поражающими подкорковые области головного мозга или лобные доли, такие как ГБ, инсульты , болезнь Паркинсона, травмы головы и различные формы деменции. Это обычно принимает форму совокупности поведенческих и личностных изменений, которые могут включать апатию, раздражительность, расторможенность, настойчивость, шутливость, навязчивость и нарушение суждений. Эти изменения в совокупности описываются различными названиями, включая синдром органической личности, синдром лобных долей или синдром дисэкзекуции, который будет использоваться здесь. Эти изменения не всегда серьезны или достаточно очевидны, чтобы их могли заметить врачи во время регулярных визитов в кабинет, но синдром настолько распространен при БХ, что практически универсален.n Наконец, есть психические проблемы, такие как делирий, «возбуждение» или сексуальные расстройства, которые трудно охарактеризовать, возможно, потому, что они очень сильно зависят от взаимодействия между человеком с БГ, болезнью и окружающей средой.
Психиатрический диагноз – обзор
2.1 Депрессивные расстройства
Психиатрические диагнозы, рассматриваемые в рамках категории депрессивных расстройств в Диагностическом и статистическом руководстве по психическим расстройствам, пятое издание (DSM-V, Американская психиатрическая ассоциация, 2013 г.), включают деструктивное расстройство с нарушением регуляции настроения, большое депрессивное расстройство (БДР) и большой депрессивный эпизод (БДЭ), стойкое депрессивное расстройство или дистимия и предменструальное дисфорическое расстройство.MDE и MDD являются основными синдромами в этой категории. Определяющими чертами MDE являются стойкие чувства грусти, опустошенности, безнадежности или раздражительности (депрессивное настроение) и/или снижение интереса или удовольствия ко всем или почти всем видам деятельности (ангедония), и эти симптомы нельзя отнести к значительному потери, например, смерть близкого человека. В дополнение к подавленному настроению или ангедонии у пациента также должны присутствовать четыре из следующих симптомов: (1) значительное снижение или увеличение массы тела или аппетита; (2) бессонница или гиперсомния; (3) психомоторное замедление или возбуждение; (4) усталость или потеря энергии; (5) чувство бесполезности или чрезмерной вины; (6) трудности с мышлением или концентрацией внимания или нерешительность; и (7) повторяющиеся мысли о смерти или суицидальные мысли.Персистирующее депрессивное расстройство, или дистимия, является хроническим — не менее 2 лет — проявлением БДР. Предменструальное дисфорическое расстройство включает в себя симптомы настроения, которые возникают у женщин в течение недели до менструации, часто достигают пика во время менструации и вскоре после нее стихают. Эти симптомы настроения аналогичны симптомам MDE, но также включают такие компоненты, как раздражительность и гнев, перепады настроения, тревога и напряжение, а также физические симптомы (болезненность или припухлость молочных желез, ощущение вздутия живота).Деструктивное расстройство дисрегуляции настроения — это диагноз, предназначенный для детей и подростков (в возрасте от 8 до 18 лет) и характеризующийся хроническим раздражительным настроением и частыми сильными словесными или физическими вспышками гнева. Таким образом, все расстройства в этой диагностической группе имеют общие черты стойкого негативного настроения , субъективно переживаемого как ангедония или чувство печали, вины, бесполезности, раздражительности или гнева. Эти симптомы настроения часто сопровождаются физическими и поведенческими симптомами, такими как проблемы со сном, изменения массы тела, психомоторные нарушения или вспышки гнева.
Депрессивные расстройства и их симптомы, описанные в DSM-V, относятся к так называемому «интернализирующему» спектру синдромов (Goldberg et al., 2009). Давно было замечено, что существует значительная коморбидность расстройств, классифицированных в DSM, наряду со значительным сходством симптомов среди категориально определенных психических расстройств. Однако эта коморбидность не является случайной закономерностью: определенные типы симптомов и синдромов имеют тенденцию ковариировать или сочетаться у данного человека чаще, чем можно было бы ожидать случайно.Статистический анализ может использоваться для определения того, какие симптомы и расстройства имеют тенденцию возникать одновременно у одного и того же человека. Этот тип анализа известен как анализ латентных факторов, при этом предполагается, что симптомы, имеющие тенденцию к ковариации, вероятно, имеют общие (латентные или скрытые) факторы уязвимости, будь то генетические, эпигенетические или экологические. Когда данные о коморбидности или ковариантности психических расстройств анализируются таким образом, выявляются от двух до четырех первостепенных факторов, которые, вероятно, представляют скрытую уязвимость.Два самых ярких фактора были названы «интернализацией» и «экстернализацией». Интернализирующий фактор включает в себя депрессию и тревожные расстройства, которые в целом можно охарактеризовать как синдромы, связанные с проблемами с негативными эмоциями или аффектами. Экстернализирующий фактор, как и следовало ожидать, включает расстройства расторможенности и импульсивности, такие как расстройство поведения и зависимость от психоактивных веществ. Были предложены два других вышестоящих фактора: «когнитивно-реляционный» (также называемый «расстройством мышления» или «шизофреническим») и «ангедоническая интроверсия» (или «патологическая интроверсия») (Røysamb et al., 2011; Котов и др., 2011; Маркон, 2010). Примечательно, что когда таким образом анализируется ковариация отдельных симптомов, игнорируя категориальные диагнозы, возникает очень похожая факторная структура (Markon, 2010). Высший интернализирующий фактор включает в себя второстепенные факторы, включающие симптомы, которые сами по себе имеют тенденцию группироваться вместе. Например, симптомы беспокойства, беспокойства и раздражительности (обозначенные как «тревожные» симптомы), как правило, проявляются одновременно, как и дисфория, ангедония, психомоторное возбуждение или заторможенность и суицидальные мысли (обозначенные как «депрессивные» симптомы) (Krueger and Markon, 2006).На надчинном уровне тревожные симптомы чаще сочетаются с симптомами депрессии, чем, например, с асоциальными симптомами (лживость, импульсивность, вовлечение в противоправные действия). Эти последние симптомы антисоциальности подпадают под измерение экстернализации факторов высшего порядка. Тем не менее интернализирующие и экстернализирующие симптомы и синдромы могут возникать одновременно у одного и того же человека: просто они происходят с несколько меньшей вероятностью. Проще говоря, границы, которые определяют и разделяют психиатрические расстройства, менее чем ясны, поскольку обычно наблюдается коморбидность и общие симптомы между категориально определенными расстройствами.
Какова природа латентных факторов, обуславливающих повышенный риск развития определенных типов нервно-психических симптомов и расстройств? Часть риска связана с наличием определенных генетических вариантов. В случае депрессии уже было обнаружено, что несколько общих аллельных вариантов статистически ассоциированы с БДР, включая аллель Val66Met гена мозгового нейротрофического фактора (BDNF), аллель Val158Met катехол- O -метилтрансферазы ( COMT) и короткий аллель полиморфизма промоторной области, связанной с переносчиком серотонина (вариант гена переносчика серотонина) (Antypa et al., 2013; Хосан и др., 2014 г.; Каспи и др., 2003; Kauffman et al., 2006), и, безусловно, еще многое предстоит открыть.
Однако гены не работают в вакууме. Факторы окружающей среды, часто действующие на раннем этапе развития, взаимодействуют с генотипом, увеличивая риск развития психопатологии. Например, опыт пренебрежения или жестокого обращения в детстве взаимодействует с упомянутыми выше генетическими вариантами, увеличивая риск депрессивных расстройств. Такое влияние факторов окружающей среды может происходить посредством эпигенетической модуляции экспрессии генов, при которой экспрессия гена может постоянно изменяться в связи с воздействием на человека определенных факторов окружающей среды.Одним из примеров такого механизма является метилирование дезоксирибонуклеиновой кислоты (ДНК), которое может навсегда заглушить транскрипцию генов-мишеней. Эти механизмы и факторы окружающей среды, которые их контролируют, только начинают изучаться, но уже «классический» пример взят из серии экспериментов, проведенных Майклом Мини и его коллегами (Каффман и Мини, 2007). В этих исследованиях было продемонстрировано, что повышенная материнская забота (у крыс, включающая в себя вылизывание и уход за детенышами крысой-матерью) была связана со снижением стрессовой реактивности гипоталамо-гипофизарно-надпочечниковой системы (ГГН) во взрослом возрасте из-за усиление экспрессии глюкокортикоидных рецепторов в гиппокампе.Предполагается, что этот специфический сенсорный стимул в раннем постнатальном периоде оказывает свое действие за счет увеличения экспрессии в гиппокампе фактора транскрипции, называемого «белком А, индуцирующим фактор роста нервов», который, в свою очередь, предотвращает метилирование промоторной области глюкокортикоидного рецептора. что приводит к его постоянно увеличивающейся способности к самовыражению. Таким образом, наличие определенных полиморфных аллелей в сочетании с воздействием определенных факторов окружающей среды может придавать уязвимость (или, альтернативно, устойчивость) к развитию класса психоневрологических симптомов или расстройств.Эта уязвимость может отражаться в экспрессии эндофенотипов или биомаркеров, которые связаны с данным психоневрологическим расстройством или расстройствами.
Последний уровень факторов риска – это те, которые воздействуют на уязвимых лиц, вызывая появление психоневрологических симптомов и болезненного состояния. Эти так называемые триггерные факторы могут включать стрессовые или травматические жизненные события, злоупотребление наркотиками, патогенную инфекцию или даже нормальные события, такие как роды или гормональные изменения, связанные с репродуктивным циклом.Принимая во внимание (1) множество общих генетических полиморфизмов, которые действуют в различных комбинациях, создавая риск нервно-психических расстройств, и почти безграничное количество различных комбинаций этих полиморфизмов, которые могут присутствовать у человека, а также (2) множество факторов окружающей среды, которые эпигенетически формируют экспрессию генов и (3) разнообразие жизненных событий, которые могут выступать в качестве пусковых факторов, нетрудно представить, как возникает разнообразие нейропсихиатрических симптомов, а также почему определенные расстройства имеют тенденцию возникать одновременно, и почему некоторые симптомы имеют тенденцию группироваться вместе без соблюдения диагностических границ.Определенные комбинации генетических факторов, эпигенетической модуляции и триггеров окружающей среды могут придавать большую уязвимость к определенному классу симптомов или расстройств.
Болезнь Вильсона и психические симптомы: краткий отчет о клиническом случае
Введение
Болезнь Вильсона (БВ) представляет собой рецессивное наследственное заболевание, вызванное сниженным включением меди в церулоплазмин, что приводит к накоплению этого металла в различных тканях, особенно в печени , центральная нервная система, сердце и почки.1
БВ впервые была описана Кинниаром Уилсоном как семейное летальное неврологическое заболевание, сопровождающееся хроническим заболеванием печени, ведущим к циррозу: сначала оно было названо «прогрессирующей хрусталиковой дегенерацией».2
Печеночные, неврологические, сердечные и почечные поражения, возникающие при БВ были широко изучены.3 В течение последних нескольких лет исследования были сосредоточены на установлении генетической основы этого заболевания, обнаружении происхождения дефекта на уровне гена ATP7B, который вызывает упомянутое изменение метаболизма меди.4
Уровень церулоплазмина (<20 мг/дл), исходная гиперкуприурия (>100 мкг/24 часа), повышенная экскреция меди с мочой после перорального приема D-пеницилламина и анализ мутаций гена ATP7B полезны для диагностики БВ. 5 6
Психические изменения, возникающие в результате накопления этого тяжелого металла в базальных ганглиях, несколько менее специфичны.
Обзор психических особенностей БВ
Психические и поведенческие изменения при БВ очень разнообразны по частоте и типу, поскольку они охватывают широкий спектр симптомов.Психиатрические симптомы обычно возникают через 2–3 года после первых печеночных и неврологических проявлений и примерно у 30% пациентов.7 У пациентов часто развиваются поведенческие и психические отклонения, такие как депрессия, паранойя, делирий, галлюцинации, раздражительность, сексуальная расторможенность, трудности и ухудшение состояния. результаты в школе или на работе. Изменения личности и поведения, такие как раздражительность и агрессивность, являются наиболее хорошо описанными симптомами. Когнитивные и поведенческие симптомы могут исчезнуть через 1–2 года непрерывного лечения.8 Психотические симптомы при БВ встречаются редко. Эти психотические симптомы обычно представляют собой типичную параноидную шизофрению и связаны с очень тяжелыми экстрапирамидными симптомами, но эти симптомы обычно интерпретируются как вторичные по отношению к применению нейролептиков, что приводит к задержке диагностики. дизартрия и неконгруэнтное поведение вместо пациентов с исключительно неврологическими симптомами.11 В некоторых исследованиях сообщалось о более высокой распространенности кольца Кайзера-Флейшера (накопление меди в роговице) у лиц с психоневрологическими проявлениями.12
В некоторых случаях, хотя и реже, психические симптомы могут быть первым проявлением заболевания.13
Распространенность психических расстройств у пациентов с диагнозом БВ была измерена на небольших выборках лиц.
В 1989 г. Dening и Berrios сообщили о серии из 195 случаев БВ. У 51% были обнаружены признаки какой-либо психопатологии, а 20% подвергались психиатрическому вмешательству до постановки диагноза БВ. Аномальное поведение, изменения личности, депрессия и когнитивные нарушения были наиболее распространенными психическими особенностями.Психиатрические симптомы были связаны с неврологическими, а не печеночными симптомами.11
Недавно был опубликован обширный обзор психиатрических симптомов БВ, опубликованный в 2014 г. Они пришли к выводу, что психиатрические симптомы могут возникать до, одновременно с или после диагностики и лечения БВ. Приблизительно у 30–40% пациентов на момент постановки диагноза обнаруживаются психические проявления. Когда психиатрические симптомы предшествовали неврологическим или печеночным симптомам, среднее время между появлением психиатрических симптомов и постановкой диагноза БВ было очень большим (в среднем 864 часа).3 дня). Некоторые генные мутации ATP7B могут коррелировать с изменениями конкретных черт личности.14
Мы нашли еще одно ретроспективное естественное исследование с выборкой из 350 человек со средним возрастом 18,8 лет, у которых были психические симптомы. Диагноз БВ изучали в этой выборке и оказалось, что 15 из них соответствовали критериям. Желтуха в анамнезе, семейный анамнез нейропсихиатрических проявлений и чувствительность к нейролептикам были наиболее частыми находками у тех, кто соответствовал критериям.15
Таким образом, в клинической практике отсутствует признание психиатрических симптомов как связанных с БВ, хотя распространенность выше, чем считалось ранее. Это приводит к задержке диагностики и лечения этого расстройства и увеличивает вероятность необратимых неврологических нарушений.16
История болезни
Пациентка — 37-летняя цыганка с базовым школьным образованием, возможно, с трудностями в обучении. У нее нет медицинского или психиатрического образования.Семейный анамнез включает родного брата с шизофренией, еще одного с диагнозом острого полиморфного психотического расстройства и алкоголизма, а также сестру с умственной отсталостью.
Заболевание дебютировало 4 месяца назад с депрессивными симптомами (апатия, ангедония), сопровождающимися социальной изоляцией, утомляемостью, брадипсихией, брадилалией, заторможенностью психомоторных реакций и дистальным тремором. Психотических симптомов не было. Потеря веса составила до 6 кг. Пациентка рассказала, что расстройство началось из-за жестокого физического обращения со стороны ее нынешнего партнера.
У нее была диагностирована реактивная депрессия, и ее лечили селективным ингибитором обратного захвата серотонина (начиная с 20 мг флуоксетина, затем 40 мг) в течение 3 месяцев. Депрессивные симптомы не уменьшились, и пациентка предприняла попытку самоубийства путем точечного приема препарата (левомепромазина 300 мг) и была госпитализирована в психиатрическую больницу из-за стойких суицидальных мыслей. Во время ее пребывания в отделении неотложной помощи общая оценка была проведена без изменений в гемограмме, основных биохимических исследованиях и исследованиях коагуляции.Нейропсихиатрическое обследование выявило грусть, плач, апатию, ангедонию, утомляемость, брадипсихию, брадилалию, замедление психомоторных реакций и дистальный тремор. Все эти симптомы сопровождались истерическим поведением.
В течение первых 3 дней у нее было внезапное изменение поведения, начавшееся с мутизма, и очень выраженные изменения в походке, которые были сочтены возможными диссоциативными симптомами, и она начала лечение нейролептиками (кветиапин 200 мг/24 часа в неделю). Этот временный диагноз был основан на недавних стрессовых жизненных событиях и ее личностных чертах до того, как было проведено расширенное неврологическое исследование с более конкретными лабораторными и визуальными тестами.Лечение было неэффективным и вызывало выраженные экстрапирамидные побочные эффекты, такие как усиление психомоторной замедленности, гипертония и тремор.
В более поздних физикальных и неврологических обследованиях гипомимическое лицо и гиперпигментированный цвет лица (это можно объяснить ее конституциональным происхождением) были выделенными признаками, а также другими неврологическими симптомами, такими как когнитивные изменения из-за двигательной координации, атаксический марш с неспособностью маршировать в тандеме , экстрапирамидный аксиальный гипертонус, акинезию и тремор.
Появились новые поведенческие изменения, включая потоманию, импульсивное потребление пищи и мутизм, сопровождающиеся психотическими симптомами, такими как слуховые галлюцинации «голоса, отдающие приказы».
Дополнительные исследования
На КТ черепа выявлена умеренная субкортикальная и кортикальная атрофия, не соответствующая возрасту пациента (см. рис. 1).
Рисунок 1.КТ черепа при болезни Вильсона показала умеренную подкорковую и корковую атрофию, не соответствующую возрасту больного.
МРТ черепа: увеличение плотности в заднем выступе и среднем мозге, что свидетельствует о БВ (см. рис. 2).
Рисунок 2МРТ показало увеличение плотности в заднем выступе и среднем мозге, что свидетельствует о болезни Вильсона.
Анализ крови: уровень церулоплазмина в крови низкий, меди в моче 70 (норма <70), церулоплазмина 16,6 (норма >20).
Ультразвуковое исследование: поражения почек и печени нет.
Офтальмология: без кольца Кайзера-Флейшера.
Evolution
Был поставлен диагноз БВ и начато лечение D-пеницилламином 250/6 часов.
Психиатрические симптомы были впервые разрешены в первые 3 недели лечения с постепенным исчезновением двигательных симптомов в течение следующих 12 месяцев (и без сопутствующей антипсихотической терапии), что потребовало противопаркинсонического лечения L-3,4-дигидроксифенилаланином 100/карбидопой 25. Больная выписана через 2 месяца госпитализации и направлена в неврологическое отделение поликлиники.Восемнадцать месяцев спустя сохранялся атаксический марш и нормализовался уровень церулоплазмина. Поражение почек или печени не выявлено.
Родственникам был рекомендован генетический скрининг на заболевание с отрицательным результатом.
Обсуждение
Обзор литературы по данному пациенту показывает, что у пациентов, у которых БВ начинается с преобладания нейропсихиатрических симптомов, как правило, симптомы проявляются позже, и у них более длительная задержка диагноза и более неблагоприятный исход, чем у пациентов с печеночными симптомами.17
БВ — одно из немногих наследственных заболеваний, которое можно успешно лечить фармакологическими препаратами (при ранней диагностике). Это очень важный момент, поскольку психиатрическая манифестация БВ часто приводит к задержке диагностики, а нередко и к неправильному прогнозу. Худший прогноз18, а также лечение антагонистами D2 (нейролептиками) часто приводит к необратимому раннему неврологическому ухудшению19, возможно, за счет снижения D2-рецепторов20.
Этническая принадлежность и жестокое обращение сыграли важную роль в этом пациенте.Кожа конституционального цвета может маскировать/перекрывать возможные дерматологические изменения. Жестокое обращение было объяснено как основная причина реактивного депрессивного синдрома, присоединившегося к знакомому анамнезу психических заболеваний. Низкая неврологическая симптоматика в виде брадипсихии, заторможенности движений и утомляемости также считалась связанной с депрессивным состоянием. Диагноз БВ рассматривался только при появлении важных неврологических признаков, таких как атаксия, тремор, акинезия и экстрапирамидные симптомы.
При обнаружении психоневрологических симптомов МРТ или КТ головного мозга могут выявить структурные аномалии в базальных ганглиях.Повышенная плотность на КТ и гиперинтенсивность на Т2 МРТ в базальных ганглиях являются наиболее часто встречающимися аномалиями, что мы также можем видеть на изображениях наших пациентов. неясно, какой механизм вовлечен в эту депрессию, считается, что это может быть двойной механизм: реактивный тип (из-за болезни) и прямой тип (из-за изменений в разных структурах мозга). Сообщалось также о маниакальных эпизодах.
Что касается лечения, известно прямое влияние хелатов меди на симптомы депрессии. Таким образом, комбинированная терапия (хелаторы меди плюс антидепрессант) может быть хорошим подходом для таких пациентов24, но в данном случае в ней нет необходимости.
Таким образом, психические проявления часто встречаются при БВ и могут проявляться в любой момент течения болезни. Когда они возникают, не связанные с печеночными или неврологическими симптомами, существует высокий риск ошибочного диагноза. Диагностика и соответствующее лечение могут устранить психические симптомы за очень короткий период времени.Ранняя диагностика БВ может предотвратить необратимое неврологическое повреждение.16 Иногда лечения хелатами меди достаточно для устранения психических симптомов.
Маргарита Герреро Хименес получила медицинское образование в Университете Гранады. Она получила четыре высших образования в Университете Алькала-де-Энарес по неотложным психическим заболеваниям и аффективным расстройствам, Гранадском университете по неврологии и боли, Международному университету Валенсии по психотерапии третьего поколения и Университету Ла-Риохи по санитарному менеджменту и управлению.В настоящее время она разрабатывает докторскую диссертацию в области клинической медицины и общественного здравоохранения в рамках направления исследований: клиническая неврология и здоровье. Она также работает врачом-психиатром в больнице Вирхен-де-лас-Ньевес (Гранада). Она получила специализацию по психиатрии через MIR в области клинического управления Гранада-Сур, проработав апостериори в отделении общественного психического здоровья в этой области в течение одного года и в больнице Вирхен-де-лас-Ньевес в Гранаде, а затем в течение двух лет.
Психиатрический диагноз «бесполезен с научной точки зрения» — ScienceDaily
Новое исследование, опубликованное в журнале Psychiatry Research , пришло к выводу, что психиатрический диагноз бесполезен с научной точки зрения как инструмент для выявления дискретных расстройств психического здоровья.
Исследование, проведенное учеными из Ливерпульского университета, включало подробный анализ пяти ключевых глав последнего издания широко используемого Диагностического и статистического руководства (DSM) по «шизофрении», «биполярному расстройству», «депрессивным расстройствам». », «тревожные расстройства» и «расстройства, связанные с травмой».
Руководства по диагностике, такие как DSM, были созданы, чтобы предоставить общий диагностический язык для специалистов в области психического здоровья и попытаться предоставить окончательный список проблем психического здоровья, включая их симптомы.
Основные результаты исследования:
- Все психиатрические диагнозы используют разные правила принятия решений
- Существует огромное количество совпадений симптомов между диагнозами
- Почти все диагнозы маскируют роль травмы и неблагоприятных событий
- Диагнозы расскажите нам немного об отдельных пациентах и о том, какое лечение им необходимо
Авторы приходят к выводу, что диагностическая маркировка представляет собой «неискреннюю категориальную систему».
Ведущий исследователь д-р Кейт Оллсопп из Ливерпульского университета заявила: «Хотя диагностические ярлыки создают иллюзию объяснения, они бессмысленны с научной точки зрения и могут создать стигматизацию и предубеждение. объяснения психических расстройств, таких как травмы и другие неблагоприятные жизненные переживания».
Профессор Питер Киндерман из Ливерпульского университета сказал: «Это исследование дает еще одно доказательство того, что биомедицинский диагностический подход в психиатрии не соответствует цели.Диагнозы, которые часто и некритически выдаются за «настоящие болезни», на самом деле ставятся на основе внутренне непоследовательных, запутанных и противоречивых паттернов в значительной степени произвольных критериев. Диагностическая система ошибочно предполагает, что любой дистресс является результатом беспорядка, и в значительной степени полагается на субъективные суждения о том, что является нормальным».
Профессор Джон Рид из Университета Восточного Лондона сказал: «Возможно, пора перестать притворяться, что ярлыки, звучащие по-медицински, способствуют нашему пониманию сложных причин человеческих страданий или того, в какой помощи мы нуждаемся в бедственном положении.»
Источник истории:
Материалы предоставлены University of Liverpool . Примечание. Содержимое можно редактировать по стилю и длине.
Гипердиагностика психических расстройств у детей и подростков (в развитых странах) | Детская и подростковая психиатрия и психическое здоровье
В течение последних 50 лет в исследованиях с использованием данных медицинских страховых компаний [1], национальных регистров служб здравоохранения [2, 3], специальные образовательные программы [4].Кроме того, исследования с использованием данных из национальных реестров рецептов на лекарства показали, что частота назначений психоактивных препаратов увеличилась [5]. Что касается синдрома дефицита внимания/гиперактивности (СДВГ), то уровень использования психостимуляторов у детей и подростков в некоторых исследованиях превышает более ранние показатели распространенности СДВГ (8–10% учащихся 2-5 классов в двух городах получали лекарства от СДВГ) [1]. 6]. Исследования показывают, что детей, которые не соответствуют критериям СДВГ, лечат психостимуляторами [7].Эти результаты вызвали обеспокоенность по поводу гипердиагностики СДВГ в повседневной практике, особенно в связи с тем, что в недавнем исследовании сообщалось о распространенности до 20% [1], что слишком высоко, чтобы его можно было достичь по определению расстройства как кластера несоответствующего возрасту поведения. Обзоры с использованием эпидемиологических данных, изучающие временные тенденции в показателях распространенности психических расстройств у детей и подростков, дали неоднозначные результаты. В одном обзоре было обнаружено увеличение распространенности аутизма с течением времени [8], в то время как в других были получены разные результаты в зависимости от исследуемого расстройства [9] или вообще не было увеличения распространенности [10–12].Следует отметить, что два из этих обзоров [9, 12] не сообщают о том, как был установлен диагноз, а другой обзор [10] включал исследования, определяющие случаи на основе баллов анкеты или «суждения интервьюируемого». Поэтому, с одной стороны, мы не знаем, действительно ли зарегистрированные временные тенденции распространенности психических расстройств среди населения в целом отражают только случаи, соответствующие диагностическим критериям психических расстройств. С другой стороны, мы знаем, что число детей и подростков, у которых диагностированы психические расстройства и лечатся от них, резко возросло за последние десятилетия.В то же время недостаточная диагностика и недостаточное лечение представляют собой серьезные проблемы. Доклад о состоянии здравоохранения в мире, опубликованный Всемирной организацией здравоохранения в 2001 г. [13], показал, что во многих странах отсутствуют достаточные ресурсы в области психического здоровья, а иногда и политика в области психического здоровья в целом. Хотя недостаточная диагностика представляет собой серьезную проблему, поскольку дети и подростки не получают необходимой им помощи, в данной статье основное внимание уделяется гипердиагностике психических расстройств.
Различные объяснения, а также их комбинации могут быть причиной этого явления: (1) Растущая осведомленность о психических расстройствах и сопутствующее снижение стигматизации может привести к более широкому использованию медицинских услуг.Дети и подростки, которые в прошлом оставались недиагностированными, сегодня могут получить правильный диагноз и лечение. (2) Усовершенствованные диагностические процедуры могли привести к более точному выявлению психических расстройств. (3) Изменения в диагностических критериях приводят к снижению порогов для диагноза, что приводит к увеличению показателей распространенности после каждой опубликованной версии Диагностического и статистического руководства по психическим расстройствам (DSM) для СДВГ [14–16] и расстройства аутистического спектра (РАС). ) [8]. (4) Диагносты могут не строго придерживаться диагностических критериев.Вместо этого на их клиническое суждение влияют эвристики и предубеждения.
Изучение гипотезы о гипердиагностике психических расстройств выявляет диагностическую дилемму, уникальную для психических расстройств. В отличие от соматических расстройств психические расстройства не могут быть обнаружены с помощью генетических, нейронных или физиологических коррелятов. Скорее, они состоят из поддерживаемого исследованиями консенсуса определенных экспертами кластеров чувств и поведения, описанных в диагностических руководствах, таких как DSM или Международная классификация болезней (ICD).Следовательно, исследования диагностической точности основаны на исследованиях надежности, поскольку психические расстройства не имеют внешних критериев для проверки достоверности.
Таким образом, трудно рассматривать гипотезу о гипердиагностике как объяснение увеличения показателей распространенности. Как указывалось выше, остается неясным, является ли данный диагноз «верным». Его можно исследовать только в том случае, если диагност строго придерживался диагностических критериев. Поэтому мы определяем гипердиагностику как присвоение диагноза, хотя диагностические критерии не были соблюдены.Кроме того, ложных — положительных случаев должны встречаться чаще, чем ложных — отрицательных случаев, когда диагноз не ставится, хотя диагностические критерии выполняются [17].
Исследования, касающиеся гипердиагностики или факторов, влияющих на диагностику у детей и подростков, немногочисленны, в то время как некоторые расстройства изучены больше, чем другие. Гипердиагностика и чрезмерная медикаментозная терапия при СДВГ привлекают широкое внимание и широко исследуются; большинство исследований, найденных в нашем поиске литературы, касались СДВГ.Некоторые исследования также были сосредоточены на биполярном расстройстве (БР), РАС, психотических расстройствах, тревожных расстройствах, расстройствах обучения и психических расстройствах у детей и подростков в целом.
В настоящей статье мы обращаемся (1) к теме гипердиагностики, проводя систематический поиск в литературе и сообщая о доказательствах за или против гипердиагностики, и (2) обобщаем исследования, касающиеся факторов, которые могут вызывать ошибочные диагнозы при психических расстройствах у детей и подростков.
Доказательства гипердиагностики психических расстройств у детей и подростков
Мы провели систематический поиск литературы с использованием Medline, PsychINFO, PubMed и Web of Science в апреле 2014 г. по следующим ключевым словам: ребенок, молодежь, подросток, психология, психиатрия , гипердиагностика, ложноположительный результат, ошибочный диагноз.
Исследования подходили для включения, если они: (1) включали детей или подростков; (2) исследованные психические расстройства; (3) представил результаты рецензируемого исследования; (4) и проверили диагностическую точность, например, путем переоценки диагнозов или диагностического согласия.
Тематические исследования, тезисы и диссертации, статьи, не опубликованные в рецензируемых журналах, и исследования, опубликованные на языках, отличных от английского или немецкого, а также статьи, посвященные изучению ложноположительных результатов в вопросниках, используемых для целей скрининга, или исследования, касающиеся проверки вопросников, были исключены .Была использована многоступенчатая стратегия отбора (см. рис. 1). Во-первых, были исключены дублирующие исследования. Затем названия и тезисы всех исследований были проверены на соответствие критериям включения и исключения. Когда у нас возникло сомнение, будет ли исследование соответствовать критериям включения, оно было включено на следующем этапе.
Рис. 1Блок-схема процедуры выбора исследования
Для второй части этой статьи из ранее исключенных статей были выбраны избранные исследования высокого качества или обзоры.Таким образом, в то время как первая часть представляет собой систематический обзор, вторая часть статьи представляет собой несистематический обзор.
Исследования, найденные при поиске литературы, различались по своей способности подтверждать гипердиагностику. В таблице 1 показаны основные характеристики исследований и основные результаты в отношении гипердиагностики. Чтобы проверить гипотезу о гипердиагностике, в первой группе исследований (см. Таблицу 1) были переоценены диагнозы либо путем оценки более раннего диагноза, либо путем отслеживания долгосрочной стабильности диагнозов, которые по определению являются глубокими и не должны резко меняться, как аутизм. .В этих исследованиях сравнивались диагнозы пациентов психиатрических стационаров [18–23], диагнозы, поставленные при поступлении в амбулаторные клиники [24, 25] или диагнозы, поставленные специалистами в области психического здоровья [26–31], с диагнозами, основанными на строгом применении диагностических критериев, например с помощью клинического (полу)структурированного интервью. Исследования, касающиеся психических расстройств в целом у детей и подростков [22, 24, 25, 28], выявили очень низкую согласованность индивидуальных диагнозов между диагнозами, поставленными клиницистами и интервью, соответственно, для стационарных и последующих амбулаторных диагнозов [21] или между предварительными диагнозами. -госпитальные диагнозы и диагнозы, поставленные в специализированном лечебно-диагностическом центре для больных с отклонениями в развитии [30].В исследовании Jensen и Weisz [25] повторная оценка привела к большему количеству диагнозов, чем ранее ставили клиницисты. Кажется, это говорит против гипотезы о гипердиагностике в повседневной клинической практике. В двух других исследованиях сообщалось о более высокой распространенности диагнозов расстройств настроения при стационарном диагнозе, хотя повторная оценка с помощью клинического интервью [28], соответственно, последующие амбулаторные диагнозы [21] показали более высокую распространенность СДВГ и деструктивных расстройств поведения. Все остальные исследования были посвящены переоценке конкретных расстройств, таких как СДВГ [26, 27], БР [18, 20], психотических расстройств [19, 23, 29] или агорафобии [32] у детей и подростков.В этих исследованиях значительное число детей и подростков потеряли свои прежние диагнозы, поставленные практикующим врачом, после повторного обследования. Виггинс и др. [31] проанализировали данные о стабильности диагнозов РАС. Они обнаружили, что только 4% изменились на диагнозы, не связанные с РАС. Напротив, Woolfenden et al. [33] рассмотрели 23 исследования, изучающие стабильность диагнозов аутизма. В то время как 85–88% сохранили свой диагноз РАС, стабильность синдрома Аспергера или РАС (не указано иное) была значительно ниже: 14–61% сохранили свой диагноз без изменений при последующем наблюдении.
Таблица 1. Исследования по оценке гипердиагностикиНа первый взгляд кажется, что эти исследования подтверждают гипердиагностику, поскольку диагнозы были изменены после повторной оценки, что указывает на то, что диагнозы были поставлены, хотя критерии не были соблюдены. Однако остается неясным, было ли больше ложноположительных диагнозов, чем ложноотрицательных, поэтому нет четких доказательств гипердиагностики. Далее остается неясным, на каком этапе диагностического процесса произошли ошибки.Возможно, диагностам, ставившим первоначальные диагнозы, не хватало важной информации. Точно так же диагносты могли иметь всю необходимую информацию, но делать ложные интерпретации. Однако, если сравнить диагностические решения оценщиков, которым предоставлена вся необходимая информация для постановки диагноза, возможные ошибки можно было бы отследить до процесса принятия решения, и таким образом были бы предоставлены явные доказательства гипердиагностики. Наш поиск в литературе обнаружил только одно исследование, в котором использовался такой дизайн исследования (см. Таблицу 1).
Брухмюллер и др. [34] разослали описания случаев, описывающих ребенка, удовлетворяющего или не удовлетворяющего диагностическим критериям СДВГ, 473 детским и подростковым психотерапевтам и просили их указать, какой диагноз они поставят. Всего было использовано восемь виньеток, различающихся диагностическим статусом и полом ребенка. В общей сложности 16,7% психотерапевтов диагностировали СДВГ, хотя диагностические критерии не были выполнены. Только 7% не поставили диагноз, хотя виньетка случая соответствовала диагностическим критериям СДВГ.Следовательно, ложноположительных диагнозов было значительно больше, чем ложноотрицательных, что можно рассматривать как доказательство гипердиагностики СДВГ в этом исследовании.
Кроме того, СДВГ диагностировали в два раза чаще в версии описания случая для мальчиков, что отражает распространенный в исследованиях СДВГ вывод о том, что СДВГ чаще диагностируется у мужчин, чем у женщин. Подобно выводам, касающимся временных тенденций распространенности психических расстройств, упомянутых выше, существует разница между клиническими данными с соотношением мужчин и женщин от 5:1 до 9:1 и эпидемиологическими данными с соотношением приблизительно 3:1 [35]. .Различия в проявлении симптомов этого расстройства у мальчиков и девочек могут привести к более легкому выявлению мальчиков с СДВГ [35]. Брухмюллер и др. [34] далее предположили, что на диагностическое решение оценщиков влияет эвристика репрезентативности. То есть, поскольку СДВГ страдает больше мальчиков, чем девочек, мальчики с симптомами, подобными СДВГ, рассматриваются как более похожие на типичные случаи СДВГ. Поэтому диагносты могут пренебречь базовой частотой СДВГ и правильным применением диагностических критериев в пользу так называемого эмпирического правила.
Использование эвристики в диагностическом процессе является одним из возможных объяснений наблюдаемых различий между клиническими и эпидемиологическими данными при психических расстройствах. Кроме того, эти исследования показывают, что диагносты склонны к ошибкам в процессе принятия решений. В то время как поиск литературы выявил лишь несколько исследований, специально посвященных гипердиагностике, мы обнаружили ряд исследований, в которых предполагается, что ошибочный диагноз действительно имеет место. Из-за соответствующих дизайнов исследований эти исследования не могут внести вклад в вопрос о том, происходит ли больше ложноположительных диагнозов, чем ложноотрицательных, и, следовательно, не могут пролить свет на вопрос о гипердиагностике.Однако, определяя факторы, влияющие на диагностический процесс, они могут указать, как добиться более надежной диагностики. Во второй части этой статьи мы резюмируем эту тему, ссылаясь на обзоры или избранные оригинальные исследования высокого качества.
Факторы, которые могут привести к неправильной диагностике психических расстройств у детей и подростков
Факторы, влияющие на диагностику, могут быть отнесены к двум этапам диагностического процесса. Во-первых, необходимо оценить информацию о поведении и чувствах пациента.В отличие от психических расстройств у взрослых, психические расстройства у детей устанавливаются с использованием мультиинформационного подхода. Таким образом, не только ребенка, но и родителей и других важных опекунов (например, учителей) просят описать поведение ребенка. Во-вторых, диагност должен решить, указывает ли собранная информация на диагноз. Процесс сбора информации подвержен ошибкам из-за факторов, касающихся информатора. На процесс принятия диагностических решений может влиять множество факторов, например характеристики диагноста, диагностические критерии или рассматриваемая система здравоохранения.
Сбор информации
Влияние факторов на информатора
При оценке информации диагносты полагаются на описание симптомов соответствующим информантом. Как и диагносты, информанты также склонны к эвристикам, что иллюстрируется двумя исследованиями, в которых учителей просили описать поведение детей. Учителя просматривали видеозаписи детей-актеров, ведущих нормальное поведение, обычно наблюдаемое при СДВГ или оппозиционно-вызывающем расстройстве [36, 37].Учителя оценивали гиперактивность у детей-актеров, которые демонстрировали оппозиционное поведение, выше, чем у тех, кто демонстрировал «нормальное» поведение. Независимые оценщики одинаково оценили две видеозаписи в отношении гиперактивности, указав на эффект ореола. Эффект ореола — это когнитивное искажение, при котором факторы, которые кажутся важными для принятия решения, влияют на всю остальную информацию, учитываемую в процессе принятия решения. Кроме того, Джексон и Кинг [37] обнаружили, что рейтинги гиперактивности для детей-актеров мужского пола, демонстрирующих оппозиционное поведение, были значительно выше, чем рейтинги для детей-актеров женского пола.Это свидетельствует о тенденции переоценивать мужское экстернализирующее поведение, что было подтверждено Bruchmüller et al. [34].
Родители как информаторы также могут быть уязвимы для предубеждений и использования эвристики. Векерли и др. [38] обнаружили, что опекуны с более высоким уровнем образования, как правило, одобряют больше симптомов невнимательности СДВГ, в то время как одобрение симптомов гиперактивности не связано с уровнем образования информанта. Кроме того, в некоторых исследованиях было обнаружено, что материнская психопатология связана с более высокими оценками матерей психопатологии своих детей по сравнению с оценками учителей [39], оценками здоровых сверстников и самооценкой 14-летнего потомства [40]. ].
Кроме того, некоторые исследования показали, что дети и подростки с экстернализирующими расстройствами могут демонстрировать так называемое положительное иллюзорное предубеждение (PIB) [41]. То есть они оценивают себя как значительно более позитивных, чем их родители, учитель или другие оценщики. PIB был связан с менее эффективным социальным поведением [41] и с меньшей пользой от лечения [42]. Однако, с положительной стороны, участники с PIB сообщили о меньшем количестве депрессивных симптомов [42]. Тем не менее предубеждения в самооценке в связи с другими психическими расстройствами и их последствиями для диагностики и лечения требуют дальнейшего внимания в исследованиях.
В заключение следует отметить, что использование эвристики и предубеждений в суждениях о поведении детей и подростков применимо не только к диагностам, но и к их информаторам. Поскольку диагносты не могут полностью полагаться на суждения информантов о поведении ребенка, крайне важно принимать во внимание несколько источников информации, включая самоотчеты детей и подростков, поскольку даже расхождение между оценками может дать существенные подсказки для планирования лечения. Исследования показывают, что даже очень маленькие дети с экстернализирующей психопатологией, которые раньше считались ненадежными информаторами [43], могут предоставить ценную информацию о своей симптоматике, если использовать соответствующий возрасту подход [44].
Влияние факторов, касающихся характеристик ребенка или подростка
У детей и подростков симптомы психических расстройств могут проявляться иначе, чем у взрослых. Например, диагностические критерии большого депрессивного расстройства DSM-5 гласят, что у детей может быть не грустное, а раздражительное настроение [45]. Депрессивные дети могут сообщать о неспецифических соматических жалобах [46], или депрессия может привести к проблемам с вниманием, что приводит к ошибочному диагнозу детей с депрессией как имеющих расстройства обучения [47].Точно так же у подростков, злоупотребляющих психоактивными веществами, могут проявляться симптомы неспособности к обучению [48].
Большое количество исследований СДВГ показывает, что дети, рожденные незадолго до окончания детского сада или школы и, следовательно, более молодые по сравнению со своими одноклассниками, имеют на 30–60 % больше шансов получить диагноз СДВГ [3, 49]. и получают психостимуляторы в два раза чаще, чем дети, рожденные лишь на несколько дней позже, но после установленного срока [3, 49, 50]. Элдер [49] обнаружил этот эффект в штатах США с разными датами отсечки, указывая на относительный возрастной эффект, а не на сезонный эффект рождения, предполагаемый в более ранних исследованиях.В переводе на американское население это означает, что «приблизительно 1,1 миллиона детей получили неправильный диагноз [СДВГ] и более 800 000 получили стимулирующие препараты только из-за относительной [не]зрелости» [51]. Эффект относительного возраста был обнаружен не только в США [49, 51], но также в Канаде [3], Швеции [52] и Исландии [50] и оказался стабильным в течение 11-летнего периода [3]. ].
Гудман и др. [53] исследовали относительный возрастной эффект для всех психических расстройств в выборке из 10 438 детей в возрасте от 5 до 15 лет в Англии, Шотландии и Уэльсе.Они обнаружили увеличение риска психопатологии с уменьшением относительного возраста во всех трех странах. Это также указывает на влияние относительного возраста, а не на влияние сезона рождения, поскольку в трех странах установлены разные предельные даты.
Это открытие может частично объяснить гипердиагностику СДВГ и других расстройств; диагносты ошибочно интерпретируют нормальное в развитии поведение детей как симптомы психического расстройства, рассматривая просто числовой возраст детей, а не их возраст по отношению к возрасту их сверстников.
Таким образом, очень важно, чтобы диагносты, проводящие обследование детей или подростков, были хорошо обучены развитию детей и проявлению симптомов в различных возрастных группах.
Принятие решения
Влияние факторов, касающихся диагноста
В качестве причины гипердиагностики, особенно в мужском варианте случая-виньетки, Bruchmüller et al. [34], предполагают, что на клиническое суждение диагноста относительно СДВГ влияют эвристики. Вместо того, чтобы строго придерживаться диагностических критериев, диагносты могут основывать свои суждения на принципиальном сходстве [54] или по-разному взвешивать критерии.Исследования расстройств обучения [55], мании [20, 56] и агорафобии [57] у детей и подростков также показали, что диагносты придают большее значение критериям, которые кажутся более важными для определенного диагноза, или игнорируют критерии исключения, которые можно считать несущественными. .
Помимо использования эвристики для определения соответствия критериям, диагносты также по-разному интерпретируют поведение как выполнение критериев. После изучения виньеток случаев СДВГ [58] или препубертатной мании [59] диагнозы исследователей и клиницистов в США и Великобритании различались в зависимости от их национальности, что указывает на репрезентативную эвристику из-за национальной диагностической практики.Кроме того, применение DSM или МКБ, предназначенных для безошибочной диагностики психических расстройств путем включения каждого расстройства в диагностические критерии, показало низкую надежность в международном контексте. Это указывает на то, что диагностические критерии недостаточно операционализированы, чтобы гарантировать безошибочное распознавание расстройства.
Влияние факторов на диагностические критерии
Другим фактором, который может препятствовать правильному диагнозу, является совпадение симптомов двух психических расстройств.Три симптома перекрываются между СДВГ и BD. Учитывая высокую коморбидность этих двух заболеваний [60], вполне возможна гипердиагностика из-за перекрывающихся симптомов.
Милбергер и др. [61] повторно оценили случаи с СДВГ и коморбидным диагнозом БР, вычитая общие симптомы. Кроме того, они скорректировали необходимые симптомы для постановки диагноза, чтобы они соответствовали исходным критериям. Исключение перекрывающихся симптомов привело к отклонению диагноза ББ более чем в половине случаев в этой выборке.Диагноз СДВГ оставался даже после исключения перекрывающихся симптомов БР. Это указывает на гипердиагностику БР из-за общих симптомов с СДВГ, поскольку диагноз СДВГ не является критерием исключения для БР.
Что касается критериев исключения, диагностические критерии СДВГ также содержат риски, поскольку в них отсутствует критерий исключения по состоянию здоровья. Включение такого критерия было бы важно, так как исследования показывают, что медицинские состояния, такие как апноэ во сне, могут привести к симптомам, напоминающим СДВГ, но исчезнут, если заболевание разрешится [62].Эти исследования подчеркивают важность интерпретации симптомов в контексте других расстройств для правильной диагностики психических расстройств.
Изменения в диагностических системах DSM и ICD являются еще одним важным фактором, касающимся диагностических критериев, влияющих на диагностику. Например, в DSM-5 синдром Аспергера был интегрирован в более широкую категорию расстройств социальной коммуникации, а порог возраста начала СДВГ был снижен. Такие изменения могут представлять трудности в исследованиях, поскольку теперь диагнозы включают пациентов с, возможно, разными характеристиками, или ранее разделенные группы пациентов теперь имеют один и тот же диагноз.Что еще более важно с точки зрения пациента, это может привести к проблемам с доступом к услугам и лечению [63].
Влияние факторов, касающихся систем здравоохранения
Литература также предполагает преднамеренную гипердиагностику из-за ограничений политики здравоохранения.
Поскольку во многих системах здравоохранения для доступа к лечению и возмещения расходов на него требуется диагноз, в службах охраны психического здоровья детей и подростков действительно имеет место преднамеренное неправильное кодирование при диагностике психических расстройств, что может частично объяснять гипердиагностику, обнаруженную в исследованиях по переоценке ранее поставленных диагнозов.Клиницисты могут намереваться обеспечить помощь детям с неясными или пограничными симптомами или захотеть продолжить обследование, не отказывая в лечении, когда еще слишком рано ставить диагноз.
Поскольку для одобрения и возмещения расходов на вмешательства и лечение требуется диагноз, клиницисты в исследовании Jensen и Weisz [25] значительно чаще ставили только один диагноз и значительно реже воздерживались от диагнозов своим стационарным пациентам по сравнению с результаты на основе структурированного интервью.Более отчетливые доказательства были обнаружены в двух исследованиях с использованием анкетных опросов педиатров и детских психиатров, изучающих частоту и возможные причины неправильного кодирования. В первом исследовании [64] 58% участников сообщили, что для того, чтобы предоставить своим пациентам образовательную поддержку, они поставили диагноз РАС, хотя не были уверены, что диагноз был правильным. Только четыре участника сообщили об этом, хотя они точно знали, что у ребенка не было РАС.Во втором исследовании [65] 2/3 участников сообщили о преднамеренном неправильном кодировании из-за диагностической неопределенности, неадекватных диагностических критериев или экономических проблем.
Каковы примеры психиатрических диагнозов?
У учащегося с психическим заболеванием может быть один или несколько из следующих психиатрических диагнозов (Американская психиатрическая ассоциация, 1994).
Депрессия
Это расстройство настроения, которое может начаться в любом возрасте. Большая депрессия может характеризоваться депрессивным настроением большую часть дня, отсутствием удовольствия от деятельности, которая доставляла удовольствие, мыслями о самоубийстве, бессонницей и постоянным чувством бесполезности или вины.
Биполярное аффективное расстройство (БАР, ранее называвшееся маниакально-депрессивным расстройством)
ПЛОХОЕ расстройство настроения с повторяющимися периодами мании и депрессии. В маниакальной фазе у человека может наблюдаться завышенная самооценка, высокая работоспособность и творческая продуктивность, снижение потребности во сне. В депрессивной фазе человек испытывает симптомы депрессии (см. выше).
Пограничное расстройство личности (ПРЛ)
ПРЛ — это расстройство личности, которое включает как расстройство настроения, так и симптомы расстройства мышления.Этот диагноз имеет как биологические, так и экологические детерминанты. Люди с диагнозом ПРЛ, возможно, пережили жестокое обращение в детстве и дисфункцию семьи. Они могут испытывать перепады настроения, неуверенность и недоверие, искажение восприятия, диссоциацию, трудности в межличностных отношениях и ограниченные навыки преодоления трудностей.
Шизофрения
Шизофрения — это расстройство мышления, которое может вызвать у человека трудности в повседневной жизни и может включать бред, галлюцинации и паранойю.Шизофреники обычно демонстрируют конкретную обработку мыслей и ценят структуру и рутину.
Тревожные расстройства
Это расстройства настроения, при которых человек реагирует на мысли, ситуации, окружающую среду и/или людей страхом и тревогой.




 Например, если у пациента есть галлюцинаторно-бредовая симптоматика и тревога, то скорее всего тревогу можно объяснить наличием бреда и галлюцинаций (страшно из-за преследования), если у пациента есть тревога и проявления повышенной утомляемости, то утомляемость можно объяснить напряжением, связанным с тревогой.
Например, если у пациента есть галлюцинаторно-бредовая симптоматика и тревога, то скорее всего тревогу можно объяснить наличием бреда и галлюцинаций (страшно из-за преследования), если у пациента есть тревога и проявления повышенной утомляемости, то утомляемость можно объяснить напряжением, связанным с тревогой.
 п., а что в их случае речь, должно быть , идет о страдании всей нервной системы. Однако исследование мозга и нервов таких больных до сих пор не позволило выявить никакого явного изменения, а некоторые особенности картины болезни не дают даже основания ожидать, что когда-нибудь с помощью более тонких методов исследования удастся выявить такие изменения, которые могли бы объяснить болезнь. Эти состояния назвали нервозностью (неврастенией, истерией) и охарактеризовали их как просто «функциональный» недуг нервной системы.
п., а что в их случае речь, должно быть , идет о страдании всей нервной системы. Однако исследование мозга и нервов таких больных до сих пор не позволило выявить никакого явного изменения, а некоторые особенности картины болезни не дают даже основания ожидать, что когда-нибудь с помощью более тонких методов исследования удастся выявить такие изменения, которые могли бы объяснить болезнь. Эти состояния назвали нервозностью (неврастенией, истерией) и охарактеризовали их как просто «функциональный» недуг нервной системы.