Дизентерия симптомы у детей 3 года: Дизентерия у детей — причины, симптомы, диагностика и лечение
симптомы у детей, признаки и лечение дизентерии у грудничка, амебиаз у детей в 1,2,3 года
Вконтакте
Google+
Одноклассники
Кишечные инфекции в детском возрасте не являются редкостью и доставляют массу неприятностей заболевшему ребенку и родителям.
Чтобы всегда быть во всеоружии, мамы и папы должны знать о первых признаках такого заболевания как дизентерия. Ведь чем раньше оно будет замечено, тем выше шансы выздороветь без серьезных последствий.
Содержание статьи
Что такое дизентерия
Детская дизентерия — кишечное заболевание в острой форме, которое вызывается шигеллами различного типа. Эти болезнетворные микроорганизмы поражают исключительно нижние отделы кишечника. Второе название этой инфекции шигеллез.
Шигеллы очень живучи: они прекрасно чувствуют себя в почве, пищевых продуктах, даже низкие температуры переносят на «ура». Единственное, чего боятся возбудители дизентерии, это высоких температур, различных дезинфицирующих веществ и прямых лучей солнца.
Инкубационный период заболевания варьируется от 3 до 5 дней, затем оно начинает активно проявлять себя и входит в острую фазу.
Шигеллы, попадая в организм, проходят через весь желудочно-кишечный тракт и оседают на стенках толстого кишечника. Именно там они и начинают свой активный рост.
Дизентерию очень важно вовремя диагностировать, в противном случае может начаться процесс отмирания тканей толстого кишечника, и, как следствие, нарушение работы всех органов вплоть до их дистрофии. Связано это с нарушением водно-солевого баланса при развитии недуга.
Природа детской дизентерии
Дизентерией чаще всего болеют малыши в возрасте от 2 до 5 лет. Первый вопрос родителей при появлении первых признаков заболевания, что явилось его источником.
Даже когда в семье соблюдаются все нормы гигиены, фрукты и овощи моются, а руки постоянно обрабатываются дезинфицирующим раствором, малыш может заболеть.
Ответ на вопрос прост: главным источником заражения является больной ребенок. Причем опасен он даже в первые часы заболевания. Пик заболеваемости обычно приходится на 3 года, поскольку именно в этом возрасте малыши обычно начитают посещать детский сад.
Медики выделяют несколько путей заражения дизентерией:
- Фекально-оральный. Это самый распространенный способ заразиться дизентерией. Маленький ребенок вместе с фекалиями выделяет большое количество шигелл, которые и являются основным возбудителем болезни. Если говорить о заражении через рот (оральный способ), то здесь главной причиной могут служить плохо вымытые фрукты, овощи, реже – пища, при приготовлении которой были нарушены основные санитарные нормы.
- Заражение через воду. Палочку шигеллы можно подхватить, глотнув воды во время купания в бассейне или водоемах (особенно, если вода в них не была проверена соответствующими инстанциями или вовсе существует запрет на купание). И еще один источник дизентерийной палочки — некачественная питьевая вода.
- Контактно-бытовой способ. Заражение возможно через общую посуду, игрушки или немытые руки.
Пик заболеваемости дизентерией приходится на летний период — под тепловым воздействием палочки шигеллы размножаются интенсивнее всего.
Родители должны понимать, что абсолютной защиты от дизентерии не существует и заболеть может абсолютно любой ребенок. В зоне риска находятся дети с ослабленным иммунитетом и сопутствующими недугами типа ОРВИ. Единственной возможностью избежать болезни являются профилактические меры, связанные с соблюдением гигиены.
Симптомы у детей
Своевременная диагностика заболевания — первый шаг к правильному и соответствующему лечению. По каким признакам понять, что у ребенка дизентерия?
То, как проявит себя заболевание, полностью зависит от характера недуга: как протекает и насколько обширно поражены участки кишечника палочкой шигеллы.
Общими признаками недуга принято считать:
- общее недомогание, слабость;
- боли в животе. Сначала ноющего тупого характера, затем они становятся все острее и перемещаются в подвздошную полость;
- температура до 40 градусов;
- понос до 20 раз за сутки. Зачастую каловые массы могут быть зеленые с прожилками слизи;
- тошнота, переходящая в частую рвоту;
- частые позывы в туалет «по-большому», носящие ложный характер;
- ощутимое урчание в животе.
В запущенных случаях дизентерии к основным симптомам добавляются:
- судороги,
- синюшные кожные покровы,
- сильное сердцебиение.
При частых рвотах и непрекращающемся поносе у ребенка может наступить обезвоживание организма, которое требует немедленной госпитализации.
Различия между амебиазом и шигеллезом
Амебиаз и шигеллез — это виды дизентерии, вызываемые различными микроорганизмами: амебами и шигеллами соответственно. Амебиаз больше характерен для тропического климата, шигеллез — для умеренного. В нашем климате средней полосы все-таки чаще можно встретить именно шигеллез.
При амебиазе отмечаются те же признаки и симптомы, что и при дизентерии. Плюс к ним добавляются головные боли, снижение аппетита вплоть до полной потери аппетита, болезненные ощущения при дефекации.
Амебиаз опасен своими последствиями.
Симптомы у детей до года
Мы уже говорили о том, что дизентерия — заболевание детей до 5 лет. При этом у детей до года она встречается очень редко и диагностируются сложно из-за возрастных особенностей процесса дефекации (дети первого полугодия жизни часто ходят в туалет, их стул имеет жидкую консистенцию).
Признаками дизентерии у грудничка (ребенка до года) можно считать жидкий стул зеленого цвета со слизью и следами крови. Кроме того, на фоне нетипичного стула у ребенка может наблюдаться общая вялость, капризы, бессонница. В таком случае откладывать визит к врачу не стоит.
Шигеллез у деток до года может возникнуть на фоне развивающего рахита или малокровия. Малыши-искусственники рискуют заразиться шигеллезом, если нарушена технология приготовления смеси.
Присоединение иных заболеваний, например, ОРВИ, может привести к затяжному течению болезни с переходом в хроническую форму и длительное бактериовыведение. Поэтому в период лечения необходимо строго соблюдать назначенный врачом режим и по возможности исключить внешние контакты.
Полезное видео
Видео о симптомах, профилактике и первой помощи при кишечной инфекции:
Заключение
Дизентерия опасна, однако при соблюдении всех правил гигиены риск заболеть можно свести к минимуму. При своевременном лечении прогноз выздоровления благоприятный. Помните, что заниматься самолечением при любых кишечных недугах чревато серьезными последствиями.
Вконтакте
Google+
Одноклассники
симптомы, причины, лечение, профилактика, осложнения
Причины
Дизентерия (шигеллез) опасна особенно для детей до 1-7 лет, реже она развивается в грудном возрасте. Обычно ей подвержены искусственники и дети с ослабленным иммунитетом. Относится к кишечной группе патологий, чаще возникает в теплый период из-за активного размножения микробов и снижения бдительности в отношении гигиены детей (немытые плоды, грязные руки, мухи).
Имеется четыре вида шигелл, которые приводят к дизентерии, они обладают несколько разными свойствами и степенью опасности. Шигелла Григорьева мало распространена, но особенно тяжело протекает, с сильным токсикозом и поражением толстой кишки, судорогами, поносами и нарушениями сознания. При дизентерии у детей — шигелле Флекснера сильно выражены поносы и тяжелое течение, стенки кишки поражаются язвами, она протекает дольше всех остальных и наиболее распространена. Шигелла Бойда имеет легкую форму и слабо выраженные синдромы, наиболее благоприятна из всех. Разновидность Зонне длительно может выживать во внешней среде, проявляется с поражением также тонкой кишки и желудка.
Источник инфекции только больной, выделяющий во внешнюю среду микробы с фекалиями. Заражаются через грязные руки, питание и питье. Передается с загрязненной фекальными стоками водой, пищей, а также контактно-бытовым путем, через предметы гигиены и посуду.
У детей особенно часта из-за неполноценных гигиенических навыков, облизывания грязных рук, питья сырой воды, употребления немытых плодов. Способствует активному развитию инфекции несовершенство иммунитета, нарушение микробной флоры кишечника, вредные привычки (сосание пальца, обкусывание ногтей).
Возбудители Шигеллы при дизентерии у детей попадают через рот в кишечник, где активно размножаются и дают типичные проявления.
Симптомы
Инкубационный период при дизентерии у детей длится от суток до недели, обычно это 2-3 дня. Первые симптомы проявляются резко, зависят от степени агрессивности микроба и сопротивляемости организма, возраста детей. Самым легким будет течение при шигелле Зонне, самой тяжелой и долгой – Флекснера.
До года признаки начинаются резко, с сильного беспокойства и плачей, поджимания ног к животу вздутия живота, учащения сердцебиений и дыхания, частого зеленого стула со слизью и комками, частой рвотой фонтаном, сильного обезвоживания с потерей веса, сухостью слизистых и нарушениями обменных процессов.
У детей постарше дизентерия дает лихорадку до 38-39 градусов, сильную слабость с недомоганием, утомляемость с головными болям и бледностью, боли в животе, отсутствие аппетита, тошноту с рвотой, понос с кровью, зеленью и слизью, судороги. Понос настолько частый, что быстро приводит к признакам обезвоживания. Боли в животе не резкие, тупого и давящего характера, с позывами на дефекацию.
Диагностика дизентерии у ребёнка
Основа диагностики – клинические проявления, данные о контакте с больными, а также посевы фекалий на кишечную группу с выявлением шигелл того или иного вида.
Осложнения
Основные осложнения – обезвоживание, судороги, развитие токсического шока (это признаки острой дизентерии у детей). Летальные исходы крайне редки, только в случае запущенных или осложненных случаев, пи перфорации кишки при язвенных поражениях, сильном токсикозе и судорогах.
Лечение
Что можете сделать вы
Изоляция ребенка от всех остальных членов семьи, сообщение в садик или школу о заболевании, соблюдение режима дня и полноценной гигиены. На время болезни показан постельный режим и особая диета, оральная регидратация. Необходим регулярно поить ребенка глюкозно-солевыми растворами, компотами из сухофруктов, рисовым отваром, изюмной водой, чаем с лимоном и сахаром. Можно давать отвар ромашки, отвар яблок, поить каждые 5-10 минут по глотку или по столовой ложке жидкости.
Что делает врач
При сильном обезвоживании показана госпитализация и введение жидкостей внутривенно. При боли в животе и спазмах показаны спазмолитики, для нормализации флоры применяют пробиотики и сорбенты. У малышей до 2-3 лет и при тяжелых формах дизентерии у детей могут быть назначены антибиотики и кишечные антисептики, но их назначение должно быть с учетом чувствительности возбудителей к препаратам. По мере восстановления потерь жидкости переходят на отпаивание ребенка и расширение диеты. В первые дни дизентерии у детей показана строгая диета: только жидкое и нераздражающее питание, чай с сухариками, овощные отвары, каши жидкие на воде, детям раннего возраста грудное молоко или специальные смеси. По мере улучшения состояния каши и овощные супы, овощные пюре, паровые блюда и постепенным возвращением к привычному питанию. На пару месяцев отказ от жирных, острых и жареных блюд, фаст-фуда и сладостей.
Важно следить за питьем ребенка, он должен пить больше обычного, чтобы восполнить потери жидкости со стулом. На каждое испражнение и рвоту нужно добавлять к питью не мене 100 мл жидкости. Средства от диареи при дизентерии не применимы, с фекалиями выходят токсины и возбудители, а, значит, организм скорее освободится от инфекции. Для закрепления стула показан рисовый отвар и применение энтеросорбентов. Также не применяют обезболивающие и противовоспалительные препараты. Они могут при наличии возбудителя замаскировать симптомы болезни. Если в семье могут обеспечить надлежащий уход за ребенком, при дизентерии у детей госпитализация не требуется — врач дает клинические рекомендации, и им нужно следовать.
Профилактика
Основа профилактических мер – питание только полноценными и качественным продуктами, питье прокипяченой или бутылочной воды, мытье ручек перед питанием и после туалета, запрет на вредные привычки, только индивидуальные средства личной гигиены, тщательное мытье посуды, проверка качества продуктов, борьба с мухами.
Оцените материал:
спасибо, ваш голос принят
Статьи на тему
Показать всёПользователи пишут на эту тему:
Показать всёВооружайтесь знаниями и читайте полезную информативную статью о заболевании дизентерия у детей. Ведь быть родителями – значит, изучать всё то, что поможет сохранять градус здоровья в семье на отметке «36,6».
Узнайте, что может вызвать недуг , как его своевременно распознать. Найдите информацию о том, каковы признаки, по которым можно определить недомогание. И какие анализы помогут выявить болезнь и поставить верный диагноз.
В статье вы прочтёте всё о методах лечения такого заболевания, как дизентерия у детей. Уточните, какой должна быть эффективная первая помощь. Чем лечить: выбрать лекарственные препараты или народные методы?
Также вы узнаете, чем может быть опасно несвоевременное лечение недуга дизентерия у детей, и почему так важно избежать последствий. Всё о том, как предупредить дизентерия у детей и не допустить осложнений.
А заботливые родители найдут на страницах сервиса полную информацию о симптомах заболевания дизентерия у детей. Чем отличаются признаки болезни у детей в 1,2 и 3 года от проявлений недуга у деток в 4, 5, 6 и 7 лет? Как лучше лечить заболевание дизентерия у детей?
Берегите здоровье близких и будьте в тонусе!
как проявляется, чем лечить, профилактика :: SYL.ru
Кишечные инфекции вряд ли можно считать редкостью. И довольно часто в педиатрической практике диагностируется дизентерия у детей. При отсутствии лечения подобное заболевание может привести к крайне тяжелым последствиям.
Сегодня многих родителей интересует информация о данной болезни. Что является причиной недуга? Как передается инфекция? Чем опасна дизентерия? Каковы ее первые признаки? Ведь чем раньше будет диагностирована болезнь, тем быстрее ребенку предоставят качественную медицинскую помощь.
Что такое дизентерия
Сегодня многие люди интересуются вопросом о том, что же представляет собой эта болезнь. Дизентерия — инфекционное заболевание, причем патогенные микроорганизмы поражают преимущественно нижние отделы кишечника.
На сегодняшний день данная болезнь считается одной из самых распространенных среди острых кишечных инфекций. Согласно статистическим данным, примерно в 60-70% случаев пациентами являются именно дети. Кстати, наиболее подвержены данному заболеванию ребята в возрасте от двух до семи лет. В младенческом возрасте дизентерия встречается редко, но все-таки возможна.
На самом деле данное заболевание известно человечеству уже на протяжении многих тысяч лет. Впервые его симптомы были описаны Гиппократом, который и дал ему название. А с начала первого века нашей эры эта болезнь регулярно появляется на страницах медицинской литературы. В Европе, да и во всем остальном мире, эпидемии дизентерии вспыхивали постоянно. И чаще всего от нее страдали солдаты во время войн и мора. Некоторые историки говорят даже о том, что намного больше вояк стало жертвами инфекции, нежели погибло на поле боя.
Краткая характеристика возбудителя
Возбудитель дизентерии — палочковидная бактерия шигелла (Shigella), которая относится к грамотрицательным бактериальным организмам. Кстати, своим названием эта группа обязана японскому микробиологу по имени Киеси Сига, который впервые выделил и описал возбудителя дизентерии.
На сегодняшний день принято выделять четыре группы данных бактерий:
- шигелла Бойда;
- шигелла Зонне;
- шигелла Флекснера;
- шигелла Григорьева – Шита;
Данные микроорганизмы не образуют спор. Более того, при воздействии некоторых факторов внешней среды они быстро погибают. Например, губительно воздействует на шигелл ультрафиолетовое излучение, высокие температуры, различные дезинфицирующие средства. Тем не менее при умеренной температуре, отсутствии прямого солнечного света и наличии влажности бактерии могут довольно долго оставаться жизнеспособными.
Например, в воде шигелла может существовать до 9 дней, а на простынях и влажном белье — до нескольких месяцев. При попадании в организм бактерии проходят сквозь пищеварительный тракт (часть из них при этом гибнет, освобождая некоторые токсины) и оседают на слизистой оболочке толстой кишки, где и начинают активно размножаться. Инкубационный период при подобном заболевании длится около 3-4 дней — спустя это время начинают проявляться первые признаки дизентерии.
Как передается инфекция? Существуют ли группы риска?
Механизм заражения при подобном заболевании фекально-оральный. Чаще всего источником инфекции является больной человек, вместе с фекалиями которого выделяется огромное количество шигелл. Ребенок может подхватить инфекцию, кушая немытые или неправильно приготовленные продукты. Безусловно, возможен и контактно-бытовой путь передачи, например через игрушки, постельное белье, одежду, полотенца, грязные руки и т. д. Именно поэтому в большинстве случаев наблюдаются вспышки дизентерии в школах или детских садах.
Шигеллы могут распространяться и через воду. Например, инфекцию можно подхватить, посещая общественные бассейны или водоемы. Нередко источником патогенных микроорганизмов в школах и детских садах является работник кухни. Кстати, чаще всего вспышки заболевания наблюдаются в летние и осенние месяцы.
Многие родители интересуются вопросами о том, существуют ли группы риска и есть ли возможность защитить ребенка от данного заболевания. На самом деле инфекции подвержены все дети. Тем не менее более восприимчивы к ней малыши с ослабленным иммунитетом. Риск заражения увеличивается при сопутствующих заболеваниях, например при ОРВИ.
Дизентерия: симптомы у детей
Безусловно, крайне важно знать о том, как выглядит клиническая картина заболевания. Ведь чем раньше будет обнаружена болезнь, тем быстрее ребенку будет предоставлена квалифицированная медицинская помощь. Так как проявляется дизентерия?
Симптомы у детей зависят от штамма возбудителя, характера течения, обширности поражения желудочно-кишечного тракта. Тем не менее можно выделить некоторые общие черты. Болезнь начинается остро с резкого повышения температуры тела до 37,5–40 градусов. Ребенок жалуется на сильную слабость, головокружения, озноб и ломоту в теле. Уже в первые сутки появляется рвота, которая может как быть однократной, так и повторяться регулярно.
Есть и другие признаки дизентерии у ребенка. В частности, к основным симптомам можно отнести диарею. Стул жидкий, причем в каловых массах можно заметить сгустки слизи, нередко и примеси крови. Дефекация может повторяться от 5 до 25 раз в сутки. И если в первые дни каловые массы обильны, то в дальнейшем их количество резко уменьшается — выделения при этом называют «ректальным плевком».
Есть и другие расстройства, которыми сопровождается данная кишечная инфекция. Симптомы дизентерии — это также урчание в нижних отделах кишечника и появление тенезм (ложные позывы к дефекации).
Из-за частой рвоты и диареи нередко наблюдается нарушение баланса электролитов, а в более тяжелых случаях развивается обезвоживание. В любом случае ребенка с подобными симптомами нужно обязательно показать врачу, так как любое промедление может привести к массе осложнений.
Хроническая форма заболевания
Сегодня многие родители интересуются вопросами о том, что представляет собой дизентерия у детей, симптомы, лечение и осложнения данной болезни. Тем не менее далеко не все знают, что при отсутствии лечения заболевание может приобретать хронический характер.
В зависимости от течения, хроническую дизентерию разделают на два типа — рецидивирующую и непрерывную. При рецидивирующей форме периоды относительного благополучия сменяются обострениями, причем симптомы выражены не так сильно, как при остром заболевании. Учащенная дефекация присутствует, но в каловых массах нет примесей крови, боли практически полностью отсутствуют.
Более опасным является непрерывное хроническое заболевание. Дизентерия в данном случае постоянно прогрессирует. Состояние пациентов быстро ухудшается, наблюдаются значительные нарушения процессов пищеварения, а также постепенное истощение организма. Больные страдают от дисбактериоза, анемии, гиповитаминозов и прочих расстройств. К счастью, подобная форма заболевания у детей диагностируется крайне редко.
Особенности заболевания у детей первого года жизни
Сразу же стоит отметить, что дизентерия у детей в первый год жизни наблюдается крайне редко. Наиболее склонны к инфекции недоношенные малыши, а также детки с иммунодефицитом, анемией, диатезом, рахитом и некоторыми другими проблемами.
К сожалению, обнаружить дизентерию у младенца не всегда просто, так как в первые дни единственным ее проявлением является частый стул. С другой стороны, в каловых массах присутствуют примеси слизи мутного или зеленоватого цвета, реже — кровянистые прожилки.
Присутствуют и другие признаки дизентерии. Например, ребенок становится беспокойным и часто просыпается, а также плачет, особенно во время дефекации. В любом случае малыша нужно как можно скорее показать врачу.
Основные методы диагностики
Первые признаки дизентерии у ребенка — хороший повод для того, чтобы вызвать врача. Малыша должны осмотреть педиатр и инфекционист. Для начала специалисты ознакомятся с присутствующими симптомами. Клиническая картина развития болезни является показанием к дальнейшим исследованиям.
Для начала ребенку нужно обязательно сдать кал на дизентерию. В лабораторных условиях проводят тщательное исследование и бактериологический посев возбудителя на искусственную питательную среду. Подобное тестирование дает возможность не только выделить и идентифицировать возбудителя, но также проверить его чувствительность к тому или иному виду антибиотиков. Иногда дополнительно исследуют рвотные массы.
В сомнительных случаях проводится серотологический анализ на дизентерию, а также ПЦР-диагностика. В качестве дополнительных методов пациенту может быть назначена копрограмма. Это исследование представляет собой расширенный анализ образцов кала, результаты которого позволяют оценить функциональную деятельность желудочно-кишечного тракта. Подобный тест нередко используют для контроля над процессом лечения и обнаружения тех или иных осложнений.
В некоторых случаях ребенку проводят ректороманоскопию — эндоскопический осмотр нижних отделов кишечника, который при дизентерии позволяет оценить состояние слизистой оболочки.
Дизентерия: чем лечить
После проведения диагностики врач назначит подходящую схему терапии. Так чем лечить дизентерию у детей? Здесь все зависит от того, насколько тяжелым является состояние ребенка. Например, в легких случаях терапия проводится амбулаторно. Показаниями к госпитализации являются тяжелые формы заболевания. Кроме того, пребывание в стационаре рекомендуется пожилым людям, пациентам с различными сопутствующими заболеваниями, а также детям первого года жизни.
Так какой терапии требует дизентерия? Чем лечить данное заболевание? Для начала стоит поговорить об антибактериальной терапии. При легких формах болезни прием антибиотиков может не потребоваться и вовсе, так как до того момента, как в образцах кала будут выделены шигеллы (3-4 день), состояние пациента заметно улучшается. В более тяжелых случаях антибиотики попросту необходимы, причем препараты назначают только после бактериологического посева и лабораторных исследований возбудителя. В большинстве случаев эффективными являются антибиотики тетрациклинового и фторхинолового ряда, а также цефалоспорины, ампициллин и котримоксазол. Чаще всего дизентерия не требует длительной антибактериальной терапии — прием препаратов длится около пяти или семи дней.
Дизентерия в большинстве случаев сопряжена с дисбактериозом. Прием антибиотиков может усугубить ситуацию, так как подобные препараты уничтожают не только патогенную, но и полезную микрофлору. Именно поэтому лечение дизентерии у детей обязательно включает в себя прием средств, содержащих в себе штаммы живых полезных бактерий, например препаратов «Колибактерин», «Лактобактерин», «Бифидумбактерин» и т. д. Кстати, врачи рекомендуют принимать пробиотики на протяжении нескольких месяцев.
Естественно, больному ребенку необходимо и симптоматическое лечение. В частности, из-за рвоты и диареи высок риск развития обезвоживания, поэтому пациентам назначают солевые растворы, которые помогают нормализовать баланс электролитов. В большинстве случаев достаточно приема средства «Регидрон». При тяжелой форме заболевания необходима инфузионная терапия. При необходимости снять болевой синдром ребенку назначают спазмолитические препараты, в частности препарат «Папаверин» или «Но-шпа». А вот средства для прекращения диареи в терапии не используют, так как это может лишь усугубить ситуацию.
В некоторых случаях дополнительно назначают прием ферментов — довольно эффективными считаются медикаменты «Мезим», «Панкреатин» и «Фестал». Эти препараты помогают восстановить функционирование кишечника.
В большинстве случаев при правильном лечении основные симптомы дизентерии исчезают уже до конца недели. Но терапия на этом не заканчивается, так как восстановление функций желудочно-кишечного тракта может занять месяцы. В реабилитационный период детям рекомендуют соблюдать правильную диету. Кроме того, ребенку могут назначить прием витаминных комплексов, в частности препаратов, содержащих витамины А, В и С. Необходима и коррекция иммунной системы, поэтому детям могут порекомендовать различные процедуры закалывания, а также физиопроцедуры. Положительно на состоянии здоровья ребенка скажется и санаторно-курортное лечение.
Возможны ли осложнения
Безусловно, при отсутствии правильного и качественного лечения дизентерия у детей может привести к массе самых разных осложнений. Для начала стоит отметить, что в большинстве случаев заболевание сопровождается дисбактериозом кишечника — это самое распространенное и самое легкое осложнение, которое легко поддается лечению.
Синдром постинфекционной астении — еще одно часто встречаемое последствие, к которому приводит длительная кишечная инфекция. Симптомы в данном случае — это постоянная слабость, сонливость и повышенная утомляемость. Связаны подобные нарушения с длительным истощением организма.
С другой стороны, на фоне истощения иммунная система человека значительно ослабевает, что делает организм более восприимчивым к различного рода инфекциям. Чаще всего на фоне дизентерии развивается пневмония, а иногда и воспалительные заболевания мочевыделительной системы.
Иногда у пациентов наблюдается появление постдизентерийной кишечной дисфункции. Подобное осложнение связано со значительным поражением слизистой оболочки кишечника. Даже после полного выздоровления нарушение функций кишечника может сохраняться. Чаще всего у детей наблюдается слишком жидкий стул. Это расстройство не опасно для здоровья, но все же влечет за собой некий дискомфорт.
Естественно, есть и другие, более опасные осложнения. Например, в некоторых случаях у маленьких пациентов развивается обезвоживание — именно поэтому так важно следить за водно-солевым балансом во время терапии. У детей к числу осложнений можно отнести и выпадение прямой кишки, что связано с постоянными мучительными тенезмами.
К более тяжелым осложнениям относят кишечные кровотечения, которые развиваются при массивном поражении и изъязвлении слизистой оболочки кишечника. Подобное состояние требует немедленной госпитализации.
Довольно редко на фоне дизентерии развивается гемолитико-уремический синдром, который сопровождается развитием хронической почечной недостаточности. К наиболее тяжелым осложнениям заболевания можно отнести бактериемию. Подобное заболевание сопровождается проникновением инфекции в кровь. Диагностируется оно крайне редко и, как правило, только у детей с иммунодефицитом или крайне сильным истощением организма. Протекает бактериемия очень тяжело и нередко заканчивается смертью больного.
К летальным осложнениям можно отнести и токсический мегаколон. При подобном заболевании нижний отдел толстого кишечника сильно растягивается, а слизистая оболочка истончается. Таким образом, токсины, вырабатываемые бактериями, в огромных количествах проникают в кровь и быстро распространяются по организму, вызывая сильнейшую интоксикацию.
Как можно увидеть, болезнь дизентерия может быть крайне опасной. Именно поэтому ни в коем случае не стоит игнорировать симптомы и отказываться от врачебной помощи.
Возможно ли лечение в домашних условиях
Сегодня многие интересуются вопросами о том, можно ли в домашних условиях вылечить данное заболевание. Дизентерия — недуг коварный, особенно если речь идет о ребенке. Поэтому больного нужно обязательно показать врачу. Лечение на дому возможно только с разрешения педиатра и только при соблюдении всех врачебных рекомендаций.
Безусловно, антибактериальные препараты помогут устранить все симптомы заболевания. Но в данном случае крайне важен и уход за ребенком. В частности, в первые несколько дней пациенту показан строгий постельный режим и обильное питье. Родители должны тщательно следить за гигиеной — менять постельное белье и одежду, мыть руки после каждого контакта с больным ребенком и т. д.
Очень важной является и диета. В частности, из рациона ребенка стоит исключить продукты, способные раздражать стенки желудочно-кишечного тракта или же вызывать повышенное образование газов. Оптимальным вариантом будет диета с пониженным содержанием углеводов и жиров, но достаточным количеством белковых веществ. В первые несколько дней ребенку можно есть нежирные супы, рыбный бульон, а также крупы, но в небольших количествах. Разрешено употреблять нежирное мясо, но его желательно приготовить на пару и измельчить перед употреблением. Сырые фрукты запрещены, а овощи можно есть только в отварном виде. Положительно на состоянии ребенка скажется обезжиренный творог, а также яйца.
После нормализации стула в меню можно включить кисломолочные продукты, некоторые фрукты, перетертые ягоды, мед и варенье. И опять же не забывайте следить за водным балансом — ребенок должен пить как можно больше.
Основные меры профилактики
Дизентерия у детей в большинстве случаев протекает легко. Тем не менее вероятность развития осложнений также нельзя исключать. Именно поэтому так важно соблюдать некоторые правила предосторожности, так как иногда гораздо легче избежать болезни, чем потом заниматься ее лечением.
На самом деле профилактика дизентерии — это привычные правила личной и коммунальной гигиены. В частности, нужно обязательно мыть руки перед едой и, конечно же, после каждого посещения уборной. Именно поэтому так важно с раннего возраста приучать малыша к чистоте и обучать его основным правилам ухода за собой. К мерам предосторожности можно отнести и соблюдение требований к хранению и готовке продуктов, особенно если речь идет о заведениях общественного питания (школьных столовых и т. д.).
Если же заражение все-таки произошло, больной ребенок должен быть изолирован от контакта с другими детьми — лечение проводится в больнице или же на дому (при легкой форме). Родители же должны тщательно следить за дезинфекцией постельного белья и одежды малыша, а также мыть руки каждый раз после контакта с маленьким пациентом. В детский сад или школу ребята могут быть допущены только после проведения повторного посева кала, который подтвердит, что инфекция в организме отсутствует. Кстати, если речь идет о сотрудниках заведений общественного питания, то их к работе можно допускать только после двух повторных анализов.
Дизентерия у детей: симптомы, лечение, профилактика
Дизентерия – это острое инфекционное заболевание, поражающее дистальный отдел толстого кишечника. Возбудителями являются бактерии рода шигелл (отсюда другое название заболевания – шигеллез). Шигеллы в процессе своей жизнедеятельности производят экзотоксины, разрушающие эпителиальный слой кишечника и увеличивающие выделение жидкости и солей в просвет прямой кишки. После разрушения они также выделяют эндотоксин, вызывающий общую интоксикацию организма.

Дизентерия у детей чаще встречается в возрасте 2 — 7 лет. В мире каждый год фиксируется до 80 млн. случаев инфицирования, и около 1% из них — со смертельным исходом. Иммунитет после перенесения шигеллеза вырабатывается только на короткий промежуток времени (полгода — год), поэтому возможно повторное заражение.
Существует порядка 50 видов различных шигелл, самыми распространенными из них являются шигеллы Флекснера и Григорьева-Шита (чаще встречаются в азиатских странах). Больше всего случаев отмечается в летне-осенний период. Всплеск заболевания объясняется употреблением немытых фруктов, притом, теплая влажная погода способствует активному размножению возбудителей в продуктах питания, а их миграции помогают мухи.
Причины
Источником шигелл является больной дизентерией либо носитель возбудителя. Бактерии высеваются с калом. Во внешней среде они чувствуют себя достаточно комфортно: в воде могут жить до 9 дней, в пищевых продуктах – месяц, а в почве – до трех месяцев. Шигеллы гибнут при попадании на них ультрафиолетовых лучей (соответственно, и от прямого солнечного света), средств дезинфекции и при кипячении.
В организм ребенка бактерии проникают через пищевод следующими способами:
- Фекально-оральный. Заражение происходит после употребления зараженных продуктов или воды, а также после купания в водоемах.
- Контактно-бытовой. После контакта с предметом, на котором есть инфекция, ребенок руками заносит ее в рот. Поэтому дизентерию называют «болезнью грязных рук». В детских садах именно этот способ провоцирует эпидемии.
[orange]Особенно восприимчивы к шигеллам груднички, находящиеся на искусственном вскармливании, а также дети, имеющие патологии органов пищеварения. Если иммунитет ребенка ослаблен другими протекающими инфекциями, он тоже относится к группе риска.[/orange]
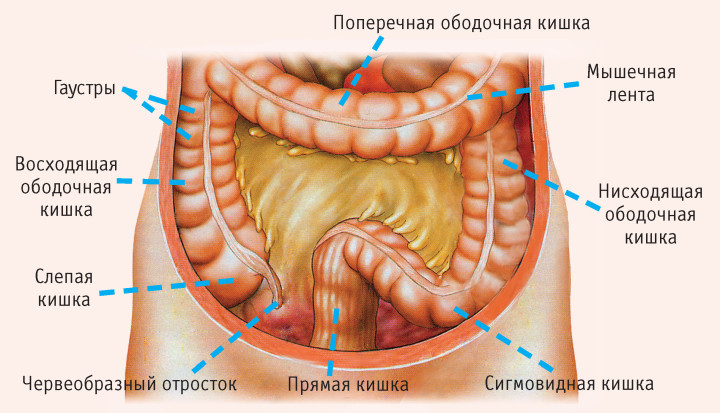
Симптомы
Инкубационный период шигеллеза зависит от количества попавших в организм бактерий, а также от способа заражения. При фекально-оральном он может составлять несколько часов, а при контактно-бытовом – вплоть до недели. Но в среднем симптомы дизентерии у детей проявляются через 2-3 дня.
Болезнь тяжелее всего протекает при заражении шигеллами Флекснера. Начинается остро и имеет следующие признаки:
- Общая интоксикация организма. Ребенок становится вялым, апатичным, жалуется на головную боль. У него пропадает аппетит, нарушается сон.
- Повышенная температура. Обычно это 38°-39°. Лихорадка длится в среднем 3 — 5 дней.
- Рвота. Часто бывает многократной. В большинстве случаев на второй день проходит.
- Частый и жидкий стул. Изначально он обильный, через день объем резко сокращается. В каловых массах наблюдаются слизь, зелень, а иногда и кровь. Возможны также ложные позывы к дефекации.
- Живот втянут, ощущается острая или тянущая боль.
В большинстве случаев дизентерия у детей длится около 2 недель (в затяжных случаях до месяца). Восстановление функции кишечника обычно занимает месяц, реже 2-3 месяца. При инфицировании другими шигеллами (Бойда или Зонне) признаки менее выражены, и заболевание переносится легче.
Особенности у грудничков
У грудничков заболевание встречается довольно редко. Чаще оно имеет так называемую диспепсическую форму и проявляется через 3-4 суток. При этом его признаки имеют некоторые особенности:
- Изначально интоксикация выражена слабо, но потом проявляется вследствие нарушения обмена веществ, могут начаться сбои в работе сердечно-сосудистой системы.
- Ухудшается аппетит, периодически наблюдаются срыгивания, иногда бывает рвота.
- При многократной рвоте и частом стуле быстро наступает обезвоживание организма.
- Развивается метеоризм (вздутие живота).
- Возникают осложнения в виде отита и пневмонии.
При возникновении любых подозрений на дизентерию у ребенка до года нужно сразу же вызывать врача. Лечение таких детей проводится исключительно в стационаре.
Формы дизентерии
В зависимости от тяжести протекания шигеллеза можно выделить следующие его формы:
- Легкая. На общем самочувствии ребенка болезнь практически не сказывается, либо это незначительные изменения. Температура в норме или слегка повышена (до 37,5°). Стул учащается до 5 — 8 раз в день. Каловые массы практически не разжижены, присутствует немного слизи.
- Среднетяжелая. Самочувствие ухудшается, температура может достигать 39°. Возникает рвота, стул более 10 раз в день, со слизью, иногда кровью.
- Тяжелая. Более ярко выражены кишечные симптомы, сильная лихорадка, стул свыше 15 раз, темпы лечения и восстановления организма медленные.
Диагностика
Диагностика заболевания проводится на основе клинической картины и лабораторных методов, таких, как:
- копрограмма;
- бактериологический посев кала и рвотных масс;
- ПЦР-диагностика и серологический анализ крови;
- эндоскопия прямой кишки.
Эти методы позволяют отличить дизентерию от сальмонеллеза, стафилококкового энтероколита и других подобных заболеваний.
Лечение
Лечение дизентерии у детей в домашних условиях допускается только при соблюдении следующих факторов: возраст ребенка больше года, симптомы болезни носят легкую форму, вероятность заразить кого-то из членов семьи минимальна (например, нет детей младшего возраста). Но даже при этом необходимо обязательно обратиться к врачу и проконсультироваться. Терапия должна проводиться комплексно: дезинтоксикация, медикаментозное лечение и диета.
Дезинтоксикационная терапия включает в себя комплекс мероприятий по выведению из организма микробных токсинов и установлению водно-солевого равновесия. Для этого используются следующие препараты:
- раствор хлорида натрия;
- раствор глюкозы;
- плазма – только при тяжелой форме.
Необходимо следить за тем, чтобы у ребенка не развилось обезвоживание. Для этого нужно с первых часов заболевания давать ему «Регидрон». При сильном обезвоживании требуется немедленный вызов врача.
Антибиотики применяются только при среднетяжелой и тяжелой формах дизентерии. Курс терапии обычно составляет 5 — 7 дней. Применяются такие препараты, как «Тетрациклин», «Террамицин», «Полимиксин», «Ампициллин», «Нифуроксазид». Подбор конкретного средства необходимо проводить врачу на основе диагностических данных, поскольку каждый подвид шигелл по-своему реагирует на отдельно взятые лекарства.
Применение антибиотиков приводит к нарушению микрофлоры кишечника. Для ее восстановления применяют пробиотики: «Лактобактерин»,«Бифидумбактерин». Рекомендуется принимать их в течение нескольких месяцев.
При несвоевременном либо неправильном лечении могут возникнуть осложнения. Это патологии стенок кишечника и перитонит. Довольно опасным осложнением является токсико-инфекционный шок. К счастью, это редкое явление. Также возможно присоединение другой инфекции. Исходя из всего этого, лечение дизентерии должно проводиться исключительно под руководством врача.

Диета
Поскольку лечение дизентерии у детей будет успешным лишь благодаря комплексным мерам, немаловажную роль в этом играет правильное питание. Правильная диета не только ускоряет процесс излечения, но и предотвращает переход шигеллеза в хроническую форму. Рацион должен формироваться с учетом тяжести заболевания и стадии его развития. Можно выделить несколько этапов:
- Выраженная общая интоксикация организма. Рекомендуются: постный мясной бульон, отвары со сливками, кисели, натуральные соки, подслащенный настой шиповника (засыпать в термос с кипятком сухие ягоды и дать настояться). Прием пищи маленькими порциями по 7-8 раз в день.
- Интоксикация уменьшилась, на первый план вышло кишечное воспаление. Хлебобулочные изделия подойдут только из пшеничной муки. Также можно есть нежирное мясо, птицу, рыбу, сваренные в воде или на пару, и супы из них. Яйца рекомендуют всмятку либо паровой омлет. Пить кисели, чай.
- Болезнь на этапе выздоровления. Исключается все жареное и жирное, консервы, копчености. Из молочных продуктов нельзя употреблять цельное молоко и сливки. Нельзя бобовые, из круп — гречку, перловку. Также не рекомендуются острые приправы и газированная вода. Питание дробное 4-5 раз в день.
При искусственном вскармливании грудничков рекомендуются кисломолочные смеси. Длительность этапов диеты должна определяться специалистом. Следует заметить, что необходимо воздержаться от грубой тяжелой для кишечника пищи еще в течение 1-2 месяцев после выздоровления.
Профилактика
Профилактика дизентерии у детей начинается с самого основного – обучения ребенка правилам личной гигиены и объяснения ему, насколько это важно. Приучайте ребенка мыть руки перед едой, после прихода с улицы и посещения туалета. Также необходимо обязательно мыть продукты, которые ребенок будет есть в сыром виде, и пить только кипяченую воду. Немаловажным является и соблюдение правил хранения продуктов питания.
Несмотря на то что дизентерия – довольно распространенное заболевание и поддается полному излечению, оно довольно опасно, тем более для маленьких детей. При возникновении малейших подозрений на инфекцию необходимо тут же обратиться к врачу. Самолечение будет чревато печальными последствиями.
Дизентерия у детей: симптомы, лечение, осложнения, профилактика
Дизентерия у детей протекает по-разному. В зависимости от степени тяжести заболевание может переноситься относительно легко. Но бывают случаи, когда вслед за болезнью следуют и всевозможные осложнения, которые при неправильном лечении грозят перерасти в хроническую форму. Что такое дизентерия, как ухаживать за больным ребенком и что потребуется для лечения, ответит эта статья.
Описание болезни
Дизентерия относится к инфекциям кишечника. В народе она известна еще под названием «болезнь грязных рук». Самым слабым звеном, подверженным нападению дизентерии, являются дети от года до 6-7 лет. Именно в этом возрасте активность малышей достигает своего пика. В порыве познавать мир непоседы могут брать в руки и пробовать на вкус практически все, что попадается им на пути. Вместе со знаниями малыши получают возможность подцепить болезнетворные бактерии, которые и являются возбудителями многих желудочно-кишечных болезней. Одним из таких заболеваний является дизентерия.
Кроме желудочно-кишечного тракта, недуг поражает и отдел толстой кишки. Это острая инфекционная болезнь, которая сопровождается интоксикацией организма.
Хотя заболевание особо часто поражает детей, заболеть им могут и взрослые люди. А груднички подвержены дизентерии весьма редко ввиду сильной иммунной защиты, которая передается от матери к ребенку. Кроме того, младенцы не отличаются особой активностью и вследствие этого не рискуют подцепить болезнь привычным путем.
Дизентерия – болезнь, как правило, сезонная. Чтобы заболеть, достаточно угоститься немытыми фруктами или выпить грязную воду. Хорошей профилактикой заболевания будет соблюдение правил гигиены.
Виды и причины заболевания
В зависимости от возбудителей, различают два вида дизентерии у детей.
- Бактериальное заболевание вызывается энтеробактериями типа шигелл. Отсюда второе определение болезни – шигеллез. Причиной данной дизентерии являются четыре вида шигелл, названных в честь открывших их ученых: Зонне, Флекснера, Григорьева-Шига, Бойда.
Эти типы энтеробактерий характерны для конкретной местности. Например, в Европе можно заразиться палочками Зонне и Флекслера, а в Средней Азии – Григорьева-Шига, которые провоцируют болезнь с более тяжелым протеканием.
Шигеллы достаточно живучи в условиях окружающей среды. Они сберегаются в воде дольше недели, в грунте – около трех месяцев, в продовольствии четыре недели. Энтеробактерии не боятся низкой температуры и засухи. Гибнут под воздействием дезинфекторов, прямых солнечных лучей, высокой температуры (около 60 °С), кипятка.
Заболевание шигеллезом встречается в единичных случаях. Но бывают эпидемиологические вспышки. Заболевший заразный с первого дня недуга. Дизентерийная палочка выходит из организма больного вместе с испражнениями и рвотными массами. Симптомы дизентерии у детей до года могут проявляться в случае ухода за младенцами больным человеком.
Примечательно, что заболевание может неоднократно повторяться. Иммунитет после выздоровления нестойкий и не длительный. Поэтому важно соблюдать правила общей гигиены во избежание повторной болезни.
- Амебная дизентерия, или амебиаз, — это острое кишечное заболевание, которое вызывается наипростейшим паразитом (амебой). Болезнь характеризуется образованием язв в отделе толстой кишки. Амебиаз распространен практически в каждом ареале, но предпочитает жаркие территории.
Амебная дизентерия у детей бывает трех видов:
- Активный недуг большой вегетативной формы (БВФ). Проникает в толщу стенки кишечника и питается эритроцитами. Другое название БВФ – тканевая болезнь. В острой стадии форма переходит в следующий тип заболевания МВФ.
- Малая вегетативная форма активного характера (МВФ, просветная) появляется вследствие дегенеративных изменений кишечника. Если БВФ можно обнаружить в биологических тканях больного, то малая форма проявляется и в каловых массах заболевшего ребенка.
- Неактивный тип (цисты) образовываются посредством превращения амеб в форму вследствие любых неблагоприятных условий. Примечательно, что источником заражения является и больной человек, и носитель цист. Неактивная форма так же, как и активная БВФ, превращается в малый тип заболевания. Впоследствии неактивная болезнь превращается в активную. В толще кишечника образовываются гнойники, а со временем – и язвы. В запущенных случаях амебы попадают практически во все органы желудочно-кишечного тракта, а также головной мозг, легкие и т. д. Там так же появляются абсцессы.
Как можно заразиться
В зависимости от факторов передачи инфекции, различают болезнь:
- Пищевую.
- Контактную.
- Водную.
- Молочную и т. д.
Контактно-бытовая дизентерия у ребенка трех лет встречается наиболее часто. Больной одновременно становится источником заражения для окружающих. Палочку можно подцепить через грязные руки, игрушки, ручки дверей и даже общих ночных горшков в детском саду.
Пищевой дизентерией заражаются, употребив немытые фрукты и овощи, или продукты, у которых вышел срок годности. Также бактерия размножается и при некачественной тепловой обработке пищи.
Энтеробактерия, живущая в сырой воде, вызывает водную форму болезни. Этим типом дизентерии можно заразиться, купаясь в загрязненных водоемах.
Молочная форма заболевания возникает вследствие употребления сырого коровьего или козьего молока.
Также источником заражения является и больной человек. Особенно часто происходит инфицирование в инкубационный период, когда дизентерия еще не проявилась, но энтеробактерия уже стремительно развивается в организме больного.
Переносчиками шигеллеза являются также мухи.
Симптомы заболевания
Признаки дизентерии у ребенка зависят от вида и степени тяжести заболевания. При заражении амебиаза инкубационный период довольно длительный (от недели до трех месяцев). Вначале болезни ребенок жалуется на сильную головную боль, и болезненные ощущения в левой части живота. Температура в этот период нормальная или субфебрильная. По окончанию инкубационного периода появляется понос с кровяными и слизистыми выделениями. Каждое посещение туалета сопровождается острой болью в области живота.
Амебиаз характерен снижением или полным отсутствием аппетита, быстрым похуданием и сухостью кожных покровов. Болезнь может длиться около полутора месяцев и даже перейти в хроническую форму. Понос чередуется с запором.
При заболевании шигеллезом наблюдается другая симптоматика. Основными признаками дизентерии у ребенка являются:
- Повышенная температура (от 38 до 40 градусов).
- Нарастающая лихорадка.
- Головная боль.
- Тошнота и рвота.
- Ребенок отказывается есть, либо у него пониженный аппетит.
- На третий-четвертый день возникают болезненные ощущения в животе.
- Ложные позывы к дефекации.
- Жидкий кал, часто с примесью слизи.
- Понос.
- Судороги.
- Общая слабость организма.
- Плач и капризы.
Диагностика заболевания
Поставить точный диагноз может только врач-гастроэнтеролог, инфекционист и бактериолог. Основное диагностирование заболевания заключается в анализе кала на микробиологию. С помощью такого изучения можно выявить 80 % возбудителей заболевания и определить вид дизентерии.
Серологическая диагностика проводится не раньше, чем на пятый день недуга. Она является дополнением микробиологического метода.
Существуют и следующие формы диагностирования болезни:
- Копрологический анализ – клиническое исследование, которое дает возможность выявить слизь, кровяные прожилки, эритроциты, нейтрофилы и деформированные частички эпителия.
- Ректороманоскопия – диагностика, позволяющая контролировать процесс выздоровления. Метод не применяется к детям.
- Диагностика аллергопробы – дополнительный метод, который дает возможность определить возможные аллергические реакции. Осуществляется путем соскоба и анализа кожных частиц и определение возможности или отсутствия аллергии на дизентерин (метод Цуверкалова).
При амебиазе в случае повреждения стенки кишечника специалист может назначить ректороманоскопию.
Уместны также анализы биологических жидкостей больного – мочи, крови, слюны.
После определения диагноза врач определяет, чем лечить дизентерию у детей.
Формы дизентерии
Заболевание может протекать в следующих стадиях:
- Легкая степень. Встречается дизентерия у ребенка до года и характеризуется повышенной температурой и частыми жидкими испражнениями. Вскоре развиваются частичное поражение желудочно-кишечного тракта и признаки интоксикации. Выздоровление малыша происходит через две недели после первых симптомов.
Начало среднетяжелой стадии характеризуется острым развитием признаков в сопровождении лихорадки, озноба и общей интоксикации желудка. Отравление проходит через пять дней, а исцеление – через месяц.
Тяжелой степени сопутствуют нарушения сердечно-сосудистой деятельности и полной интоксикацией организма. Болезнь может длиться около трех месяцев и чревата осложнениями.
Лечение заболевания
Определить диагноз может только врач-инфекционист. Проанализировав результаты диагностики, специалист назначает лечение дизентерии детям, которое зависит от формы тяжести недуга.
Амбулаторное врачевание допускается при легкой степени болезни.
Лечение детей носит комплексный характер и включает:
- Режим дня (преимущественно постельный).
- Применение медикаментов.
- Диета.
Выделяют антибактериальное и симптоматическое медикаментозное лечение.
Антибактериальные медикаменты применяются в случае среднетяжелой и тяжелой формы болезни. С этой целью часто назначают антибиотики при дизентерии у детей. Частыми лекарствами являются «Гентамицин», «Полимиксин М», «Ампициллин», «Фуразолидон», «Нифуроксазид» и т. д. Все медикаменты определяются лечащим врачом и применяются строго по назначению.
Поскольку частые испражнения являются причиной обезвоживания, вспомогательная терапия – оральная (обильная питье) или парентеральная (внутривенные инъекции растворов). При этом необходимый объем жидкости определяет врач.
В случае выраженного болевого симптома можно применить спазмолитики («Папаверин», «Но-Шпа»). Также уместны препараты, повышающие ферментацию «Фестал», «Панкреатин» и т. п. Чтобы восстановить биоценоз используют пробиотики («Лактобактерин», «Бифиформ» и т. д.). для поддержки общего состояния организма назначают витаминные комплексы.
Хроническое заболевание исцеляется так же, как и острая дизентерия. Признаком полного излечения является нормализация состояния и отрицательные результаты клинических анализов.
Лечение дизентерии у детей в домашних условиях
Амбулаторное исцеление ребенка заключается в постельном режиме, соблюдении режима, диете и частом питье.
Нужно поить ребенка различными отварами (рисовым, изюмным, компотом из сухофруктов). При оральной регидратации уместно использовать и сладкий чай с лимоном, отвар яблок, травяные сборы – ромашка, липа, душица. Поить ребенка следует мелкими порциями через каждые 10-15 минут. Разовая доза жидкости может варьироваться от столовой ложки до нескольких глотков.
Что касается диеты, то при лечении дизентерии у детей нужно ориентироваться на возраст ребенка. Первые трое суток рацион должен состоять из кисломолочных смесей, жидких каш, овощных слизистых супчиков. Используют также кисели, пюре (яблочное, картофельное), паровые блюда. Исключению из рациона подлежит жареная, острая, копченая пища, жирные бульоны. Диету необходимо соблюдать и в течение двух-трех месяцев после полного выздоровления.
Осложнения после болезни
Инфекционные болезни часто заканчиваются нанесением вреда организму ребенка. Как шигеллез, так и амебиаз чреваты множеством негативных последствий:
- Возникновение дисбактериоза.
- Давление в брюшине провоцирует выпадение прямой кишки.
- Перитонит.
- Кровотечение кишечное и абсцесс.
- Осложнение дизентерии у детей провоцирует утончение стенки кишечника, результатом чего может стать интоксикация крови.
- Обезвоживание.
- Пневмония.
- Болезни внутренних органов – почек, печени.
- Язвенная болезнь кишечника.
- Понижение иммунитета, и как следствие – другие инфекционные заболевания.
На фоне полного или частичного истощения организма может развиться гипотрофия и анемия.
Профилактика заболевания
Профилактические мероприятия зависят от вида дизентерии. Например, чтобы не заболеть шигеллезом, необходимо четко соблюдать гигиенические и санитарные нормы. С раннего возраста дети должны приучаться мыть руки с мылом перед едой и после посещения туалета. Следует избавить ребенка от дурных привычек – грызть ногти, брать руки в рот и т. д. Взрослый должен стать для малыша примером для подражания, тогда правильное поведение сформируется быстрее.
Профилактика дизентерии у детей состоит и в тщательном мытье фруктов и овощей. Плоды лучше всего мыть кипяченой водой. Также следует правильно хранить продукты и выбрасывать испорченную снедь.
Не рекомендуется пить сырую воду из-под крана.
При выезде на природу необходимо купаться только в проверенных чистых водоемах. Ни в коем случае не надо заглатывать воду во время ныряния.
Для профилактики амебиаза нужно избавляться от мух, которые являются носителями заболевания. При использовании воды следует ее фильтровать или кипятить. Хранить жидкость рекомендуется в закрытых емкостях.
В случае заболевания ребенка необходимо изолировать его от остальных детей в семье. Уместно также сообщить в учебное заведение, которое посещает малыш.
Заключение
Дизентерия является одним из опасных инфекционных заболеваний, которое легче предотвратить, чем лечить. Основные методы выявления заболевания заключается в своевременном клиническом анализе и определении диагноза.
Дизентерия у ребенка (2 года) протекает несколько тяжелее, чем заболевание более старших детей. Груднички подвержены болезни меньше всего, но лечение младенцев требует особого внимания.
Вследствие дизентерии могут развиться разные негативные последствия (дисбактериоз, обезвоживание, перитонит и т. д.).
В качестве профилактики нужно придерживаться целого комплекса санитарно-гигиенических мероприятий. В него входит личная гигиена, технологическая дисциплина на пищевых предприятиях, условия хранения продуктов, мытье фруктов и овощей.
После контакта с больным ребенком необходимо мыть руки. Соблюдение чистоты, частая влажная уборка, избавление от вредных насекомых (мух, тараканов, муравьев), своевременный вынос мусора – обязательные условия избегания заболевания. Особенно эти мероприятия уместны в летний период и в жарких регионах. Соблюдая данные рекомендации, можно избежать многих инфекционных болезней кишечно-желудочного тракта, в том числе и дизентерии.
Дизентерия — причины, симптомы, лечение, диагностика
Факты
Многие люди провели тропический отпуск с болезнью желудка. У них могло быть дизентерия , болезненная кишечная инфекция, которая обычно вызывается бактериями или паразитами. Дизентерия определяется как диарея, при которой присутствуют кровь, гной и слизь, обычно сопровождающаяся болью в животе. Обычно это длится от 3 до 7 дней.
Есть два основных типа дизентерии. Первый тип, амебная дизентерия или кишечный амебиаз , вызывается одноклеточным микроскопическим паразитом, живущим в толстой кишке. Второй тип, бациллярная дизентерия , вызывается инвазивными бактериями. Оба вида дизентерии чаще всего встречаются в жарких странах. Плохая гигиена и санитария повышают риск дизентерии из-за распространения вызывающих ее паразитов или бактерий через пищу или воду, загрязненные инфицированными человеческими фекалиями.
Причины
Дизентерия может иметь несколько причин. Бактериальные инфекции — безусловно, самая частая причина дизентерии. Эти инфекции включают видов бактерий Shigella , Campylobacter, E. coli, и Salmonella . Частота каждого патогена значительно различается в разных регионах мира. Дизентерия редко вызывается химическими раздражителями или кишечными глистами.
Бактерии Shigella и Campylobacter , вызывающие бактериальную дизентерию, встречаются во всем мире.Они проникают через слизистую оболочку кишечника, вызывая отек, язвы и сильную диарею, содержащую кровь и гной. Обе инфекции распространяются при приеме пищи или воды, загрязненной инфицированными фекалиями. Если люди живут или путешествуют в районе, где бедность или перенаселенность могут мешать соблюдению правил гигиены и санитарии, они подвергаются риску заражения инвазивными бактериями. Дети младшего возраста (в возрасте от 1 до 5 лет), живущие в бедности, чаще всего заражаются шигеллезом , кампилобактериозом , сальмонеллезом или .Если один человек болен бактериальной дизентерией, другие в своем доме, детском саду, школе или доме престарелых подвергаются риску заражения от тесного контакта с инфицированным человеком.
Кишечный амебиаз вызывается простейшим паразитом, Entamoeba histolytica . Амеба может существовать в течение длительного времени в толстой (толстой) кишке. В подавляющем большинстве случаев амебиаз протекает бессимптомно — заболевают только 10% инфицированных. Это необычно, за исключением развивающихся стран в тропических зонах мира, где это очень распространено.Люди могут заразиться после употребления воды или пищи, зараженной чьими-либо выделенными паразитами. Люди подвергаются высокому риску заражения паразитом через пищу и воду, если вода для домашнего использования не отделена от сточных вод. Паразиты также могут проникнуть через рот при мытье рук в зараженной воде. Если люди пренебрегают мытьем перед приготовлением пищи, пища может быть заражена. Фрукты и овощи могут быть заражены, если их мыть в загрязненной воде или выращивать на почве, удобренной человеческими отходами.
Занятие сексом, предполагающее анальный контакт, может распространять амебную и бактериальную дизентерию. Это особенно верно, если секс включал прямой анально-оральный контакт или оральный контакт с предметом (например, пальцами), который касался или находился в анусе инфицированного человека.
Симптомы и осложнения
Основным симптомом дизентерии является частая почти жидкая диарея с пятнами крови, слизи или гноя. Другие симптомы включают:
- внезапное начало высокой температуры (минимум 100.4 ° F или 38 ° C) и озноб
- Боль в животе
- спазмы и вздутие живота
- метеоризм (попутный газ)
- позывы к дефекации
- ощущение неполного опорожнения
- потеря аппетита
- потеря веса
- головная боль
- усталость
- тошнота
- рвота
- обезвоживание
Другие симптомы могут быть прерывистыми и могут включать повторяющиеся низкие температуры, спазмы в животе, повышенное газообразование, а также более умеренную и более сильную диарею.Вы можете чувствовать слабость и усталость или худеть в течение длительного периода ( исхудание ). Легкие случаи бактериальной дизентерии могут длиться от 4 до 8 дней, а тяжелые — от 3 до 6 недель. Амебиаз начинается постепенно и обычно длится около 2 недель.
Симптомы бациллярной дизентерии проявляются в течение 2–10 дней после заражения. У детей болезнь начинается с лихорадки, тошноты, рвоты, спазмов в животе и диареи. Эпизоды диареи могут увеличиваться до одного раза в час с появлением крови, слизи и гноя в стуле ребенка.Рвота и диарея могут привести к быстрому и тяжелому обезвоживанию, что может привести к шоку и смерти, если не лечить. Признаки обезвоживания включают сильную сухость во рту, запавшие глаза и плохой цвет кожи. Дети и младенцы будут испытывать жажду, беспокойство, раздражительность и, возможно, вялость. Дети могут не выделять слезы или мочу, последняя кажется очень темной и концентрированной.
Осложнения бактериальной дизентерии включают делирий, судороги и кому. Такая очень тяжелая инфекция может привести к летальному исходу в течение 24 часов.Однако в подавляющем большинстве случаев инфекции проходят самостоятельно и проходят самостоятельно без лечения.
Люди с амебной дизентерией могут испытывать другие проблемы, связанные с амебиазом. Наиболее частое осложнение возникает, когда паразиты распространяются на печень, вызывая амебный абсцесс. В этом случае у вас будет высокая температура, потеря веса и боль в правом плече или верхней части живота. Если инфекция кишечника особенно опасна, язвы кишечника могут привести к перфорации кишечника и смерти.Паразиты могут редко распространяться через кровоток, вызывая инфекцию в легких, головном мозге и других органах.
Выполнение диагностики
Если врач подозревает дизентерию, для анализа обычно требуется образец кала. Для бактериальных инфекций, таких как шигелла, диагноз ставится на основе посева кала. К сожалению, такие культуры недоступны в большинстве развивающихся стран, и диагноз ставится клинически на основании симптомов.Амебиаз часто диагностируют, обнаруживая паразитов под микроскопом. Анализ крови на антитела помогает подтвердить диагноз амебной дизентерии или абсцесса печени.
У E. histolytica есть идентичный «брат-близнец», Entamoeba dispar , безобидная амеба, которая под микроскопом выглядит идентично E. histolytica . Он никогда не вызывает симптомов и не требует лечения. В развивающихся странах различие обычно не проводится — люди, у которых в стуле обнаружены амебы, проходят лечение вне зависимости от того, вызывает ли инфекция симптомы.Из тех, у кого в стуле диагностированы амебы, 90% имеют безвредный E. dispar.
Лечение и профилактика
Противопаразитарные препараты, такие как метронидазол *, паромомицин и йодохинол, обычно используются для лечения дизентерии, вызванной амебиазом. Иногда антибиотики, такие как ципрофлоксацин, офлоксацин, левофлоксацин или азитромицин, используются для лечения организмов, вызывающих бактериальную дизентерию. Людям, у которых после 2 дней лечения все еще наблюдаются симптомы диареи, следует проконсультироваться со своим врачом, так как вам может потребоваться что-то еще.Если вы путешествуете, вам следует иметь при себе от одного до трех дней самолечения с антибиотиками, такими как ципрофлоксацин, и использовать его в случае внезапного умеренного или тяжелого диарейного заболевания. Профилактический прием субсалицилата висмута (Pepto-Bismol®) также может быть полезным для некоторых путешественников. Кроме того, используйте противодиарейный препарат лоперамид, чтобы замедлить работу кишечника и предотвратить обезвоживание. Важно использовать противодиарейные препараты только до обращения за медицинской помощью или до тех пор, пока вы не вернетесь домой после отпуска.Если у вас дизентерия, вызванная бактериями или паразитами, вы захотите, чтобы ваше тело изгнало «насекомых». Проконсультируйтесь с врачом, если у вашего ребенка до 2 лет дизентерия.
Очень важно восполнить потерю жидкости при диарее. В легких случаях будет достаточно безалкогольных напитков, соков и воды в бутылках. Более тяжелую диарею следует лечить растворами, содержащими электролиты, такие как калий, соль и сахароза. При тяжелой диарее обычно требуются коммерческие растворы для пероральной регидратации.Эти решения доступны в пакетах для удобства путешествий. Людям следует стараться потреблять достаточно жидкости, чтобы моча от прозрачного до светло-желтого цвета выделялась каждые 3-4 часа. При дизентерии лучше придерживаться мягкой диеты (бананы, рис, газированные крекеры, яблочное пюре, тосты) и избегать молочных продуктов.
Дизентерию можно до некоторой степени предотвратить, соблюдая личную гигиену.
Людям, которые путешествуют или живут в районах с высоким уровнем дизентерии, следует следовать следующему совету:
- Не ешьте продукты, приготовленные в антисанитарных условиях, например у уличных торговцев.
- Ешьте только приготовленные продукты, нагретые до высокой температуры. Не ешьте остывшие приготовленные продукты.
- Не ешьте сырые овощи. Избегайте фруктов без кожуры. Самостоятельно открывайте фрукты с кожурой.
- Пейте только коммерческую воду в бутылках или кипяченую воду. Не используйте лед, если он не сделан из очищенной воды.
- Для мытья и приготовления пищи, мытья рук и чистки зубов используйте только бутилированную или кипяченую воду.
- Попробуйте мыть руки дезинфицирующим средством для рук на спиртовой основе.
- Всегда используйте презерватив при любых сексуальных действиях, связанных с анальным контактом, и тщательно промойте до и после полового акта.
Авторские права на все материалы принадлежат MediResource Inc. 1996–2020 гг. Условия использования. Содержимое данного документа предназначено только для информационных целей. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья. Источник: www.medbroadcast.com/condition/getcondition/Dysentery
Аутоиммунные заболевания у детей: типы и симптомы
Аутоиммунное заболевание возникает, когда иммунная система атакует здоровые ткани в организме, принимая их за антигены или инородные тела. Аутоиммунное расстройство может привести к 80 заболеваниям, но не все из них распространены у детей (1). В этом посте MomJunction расскажет, как аутоиммунные заболевания могут поражать любую часть нашего тела, почему возникают такие состояния и как мы можем с ними бороться.
14 Аутоиммунные заболевания у детей
Эти болезни делятся на две категории, а именно локализованные и системные .Локальные заболевания поражают конкретный орган, такой как печень, щитовидная железа и надпочечники, в то время как системные аутоиммунные заболевания распространяются на несколько органов от кожи до почек и сердца. Заболевания могут поражать любую часть тела вашего ребенка, в том числе:
- Кровеносные сосуды
- Соединительные ткани
- Эндокринные железы, такие как щитовидная железа или поджелудочная железа
- Суставы
- Мышцы
- Красные кровяные тельца
1. Болезнь Аддисона
Это также называется педиатрической надпочечниковой недостаточностью и возникает, когда надпочечники не производят достаточного количества кортизола и альдостерона.Эти гормоны регулируют метаболизм, иммунную систему ребенка и уровни натрия и калия в организме (2). Болезнь Аддисона встречается редко.
2. Псориаз
Это может быть вызвано аутоиммунным заболеванием или бактериальной инфекцией кожи. Дети могут заразиться этим заболеванием по наследству или из-за других аутоиммунных заболеваний, таких как болезнь Крона, диабет I типа и ревматоидный артрит. Это заболевание вызывает воспаление и зудящие болезненные участки кожи и суставов (3).
3. Аутоиммунное заболевание печени
Он также известен как аутоиммунный гепатит. Это воспалительное заболевание, которое повреждает печень и может привести к циррозу. Тип I у детей встречается реже. Тип II также встречается редко, но чаще, чем тип I. Обычно он поражает девочек в возрасте от 2 до 14 лет (4).
4. Аутоиммунный тиреоидит (АТ)
Аутоиммунный тиреоидит обычно возникает у подростков, но может распространяться даже у детей младшего возраста. Это распространенное заболевание щитовидной железы у детей.AT может быть как гипотиреозом, так и гипертиреозом. Гены и факторы окружающей среды вызывают заболевание у детей (5).
5. Целиакия
Это расстройство пищеварения поражает тонкий кишечник и возникает, если ребенок ест такие продукты, как пшеница, ячмень и рожь, а также приготовленную пищу и т. Д., Которые содержат белковый глютен. Каждый 141 человек в США страдает этим расстройством, но большинство не обращает на него внимания (6). Девочки более уязвимы, чем мальчики, и это также может быть наследственным.
6.Пурпура Шенлейна-Геноха (HSP)
У ребенка, пораженного HSP, из воспаленной кожи выделяются эритроциты, вызывающие сыпь на ногах, ягодицах и руках. Состояние также может поражать внутренние органы. В США HSP встречается у 20 на каждые 100 000 детей, и мальчики более уязвимы, чем девочки. Этот вид аутоиммунной сыпи у детей может развиваться в возрасте от 2 до 11 лет (7).
7. Иммунная (или идиопатическая) тромбоцитопения пурпура (ИТП)
В этом состоянии иммунная система разрушает тромбоциты (способствует свертыванию крови) в организме ребенка, в основном в селезенке (8).Следовательно, когда их количество невелико, кровотечение может стать неконтролируемым. Практикующим врачам еще предстоит узнать причину заболевания, иногда это также может быть результатом незаразного вируса. Также ИТП может возникнуть, если у ребенка есть другие аутоиммунные заболевания.
8. Ювенильный артрит (JA)
Также называемый детской ревматической болезнью, JA может поражать детей в возрасте до 16 лет. Почти 300 000 детей в США страдают этим заболеванием (9). JA это собирательное название дано различных ревматических заболеваний у детей, затрагивающих различные части тела, от опорно-двигательного аппарата глаз, кожи, мышц и желудочно-кишечного тракта.
9. Ювенильный дерматомиозит
Ювенильный дерматомиозит — это воспаление мышц (миозит), поскольку нарушенная иммунная система атакует клетки крови по всему телу ребенка. Заболевание встречается очень редко, так как ежегодно в США заболевают трое из миллиона детей (10). Чаще всего встречается у детей от пяти до десяти лет.
10. Ювенильная склеродермия
Это аутоиммунное заболевание характеризуется образованием толстых участков кожи из-за избыточного производства коллагена.Существует два типа локализованной склеродермии, поражающей только кожу, и системной склеродермии, при которой помимо кожи поражаются внутренние органы, такие как почки, сердце и желудочно-кишечный тракт.
Девочки более уязвимы, чем мальчики. В США от этого редкого заболевания страдают от 5000 до 7000 детей. Среди заболевших 1,5% заболевают им до 10 лет, а 7% заболевают в возрасте от 10 до 19 лет (11).
11. Болезнь Кавасаки
Редкое заболевание возникает из-за воспаления мускулов тела, и при отсутствии лечения оно может поражать коронарные сосуды сердца.Он начинается с лихорадки, кожной сыпи и увеличения лимфатических узлов на шее, и продолжается около пяти дней. Восприимчивы дети в возрасте до пяти лет, и страдает каждый 10 000 детей (12).
12. Детская волчанка (СКВ)
Системная красная волчанка или волчанка встречается во многих формах и повреждает суставы, кожу, почки, сердце, легкие, кровеносные сосуды и мозг среди других органов. Заболевание редко встречается у детей младше пяти лет, но 15% детей, страдающих этим расстройством, моложе 18 лет (13).
13. Диабет 1 типа (юношеский)
Диабет 1 типа — это аутоиммунное заболевание, при котором поджелудочная железа перестает вырабатывать гормон инсулина. Заболевание может развиться в любом возрасте, но чаще встречается у людей младше 20 лет. По оценкам, более 200 000 молодых людей в возрасте до 20 лет в США страдают этим заболеванием (14).
14. Множественный аутоиммунный синдром (MAS)
MAS — это сочетание трех или более аутоиммунных заболеваний человека. Одно из заболеваний касается кожи — склеродермия или псориаз.Около 25% людей, страдающих аутоиммунным заболеванием, чаще страдают аутоиммунными расстройствами (15).
Аутоиммунные заболевания могут поражать любую часть нашего тела. И почему они так поступают? К сожалению, медицинскому сообществу еще предстоит понять точную причину этих иммунологических заболеваний и состояний.
Почему у некоторых детей есть аутоиммунные заболевания?
Аутоиммунные заболевания являются «идиопатическими», что означает, что их причина неизвестна. Однако, основываясь на некоторых общих чертах, ученые считают, что комбинация нескольких факторов вызывает заболевания:
- Наследственность : аутоиммунные проблемы могут передаваться ребенку от родителей.Кроме того, если женщина во время беременности страдает аутоиммунным заболеванием, она может передать антитела ребенку в утробе матери. В таких случаях симптомы могут исчезнуть через несколько месяцев (16).
- Генетический : По данным Национального института здоровья США (NIH), генетические исследования показывают, что люди с аутоиммунными заболеваниями обладают уникальными вариациями генов (17), что означает, что дефекты генов также могут быть причиной аутоиммунных заболеваний.
Исследования также показывают, что факторы окружающей среды могут действовать как триггеры различных аутоиммунных заболеваний.
- Гормональные эффекты : Медицинские эксперты предполагают, что гормоны в нашем организме влияют на нарушения, потому что несколько аутоиммунных проблем возникают у женщин, чем у мужчин. Женская иммунная система сильнее реагирует на инфекции и вакцинации, что сопровождается побочным эффектом, состоящим в более высокой подверженности аутоиммунным заболеваниям (18).
- Факторы окружающей среды : Заболевания обычно остаются в спящем состоянии до тех пор, пока некоторые внешние факторы, такие как солнечный свет, вирус, лекарство, радиация, диета с высоким содержанием жира, сахар, не могут вызвать их.Например, вирус может проникнуть в организм и изменить клетки, что может заставить иммунную систему атаковать организм (19).
Примечание : Исследования все еще продолжаются, чтобы определить гены, вызывающие педиатрические иммунные расстройства, а также влияющие на них экологические и гормональные факторы.
Симптомы аутоиммунных заболеваний у детей
Нет никаких специфических симптомов, которые могут быть связаны с этими заболеваниями. Однако наиболее распространенными признаками являются:
- Инфекция и воспаление внутренних органов
- Судороги, потеря аппетита, диарея, тошнота и другие проблемы с пищеварением
- Задержка роста и развития
- Длительная лихорадка
- Анемия или низкое количество тромбоцитов
- Частые инфекции носовых пазух, пневмония, бронхит
- Боль в суставах
- Инфекции уха
- Менингит
- Кожные инфекции
- Общее недомогание (недомогание)
- Высыпания
- Сухость в глазах и во рту
- Выпадение волос
- Потеря веса
Все вышеперечисленные симптомы неспецифичны в том смысле, что они не обязательно указывают на аутоиммунное заболевание, но могут быть простой временной проблемой со здоровьем.
Примечание : Большинство симптомов, таких как усталость, отек и сыпь, появляются время от времени и проходят. Однако, если ваш ребенок часто страдает от этих симптомов, это может указывать на проблемы со здоровьем. В таких случаях отнесите их к педиатру для дальнейшего анализа и диагностики.
Диагностика дегенеративных аутоиммунных заболеваний
Диагностика является сложной задачей для врачей, поскольку симптомы не являются уникальными для аутоиммунных заболеваний. Сначала врач проводит медицинский осмотр и разбирается в истории болезни ребенка.Позже он может порекомендовать различные тесты, основанные на пораженных органах:
Тесты на антинуклеарные антитела : Тест на антинуклеарные антитела (ANA) является основным тестом, проводимым для диагностики аутоиммунных заболеваний. ANA — это аутоантитела, которые атакуют вещества, присутствующие в ядре клетки.
ANA-тест проводится с использованием двух методов: непрямого флуоресцентного антитела (IFA) и иммуноанализа. В IFA образец крови пораженного ребенка объединяется с клетками. Если в крови присутствуют антитела, они вступают в реакцию с клетками.Иммуноанализ менее точен, чем ИФА (20).
Врач может порекомендовать другие тесты на аутоантитела наряду (21) с ANA для наблюдения за конкретными веществами в ядрах клеток.
- CBC : Общий анализ крови (CBC) дает подробную информацию о трех компонентах: эритроцитах, лейкоцитах и тромбоцитах.
- Комплексная метаболическая панель : CMP — это анализ крови, проводимый для выявления аномалий в почках, печени и диабете.
- C-реактивный белок : Тест CRP проводится для выявления воспалительного заболевания кишечника, ревматоидного артрита и волчанки.
- Скорость оседания эритроцитов (СОЭ): это неспецифический тест, потому что он выявляет воспаление в организме, но не указывает орган, в котором существует аномалия.
- Общий анализ мочи : Анализ мочи включает в себя несколько тестов для изучения физического, микроскопического и химического внешнего вида мочи ребенка.
После того, как врач установит причину и осознает серьезность проблемы, он порекомендует определенные изменения в рационе и распорядке ребенка, если нарушение незначительное или временное.
Итак, будет ли этих незначительных изменений достаточно для решения проблемы? Нет, серьезные заболевания требуют медицинского вмешательства.
Способы лечения аутоиммунных заболеваний у детей
Эти методы не могут вылечить аутоиммунные заболевания, поскольку от них нет лекарства. Доступные варианты направлены на уменьшение симптомов, контроль ущерба, наносимого аутоиммунитетом, и поддержание способности организма бороться с болезнью.
Каждое детское аутоиммунное заболевание имеет уникальные этапы лечения, но обычно включает (22) (21):
- Добавки : Ваш врач может назначить добавки для восполнения витаминов, гормонов (например, щитовидной железы) или инсулина в организме ребенка. .
- Переливание крови : В случае таких заболеваний, как ИТП или заболевания печени и почек, вашему ребенку может потребоваться переливание крови, поскольку в организме, помимо прочего, вырабатывается меньше крови или тромбоцитов.
- Физиотерапия : Заболевания, связанные с костями, суставами или мышцами, требуют физиотерапии, чтобы части тела могли легко двигаться и укреплять мышцы.
- Нестероидные противовоспалительные препараты : НПВП или обезболивающие, такие как ибупрофен и напроксен, снимают отек, боль и скованность. Они подавляют воспалительную боль, вызванную некоторыми заболеваниями, такими как ревматоидный артрит.
- Противоревматические препараты, изменяющие заболевание (DMARD) : Эти препараты замедляют скорость прогрессирования заболевания.Они обычно используются при ревматоидном артрите, чтобы облегчить боль и воспаление, а также контролировать повреждение суставов.
- Биологические препараты : Биологические препараты — это новый класс лекарств, которые представляют собой генно-инженерные белки. Они нацелены на определенные органы, пораженные иммунной системой. Это БПВП, применяемые у пациентов со стойкой активностью заболевания.
- Кортикостероиды : Кортикостероиды — это гормоны, вырабатываемые надпочечниками. Они доступны в различных формах, включая таблетки, инъекции, ингаляторы и лосьоны.Лекарства, используемые для борьбы с воспалением и контроля иммунной системы, настолько сильны, что врачи назначают их только в небольших дозах. Высокие дозы могут иметь долгосрочные побочные эффекты. Преднизон — один из таких кортикостероидов.
- IVIg (внутривенный иммуноглобулин) : IVIg представляет собой антитело к иммуноглобулину G, объединенное из нескольких плазм, собранных у нескольких доноров. Они помогают, в частности, контролировать идиотипические антитела и смягчать действие медиаторов воспаления (23).
В зависимости от аутоиммунного заболевания вашего ребенка ему могут потребоваться другие виды лечения, например:
- Плазмаферез : это физический процесс удаления плазмы. Плазма несет в себе антитела в крови. Врач порекомендует эту процедуру только в крайних случаях, так как плазмаферез позволяет вымывать и хорошие антитела.
- Хирургия : В некоторых сложных случаях ювенильного идиопатического артрита или непроходимости кишечника при болезни Крона врачи могут порекомендовать операцию.
Боль, воспаление и проблемы, связанные с этим состоянием, могут быть травматичными для ребенка. Помимо лекарств и физиотерапии, ему может потребоваться психотерапия или консультирование, чтобы оставаться сильным во время этих испытаний.
Что вы можете сделать, кроме того, чтобы отвезти ребенка к врачу? Поддержите ребенка, приняв меры предосторожности, такие как диета без аллергенов, пищевые добавки, такие как витамины B и C, и изменение здорового образа жизни.
Аутоиммунные заболевания у детей возникают из-за того, что иммунная система не может отличить организм человека от чужеродных антител.Они могут атаковать один или несколько органов. Хотя некоторые из них могут быть длительными расстройствами, некоторые могут исчезнуть через несколько дней. Как родитель, вы должны быть сильными и заставлять ребенка чувствовать себя как можно более нормально, чтобы это не повлияло на его психику. Позаботьтесь о ее распорядке и потреблении пищи, чтобы проблема не вызывала беспокойства.
Часто задаваемые вопросы
1. Что такое синдром дырявого кишечника?
Воспаление создает большие промежутки между клетками, граничащими с кишечником. Они становятся протекающими и позволяют токсинам, бактериям, плохим жирам и другим нездоровым веществам просачиваться в кровоток через кишечную мембрану.Короче говоря, протекающая стенка кишечника приглашает токсичные вещества в наш организм, заставляя иммунную систему становиться гиперзащитной. Симптомы многих аутоиммунных заболеваний могут усиливаться синдромом дырявого кишечника (24).
2. Является ли рак аутоиммунным заболеванием?
Согласно данным Cancer Research UK, прямой связи между аутоиммунными заболеваниями и раком нет. Человек с аутоиммунными расстройствами так же, как и нормальный человек, может заболеть раком. Однако определенные виды рака чаще возникают у людей с определенными аутоиммунными заболеваниями.
Например, исследователи из Медицинского колледжа Висконсина обнаружили, что системный склероз увеличивает риск рака легких в пять раз, рака печени в три раза и немеланомного рака кожи в четыре раза (25).
Согласно исследованию в Шанхае, риск рака пищевода увеличился в 2,4 раза у пациентов с аутоиммунными заболеваниями.
3. Какой врач занимается лечением аутоиммунных заболеваний?
Отведите ребенка к педиатру. Он будет главным врачом, который порекомендует вам нужного специалиста или специалистов.Например, если у вашего ребенка аутоиммунная проблема:
- Пищеварительная система: гастроэнтеролог;
- Почки: нефролог
- Заболевания суставов и соединительной ткани: ревматологи
Страдали ли вы или ваш ребенок аутоиммунными заболеваниями? Как вы их преодолели? Поделитесь своим опытом с нашими читателями в разделе комментариев.



