Гайморит у детей: Как понять, что у ребенка гайморит?
признаки и симптомы, цены на лечение в Санкт-Петербурге
Любые воспалительные процессы, развивающиеся в гайморовой полости, носят собирательное название – гайморит. Они могут различаться по морфологии, этиологии (причине), патогенезу (патологическому развитию и прогнозу), но имеют сходную клиническую картину и лечатся с помощью одних препаратов и методов с определёнными корректировками, что позволяет объединить их в одну нозологическую единицу (заболевание).>
В момент рождения гайморова (околоносовая) пазуха еще не сформирована. Она представлена в виде щели или микроскопического мешочка. Присоединение гайморита в этот период маловероятно, но не исключено. Чаще всего диагноз гайморит в возрасте до 2,5-3 лет связан с гипердиагностикой родителей.
Формирование полости происходит только к 2,5-3годам, после чего гайморит становится не просто возможным, но часто встречающимся явлением. Наши врачи смогут точно установить, является ли заболевание началом развития воспалительного процесса в полости или это только банальный насморк, а опасения родителей преувеличены.
По мере роста ребёнка и его черепной коробки происходит анатомическое развитие гайморовой пазухи, которая будет окончательно сформирована к 15-17 годам (индивидуально). С этого времени течение и лечение гайморита у подростка не отличается от взрослого.
Опасности
Пропустить начало развития заболевания у ребёнка крайне опасно. Особенностью гайморита у детей часто является стёртость симптоматики. Беспечные родители могут долго заниматься самолечением ОРВИ, пропустив присоединение гайморита.
Своевременное обращение в нашу клинику позволит не только целенаправленно заняться лечением любого респираторного заболевания, но и не допустить присоединения столь грозного осложнения.
Возможные осложнения гайморита у детей:
- переход заболевания в хроническую форму;
- миграция инфекции и воспалительного процесса из гайморовой полости в головной мозг с развитием менингоэнцефалита, менингита, абсцесса мозга;
- при переходе процесса в полость глазницы развитие отека клетчатки и/или век, остеопериостит глазницы, тромбоз вен.

Причины возникновения гайморита у детей
Наиболее частой причиной развития гайморита у детей является банальный насморк. Легкомысленные родители очень часто не придают значения появлению «соплей» у ребёнка, начинают применять средства народной медицины или симптоматическое лечение.
Часто этого достаточно и насморк через некоторое время прекращается, но если такие знахарские методы неэффективны, насморк не проходит, а состояние ребёнка начинает ухудшаться, необходимо немедленно обратиться к специалисту нашей клиники для своевременной диагностики возможного гайморита и назначения специфического лечения.
По этиологии (причинам) гайморит бывает:
- риногенным, развившимся как осложнение ринита (насморка) с восходящим проникновением инфекции из носовой полости в гайморовую пазуху;
- гематогенным, возникающим при заносе возбудителя из отдалённых очагов воспаления с током крови;
- одонтогенным, развившимся как осложнение заболевания зубов, органов ротовой полости, челюсти – кариес, стоматит.
Нередко гайморит развивается в результате осложнения инфекционных заболеваний – грипп, скарлатина, корь, тонзиллит. Предрасполагающий фактор – снижение иммунитета.
Симптомы
Гайморит не имеет специфической симптоматики и камуфлируется под обычные простуду, грипп, ОРВИ, что вызывает трудности диагностики.
Типичные симптомы гайморита у детей:
- слабость, вялость, ухудшение самочувствия, апатия;
- головная боль;
- повышение температуры;
- зубная боль;
- заложенность носа;
- кашель;
- нарушения обоняния;
- припухлость щеки на стороне поражения, припухлость век;
- боль в лобной области, над носом;
- чувство переполнения, давления в лобной области, над носом.

Симптомы неспецифичны. Даже внимательные родители не всегда могут адекватно оценить свои наблюдения, продолжать лечить насморк, ОРВИ, хотя процесс уже начал развиваться дальше и становится опасным. Только врачи нашей клиники смогут проанализировать полученные клинические наблюдения, данные лабораторных и инструментальных исследований и вовремя поставить правильный диагноз, назначить лечение.
Лечение детского гайморита
Терапия назначается с учетом стадии заболевания, состояния ребёнка, наличия осложнений.
Необходимо обеспечить эффективную эвакуацию гнойного содержимого, слизистого секрета из гайморовой пазухи. Для нормализации дренажа назначаются сосудосуживающие назальные капли, спреи (Називин, Нафтизин, Длянос), снимающие отёк слизистой и обеспечивающие расширение путей оттока. Сосудосуживающие интраназальные (внутрь носовой полости) средства назначаются краткими курсами из-за риска развития атрофии слизистой.
Для борьбы с инфекцией назначается лечение антибиотиками. Чаще всего используют как пероральное (таблетки) применение препаратов, так и внутривенное введение антибиотиков широкого спектра действия (цефалоспорины, Азитромицин) в условиях стационара. Из местных антибиотиков наилучшие результаты у Полидекса, Изофра.
Симптоматическое лечение заключается в назначении противовоспалительных, жаропонижающих и обезболивающих средств, антигистаминных препаратов, иммунномодуляторов, мультивитаминов.
Профилактика
Специальных средств профилактики нет. При насморке, трудно поддающемся лечению в течение нескольких дней, прогрессировании процесса, ухудшении состояния ребёнка, необходимо немедленно обратиться к врачам, которые не только поставят правильный диагноз, но и своевременно назначат специфическое лечение.
Гайморит симптомы у детей и взрослых, признаки и лечение заболевания.
Гайморит носа — разновидность синусита — острого или хронического воспалительного процесса, поражающего слизистые оболочки придаточных пазух. При гайморите поражаются верхнечелюстные/гайморовы придаточные пазухи носа.
Заболевание часто протекает тяжело, с резким повышением температуры тела, общей слабостью, интоксикацией организма. У многих пациентов боли при гайморите носят острый, мучительный характер.
Лечение гайморита в Тюмени может назначаться только квалифицированным ЛОР-врачом. Самостоятельная диагностика, назначение лечения категорически недопустимы.
Причины и виды заболевания
Гайморит у взрослых или детей — осложнение первичного насморка, простуды, гриппа, кори, скарлатины или иных инфекционных заболеваний. Причиной патологии считается инфекция, попадающая на слизистую оболочку гайморовой пазухи и вызывающая воспаление.
Течение болезни бывает трех форм — острым, подострым и хроническим. В зависимости от причин, приведших к осложнению, гайморит бывает:
- инфекционным, характеризующимся первичным попаданием на слизистую инфекционных возбудителей — вирусов, бактерий;
- вазомоторным, обусловленным нарушениями нервно-рефлекторных реакций на раздражение — чрезмерно холодный, горячий, сухой воздух, резкие запахи;
- аллергическим, связанным с бурной реакцией организма на аллерген.
В зависимости от путей проникновения возбудителя воспаление бывает:
- гематогенным — попадание через кровь;
- назальным — через слизистую оболочку носа;
- одонтогенным — обусловленным первичным поражением зубов;
- травматическим — связанным с травмами лица, носа, полости рта.
Гайморит у детей чаще связан с первичными острыми респираторными или инфекционными заболеваниями. Маленькие дети наиболее подвержены опасным осложнениям патологии.
Маленькие дети наиболее подвержены опасным осложнениям патологии.
Признаки гайморита и его осложнения
Клинические симптомы и лечение гайморита и даже вероятность развития опасных осложнений зависит от разновидности патологии. При острой форме заболевания наблюдается:
- резкое повышение температуры тела;
- нарушение носового дыхания;
- симптомы общей интоксикации организма — головокружения, тошнота, слабость, отказ от пищи;
- гнойные выделения из носа;
- резкая болезненность области носа, нарастающая по вечерам, ощущения болезненного распирания околоносовой части лица.
Симптомы подострого и хронического гайморита менее выражены. Заболевание хронической формы может протекать бессимптомно. Именно этот факт часто становится причиной развития опасных осложнений.
Несвоевременное обнаружение, неправильное воздействие на очаг воспаления может привести к развитию сепсиса, менингита и даже абсцесса головного мозга. Игнорировать симптомы воспаления околоносовых пазух, заниматься самолечением опасно для жизни.
Диагностика
Установить правильный диагноз может только опытный врач-отоларинголог. При постановке диагноза врач учитывает:
- данные анамнеза;
- клинические проявления болезни;
- результаты рентгенографии придаточных пазух носа и иных аппаратных исследований.
Иногда для выявления возбудителя болезни пациентам назначают посев отделяемого из полости носа и зева, что упрощает подбор оптимальной терапии.
Как лечить гайморит?
Основная цель лечения воспаления гайморовых пазух — эрадикация инфекции, устранение неприятной симптоматики, предотвращение развития осложнений. Для достижения поставленной цели в зависимости от разновидности патологии медики используют:
- консервативные терапевтические методики — использующие медикаментозное, физиотерапевтическое воздействие;
-
хирургические манипуляции, обеспечивающие дренаж околоносовых пазух.

Комплексное лечение патологии может проводиться амбулаторно или стационарно. Амбулаторное лечение допускается при хронических формах болезни, сопровождающихся умеренно выраженной симптоматикой. Острые тяжелые формы гайморита требуют дополнительного ухода, обеспечиваемого только в стационаре.
Медикаментозное лечение подразумевает подбор:
- антибактериальных препаратов, при условии развития воспаления бактериальной природы;
- противомикробных — при инфекции вирусного или грибкового типа.
Оперативное лечение требуется тем пациентам, у которых нарушается отток гнойного содержимого из пазух через носовые ходы. Проводится пункция или прокол пазух, позволяющий удалить из полости густое гнойное содержимое. После пункции в пазуху обычно вводят антибактериальные препараты, устанавливают дренажные катетеры для ежедневного промывания полости.
Ускорить выздоровление помогает симптоматическая и вспомогательная терапия — увлажнение воздуха в комнате, правильное питание, гигиена, обильное питье. Врачи нашей клиники обязательно дают полный список индивидуальных рекомендаций по скорейшему выздоровлению каждому пациенту.
Однако главное условие успешного лечения — своевременное обращение к медикам. При обнаружении первых признаков болезни, консультация ЛОР-врача требуется незамедлительно. К какому врачу обратиться с гайморитом в экстренном порядке, подскажут в регистратуре нашей клиники или по телефону.Гайморит у ребенка: симптомы и лечение
Простуда зимой у детей дело не редкое. Сама по себе она не опасна, но осложнения могут быть серьезными. Одно из них — гайморит. Лечить его правильно надо с самого начала, иначе гайморит может затянуться на годы и даже перейти во взрослую жизнь.
Гайморит у ребенка
Как не пропустить начинающийся гайморит у ребенка?
Первый тревожный «звоночек» — насморк не прошел за 7−10 дней. Значит, начинается воспаление в пазухах. У младенцев развивается этмоидит (воспаление слизистой оболочки ячеек решетчатого лабиринта – эта носовая пазуха расположена в глубине черепа у основания носа). В более старшем возрасте почти треть случаев – этмоидит плюс гайморит.
Значит, начинается воспаление в пазухах. У младенцев развивается этмоидит (воспаление слизистой оболочки ячеек решетчатого лабиринта – эта носовая пазуха расположена в глубине черепа у основания носа). В более старшем возрасте почти треть случаев – этмоидит плюс гайморит.
Чаще всего у детей бывает так называемый катаральный – воспаляется слизистая гайморовых пазух без образования гноя. Его симптомы – обильные водянистые выделения из носа, боль в переносице, отек нижних век, припухлость в уголках глаз, вялость и др. Начинать лечение надо незамедлительно, чтоб не допустить осложнений (чем младше ребенок, тем выше их вероятность) – может начаться гнойный процесс, перейти на костные ткани (у детей они тонкие) и вызвать воспаление надкостницы верхней челюсти, глазницы…
При переходе катарального гайморита в гнойный появляются зеленоватые мутные выделения из носа. У подростков и взрослых процесс может идти вяло – иммунные клетки сопротивляются активнее. Из носа не льет, но он постоянно заложен. А когда нет выхода слизи – условия для быстрого размножения бактерий идеальные: воспаление набирает силу: мучает сильная головная боль, нередко держится температура 37 или чуть выше.
Чем дольше продолжается болезнь, тем больше меняется слизистая: ее структура и функции — она набухает, разрастается, плохо защищает от инфекции, реснички полости носа теряют способность передвигать слизь. Такие изменения могут стать необратимыми и привести к хроническому гаймориту.
Правильно лечить гайморит у детей
Возможно ли лечение гайморита без антибиотиков?
Да, если заболевание не запущено. Пока нет гноя, действуют три главных правила лечения гайморита у детей. Снять отек – для этого используют сосудосуживающие капли и антигистаминные средства; обеспечить эвакуацию слизи – несколько раз в день проводят промывания полости носа; подавить инфекцию – применяют спреи и капли в нос. Иногда нужны средства, разжижающие слизь. Когда острый процесс стихнет, проводят курс физиотерапии (электро или фонофорез, лазерное, ультразвуковое воздействие).
Когда острый процесс стихнет, проводят курс физиотерапии (электро или фонофорез, лазерное, ультразвуковое воздействие).
Если началось гнойное воспаление, к этой схеме лечения антибиотики добавляют обязательно – без них воспаление не остановить. Иногда необходимо откачивание гноя через пазухи – врач очищает их либо через катетер, либо используя специальный электроотсос и после процедуры вводит антибактериальный препарат. Ну, а когда болезнь сильно запущена, делают прокол пазухи, промывают ее антисептиками, вводят антибиотики плюс назначают их прием внутрь.
У детей гайморит чаще всего возникает из-за неправильного лечения банального насморка. Но есть и другие причины – если у ребенка появились проблемы с носом, обязательно надо проверить состояние аденоидов, нет ли анатомических патологий (искривление носовой перегородки и др.). Гайморит, а также любой затянувшийся насморк (на медицинском языке синусит) – нередкая причина развития отита у детей.
Гайморит — осложнение насморка
Через три недели после ОРВИ сын начал жаловаться: болит ухо. Отоларинголог поставил диагноз – гайморит и отит одновременно. В чем причины, ведь мы выполняли все назначения педиатра, даже пили антибиотики? Как теперь лучше лечиться?
К сожалению, это нередкая история. При подозрении, что после «простуды» к вирусной инфекции присоединилась бактериальная, педиатры нередко назначают детям антибиотик, чтобы избежать осложнений. В итоге инфекция в пазухах придавлена, но болезнь не вылечена до конца. И воспаление продолжается со стертыми симптомами – развивается гайморит. Слизь из носа может выходить не только «вперед», но и стекать по стенке глотки, оттуда попадает в слуховую трубу, вызывая воспаление ее слизистой.
Если отит и гайморит «работают дуэтом», обязательно назначается лечение антибиотиками, чтобы подавить инфекцию. Важно быстрее снять отечность в носу и слуховой трубе – назначают сосудосуживающие капли в нос, противоаллергические и противовоспалительные спреи.
Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
Но это «общие моменты» лечения, конкретную схему врач подбирает в зависимости от течения заболевания, эффективности проводимой терапии, возраста ребенка. Детям младше двух лет может быть рекомендовано лечение в стационаре.
Читайте также
Как вылечить хронический насморк? 8 вопросов оториноларингологу
Лечение гайморита у детей и взрослых
Что такое гайморит
Некоторые кости черепа имеют покрытые слизистой оболочкой полости, которые сообщаются с полостью носа. Они называются придаточными пазухами или околоносовыми синусами. Самые крупные пазухи располагаются в верхней челюсти и называются также гайморовыми, поэтому воспаление их слизистой оболочки носит название верхнечелюстной синусит, или гайморит.
Как часто встречается гайморит
Верхнечелюстной синусит регистрируется очень часто и нередко носит рецидивирующий характер. Большую долю в структуре гайморитов занимают синуситы одонтогенного происхождения, то есть возникшие вследствие распространения инфекции с больных зубов верхней челюсти. По мнению некоторых авторов частота таких гайморитов достигает 50% от их общего числа, по данным других — несколько меньше.
Какие бывают гаймориты
В зависимости от источника распространения инфекции различают аллергические, травматические, одонтогенные (зубы) и риногенные (полость носа) верхнечелюстные синуситы. Это разделение, впрочем, весьма условно. Простой пример:
- ОРЗ вызывает воспаление слизистых оболочек носа и глотки — назофарингит.
- Инфекция из полости носа проникает в верхнечелюстную пазуху, вызывая гайморит.
- Гайморит провоцирует обострение хронического периодонтита.
- Инфекция из периапикального очага (область верхушки корня больного зуба) проникает в гайморову пазуху и вызывает ее вторичное воспаление.

Таким образом, мы видим как тесно связаны между собой эти отделы и как важно своевременно санировать очаги хронической инфекции.
Какие микробы вызывают гайморит
Если мы говорим о риногенном и одонтогенном верхнечелюстном синуситах, то подавляющую часть заинтересованной флоры составляют стафилококки, в том числе золотистый стафилококк. Большинство гайморитов связаны с условно-патогенной флорой, то есть с бактериями, которые являются обычными обитателями организма. В благоприятных для себя условиях они интенсивно размножаются, вызывая воспалительный ответ со стороны организма.
Симптомы гайморита
Гайморит следует рассматривать не как местное поражение верхнечелюстной пазухи, но как заболевание всего организма. В ответ на воспаление в синусе, в организме возникает общая реакция, которая проявляется лихорадкой, общей слабостью, недомоганием, головными болями.
Основные клинические проявления гайморита:
- • Боль, которая локализуется преимущественно в области пораженной пазухи. Выраженность симптома зависит от возможности оттока воспалительного экссудата через естественное соустье в полость носа.
- • Нарушение носового дыхания постоянного или периодического характера. Может отмечаться с одной стороны.
- • Отделяемое из носа слизистого или гнойного характера. Экссудат отходит при сморкании или стекает по задней стенке глотки.
- • Реактивный отек век и отек мягких тканей лица при остром течении.
Гайморит у детей часто сочетается с аденоидами и их воспалением. При этом симптомы заболевания могут включать в себя кашель и увеличение шейных лимфатических узлов.
Для одонтогенных гайморитов характерна односторонняя локализация воспаления. При осмотре полости рта можно обнаружить источник инфекции в виде полуразрушенного или полностью разрушенного зуба, признаков периодонтита, а при опросе пациента можно узнать о перенесенном недавно удалении зуба.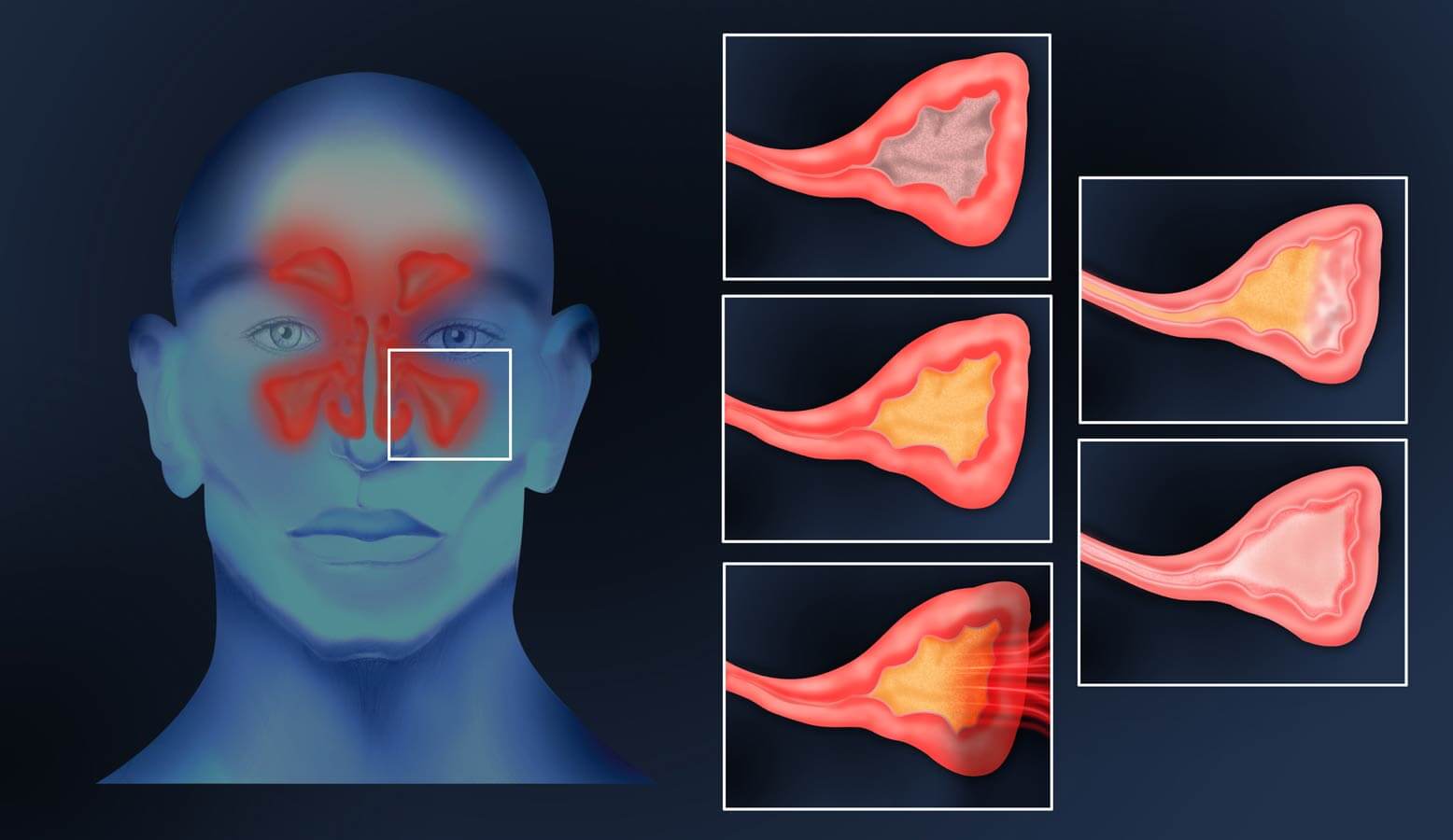 Перфоративные гаймориты сигнализируют о себе болями или тяжестью в области синуса, а также прохождением воздушных потоков изо рта в полость носа. В некоторых ситуациях, при хорошем оттоке отделяемого из пазухи, гайморит может протекать практически бессимптомно.
Перфоративные гаймориты сигнализируют о себе болями или тяжестью в области синуса, а также прохождением воздушных потоков изо рта в полость носа. В некоторых ситуациях, при хорошем оттоке отделяемого из пазухи, гайморит может протекать практически бессимптомно.
Диагностика гайморита
После оценки жалоб и изучения анамнеза врач осматривает полость носа с помощью риноскопа. В ходе исследования он может обнаружить серозное или гнойное отделяемое, отек слизистой носа и ее покраснение. При поражении гайморовых пазух патологическое отделяемое обычно наблюдается в среднем носовом ходе, хотя отсутствие экссудата не исключает диагноз.
Из дополнительных методов диагностики используются:
- • Лабораторные методы исследования.
- • Эндоскопия.
Современный эндоскоп позволяет качественно осмотреть полость носа, носоглотку и устья гайморовых пазух. Особенно актуальна эндоскопия у детей, поскольку помогает безболезненно и безопасно получить много необходимой для постановки диагноза информации.
- • Диафаноскопия
Метод исследования, при котором в полость рта вводят световод и оценивают как свет от него проводится через пазуху. Если с одной стороны лица свет более тусклый, то вероятно пневматизация, то есть содержание воздуха, пазухи снижена, а значит в ней возможно имеется воспаление.
- • УЗИ.
Не самый информативный, но полностью безопасный и безболезненный метод диагностики. Снижение пневматизации синуса достаточно достоверно можно заметить на современном сканере, хотя требует хорошей подготовки врача.
- • Рентгенография гайморовых пазух.
Применяется повсеместно и обладает высшим уровнем доказательности.
- • Компьютерная томография.
Более информативна чем рентгенография, но менее доступна и сопряжена с более высокими дозами облучения пациента.
 Тем не менее, КТ в последнее время становится золотым стандартом исследования синуситов.
Тем не менее, КТ в последнее время становится золотым стандартом исследования синуситов.
- • Диагностическая пункция.
Позволяет оценить объем и характер содержимого синуса. Пункция гайморовой пазухи осуществляется через нижний носовой ход.
Принципы лечения гайморита.
-
Лечение верхнечелюстного синусита может быть консервативным и хирургическим.
-
Системная антибактериальная терапия
-
Местная антибактериальная терапия
-
Элиминационно-ирригационная терапия
-
Сосудосуживающие препараты
-
Стероидные гормоны
-
Хирургическое лечение
Острый гайморит: что необходимо знать родителям?
Ноя 28, 2019
Заложенный нос, головная боль, жар… Острый гайморит – лидер среди воспалительных лор-заболеваний у детей. Главным «провокатором» его появления становится «безобидный» насморк.
Почему возникает острый гайморит, и как избежать этого заболевания, рассказывает директор лор-клиники «Ринос» врач-оториноларинголог Жанна Владимировна Михайлова.
Жанна Владимировна, почему острый гайморит у детей развивается намного чаще, чем у взрослых? Каковы причины данного заболевания?
Причинами развития острого гайморита обычно являются инфекционные заболевания, такие как грипп, корь, скарлатина, острый насморк, которыми часто страдают именно дети. Также источниками инфицирования являются воспаленная глоточная миндалина или альвеолярный отросток верхней челюсти. Острому гаймориту нередко предшествует или сопутствует острый ринит и острый аденоидит. Стоит отметить, что аденоиды у детей играют выраженную отягощающую роль в течении гайморита.
Стоит отметить, что аденоиды у детей играют выраженную отягощающую роль в течении гайморита.
Итак, причиной развития гайморита является вирус…
Да, бактерия, вирус или аллерген. Попадая в гайморову пазуху, они провоцируют появление отека. Образуется избыточное количество слизи, перекрывающей доступ воздуха, как следствие происходит размножение бактерий и возникает гной. Следует отметить, что в силу физиологических особенностей развития детей, до двух-трех лет они не подвержены данному заболеванию, так как гайморовы пазухи у них только развиваются, и места для скопления гноя нет. В то же время, из-за того, что воздух не успевает прогреваться и увлажняться, дети до 3-х лет чаще болеют ринитами.
Также причинами гайморита могут быть: снижение иммунитета, аллергические риниты, грибковая инфекция, заболевания зубов, травмы носа…
Каковы симптомы острого гайморита? На что может жаловаться ребенок?
Основные симптомы — это: заложенность носа, затруднение носового дыхания, отделяемое из носа, высокая температура тела (до 38 градусов и выше). Отсюда общая слабость, недомогание, быстрая утомляемость, беспокойный сон. У ребенка практически все время открыт рот. Голос становится гнусавым. Ребенка может беспокоить чувство давления и напряжения в области гайморовых пазух. Но чаще всего при остром гайморите дети жалуются на головную боль.
Как лечат острый гайморит?
Лечение гайморита складывается из медикаментозной терапии, физиопроцедур, в крайне тяжелых случаях показано хирургическое вмешательство.
При лечении гайморита необходимо создать хороший отток слизи или гноя из пазух. Для промывания придаточных пазух используется метод перемещения лекарственных средств или «кукушка». Для уменьшения отека и воспаления слизистой, назначают сосудосуживающие и противовоспалительные капли в нос. Хорошим восстанавливающим эффектом обладают физиотерапевтические процедуры: УФ-области полости носа, лазеротерапия, оказывающая противоотечное и противовоспалительное действие. При выраженной интоксикации и повышении температуры больному целесообразно соблюдать постельный режим, прием жаропонижающих и антибактериальных препаратов.
При выраженной интоксикации и повышении температуры больному целесообразно соблюдать постельный режим, прием жаропонижающих и антибактериальных препаратов.
При тяжелых формах течения болезни бывает показана пункция (прокол) гайморовой пазухи. Эффективность данного метода очень высокая и выздоровление больного происходит значительно быстрее, однако процедура болезненная. В нашей клинике врачи прибегают к данному методу лишь в исключительных случаях, в основном мы применяем щадящие методы лечения, такие как «кукушка», лазеротерапия и др.
Кроме того, для эффективного лечения необходима постановка правильного диагноза. В нашей клинике диагностика осуществляется на немецком оборудовании экстра-класса ATMOS.
А если острый гайморит не лечить или заниматься самолечением, к каким осложнениям это может привести?
Самые распространенные осложнения у детей – отиты. Воспалительные заболевания органов слуха могут привести к его снижению и даже глухоте. Гайморит может привести к менингиту, абсцессу мозга, воспалению легких…
Какие способы профилактики острого гайморита вы посоветуете родителям?
Все профилактические мероприятия должны быть направлены на укрепление организма ребенка и повышение иммунитета. Поскольку главная причина развития болезни – вирусная, необходимо своевременном и правильно проводить лечение вирусных и инфекционных заболеваний. Следует научить ребенка правильно очищать нос при насморке. Как и для профилактики многих заболеваний, для профилактики гайморита необходимо соблюдать режим сна, правильно питаться, получать необходимые витамины и минералы, регулярно бывать на свежем воздухе.
Будьте здоровы!
Гайморит
Содержание:
Гайморит – воспалительное поражение слизистой оболочки, выстилающей внутреннюю поверхность верхнечелюстной пазухи.
Болезнь проявляется головной болью, ощущением дискомфорта в околоносовой зоне, а также симптомами общей интоксикации. Заболевание протекает остро или имеет хроническое течение. Оно поражает взрослых и выявляется у детей старшего возраста. Гайморит имеет код МКБ – J32.0
Заболевание протекает остро или имеет хроническое течение. Оно поражает взрослых и выявляется у детей старшего возраста. Гайморит имеет код МКБ – J32.0
Виды гайморита
Разделение синусита на формы определяется характером течения, причинами возникновения и локализацией патологического процесса. Поражение может быть двусторонним и односторонним.
Гнойный
Вариант синусита, при котором возникает бактериальное поражение слизистой оболочки верхнечелюстных пазух. Эти пространства заполнены гноем. Патологический процесс захватывает одну или обе пазухи. При гнойном синусите у больного появляются болезненные ощущения в средней части лица. Этот вид патологии тем, что гной в пазухах может спровоцировать воспаление оболочек головного мозга.
Катаральный
При этом виде синусита происходит инфильтрация слизистой оболочки, выстилающей пазухи. Он проявляется отеком, сопровождается выделением серозно-слизистой жидкости в умеренном количестве. При катаральном синусите слизистая гиперемирована, полнокровна. Отмечается пристеночное утолщение сосудистых сплетений в одной или обеих пазухах. Нередко возникает сразу двухсторонний катаральный гайморит.
Одонтогенный
Для него характерно наличие воспаления слизистой оболочки синуса, которое вызвано проникновением возбудителя из основного очага инфекции. Он находится в области верхней челюсти. Наиболее вероятный источник инфекции при одонтогенном синусите – больной зуб. Это происходит у тех людей, которые имеют особенности строения челюсти. У них верхушки корней зубов находятся сразу под слизистой оболочкой.
Двусторонний
Для этой разновидности характерно поражение сразу придаточных пазух носа с двух сторон. Оно встречается реже, чем одностороннее поражение. Двусторонний синусит имеет более тяжелое течение по сравнению с односторонним воспалительным процессом. Он чаще принимает хроническое течение.
Острый
Данная форма заболевания выявляется у больных чаще других. Для острого синусита характерно возникновение как осложнения острой респираторно вирусной инфекции. В пазухах быстро формируется отек и скапливается экссудат. Молниеносно возникают клинические проявления болезни. Оно протекает не более трех месяцев. Затем проявления заболевания проходят.
Для острого синусита характерно возникновение как осложнения острой респираторно вирусной инфекции. В пазухах быстро формируется отек и скапливается экссудат. Молниеносно возникают клинические проявления болезни. Оно протекает не более трех месяцев. Затем проявления заболевания проходят.
Хронический
Данная форма является осложнением острого синусита. Он возникает при несвоевременном, неправильном лечении болезни или преждевременного его завершения. Хронизации процесса способствует: искривление носовой перегородки, гипертрофированные аденоиды, разрастание полипов, наличие опухоли в полости носа.
Причины гайморита
В острую форму переходит по причине развития осложнений вирусных инфекций с поражением носоглотки. Это возникает по причине отека слизистой, из-за которого начинается сужение отверстия для сообщения пазухи с носоглоткой. Экссудат накапливается в ее полости. Создаются отличные условия для размножения бактерий.
Основные причины:
- аллергический ринит;
- хронический насморк;
- вазомоторный ринит.
На фоне снижения иммунитета у больного может развиться острое воспаление грибковой природы. С острым синуситом удается быстро справиться при получении адекватной терапии.
Причины перехода в хроническую форму:
- наличие бронхиальной астмы или аллергического ринита;
- частые респираторные инфекции;
- постоянное проживание в условиях с загрязненным воздухом;
- полипы и опухоли в носовой полости;
- искривление носовой перегородки;
- злоупотребление сосудосуживающими каплями;
- курение;
- обезвоживание организма;
- прием препаратов, снижающих иммунитет.
Симптомы и признаки гайморита
Синусит имеет яркие характерные симптомы. Основным проявлением болезни считают болевые ощущения, которые локализуются в средней трети лица и околоносовой области. Боли при гайморите имеют особенности. Их интенсивность нарастает вечером, а утром они практически отсутствуют. Как проявляется гайморит?
Боли при гайморите имеют особенности. Их интенсивность нарастает вечером, а утром они практически отсутствуют. Как проявляется гайморит?
Симптомы острого гайморита
- головная боль при гайморите имеет распирающий, интенсивный характер;
- отмечаются признаки общей интоксикации: общая слабость, тошнота, ощущение разбитости;
- повышается температура тела;
- отмечается слезотечение и светобоязнь;
- носовое дыхание затруднено;
- обоняние при гайморите нарушено;
- отделяемое из носа может быть прозрачным или гнойным.
Если процесс перешел на надкостницу, отмечают отечность области орбиты и щеки на стороне поражения. У детей симптомы гайморита резко выражены. Признаки общей интоксикации преобладают над местными признаками воспаления.
Симптомы хронического гайморита
- температура тела повышается незначительно, часто этот гайморит у взрослых протекает без температуры;
- повышенная слабость и быстрая утомляемость;
- головная боль распирающего характера, усиливающаяся к вечеру;
- сниженное обоняние;
- возможен кашель с небольшим количеством мокроты;
- постоянный насморк.
Гайморит у взрослых без симптомов
Без каких-либо симптомов гайморит часто протекает у пожилых и ослабленных людей. Единственными проявлениями заболевания может быть повышенная слабость и быстрая утомляемость, но это списывается на другие проблемы со здоровьем.
Гайморит без симптомов опасен своими осложнениями. Инфекция распространяется на другие органы. Поэтому при подозрении на заболевание надо немедленно обращаться к врачу.
Гайморит без температуры
Наличие температурной реакции служит проявлением борьбы организма с инфекцией. Если иммунитет снижен, то этого не происходит. Температура остается нормальной. Синусит течет без нее при хронических формах.
Гайморит без насморка и заложенности носа
Инфекция течет без насморка, если кариес растворил перегородку рта ротовой и проник внутрь. Этому способствуют травмы лицевых костей, изогнутая перегородка носа.
Этому способствуют травмы лицевых костей, изогнутая перегородка носа.
Диагностика гайморита
Перед тем, как лечить гайморит, надо тщательно обследовать больного. Больного обследуют следующим образом:
- Врач сначала изучает анамнез болезни и жалобы пациента.
- Он проводит осмотр полости носа и места проекции околоносовых пазух. Проводит пальпацию мягких тканей лица
- При риноскопии с помощью специального прибора врач осматривает слизистую полости носа. Находит ее припухлость и гиперемию.
- ЛОР врач с помощью специальных проб исследует дыхательную и обонятельную функции носа.
- С помощью диафаноскопии просвечивают пазухи. При одностороннем синусите фиксируют потемнение половины лица.
- При рентгенологическом исследовании получают четкое изображение околоносовых пазух. Гайморит на снимке виден, как затемнение пазухи.
- Ультразвуковое исследование позволяет определить наличие жидкости.
- КТ и МРТ выполняют при подозрении на опухоли, полипы и кисты в пазухах, осложняющие течение заболевания.
- Диагностическую пункцию выполняют для поучения экссудата для последующего определения возбудителя заболевания при бакпосеве.
- Эндоскопические методы диагностики применяют для изучения состояния слизистой гайморовых пазух при осмотре.
- Методы лабораторной диагностики: кровь на ВИЧ, иммуноглобулины, иммунограмма.
При необходимости для уточнения диагноза применяют дополнительные методы диагностики.
Лечение гайморита
Как вылечить гайморит? Сейчас существует несколько эффективных методов, которые позволяют избавиться от него.
При воспалении слизистой гайморова пазуха заполняется экссудатом, который может быть очень вязким. Он не отходит сам. Его приходится эвакуировать. Одним из методов лечения является прокол этой полости.
Пункция гайморовой пазухи
Пункция верхнечелюстной пазухи – это прокол ее стенки с помощью острого инструмента. Это нужно для эвакуации воспалительного содержимого. Ее часто применяют для дренирования при синуситах, в случае накопления внутри пазухи вязкого содержимого, который не отходит самостоятельно. Он не поддается извлечению другими методами.
Это нужно для эвакуации воспалительного содержимого. Ее часто применяют для дренирования при синуситах, в случае накопления внутри пазухи вязкого содержимого, который не отходит самостоятельно. Он не поддается извлечению другими методами.
Пункция при гайморите быстро облегчает состояние больного сразу после эвакуации воспалительного экссудата. Еще синус пунктируют, когда состоянию больного угрожает прорыв гнойного экссудата в окружающие ткани с развитием необратимых последствий (менингит, отит, энцефалит, сепсис).
Этапы проведения процедуры:
- Прокол выполняют в зоне нижнего носового хода, используя специальную иглу с изогнутым и скошенным наконечником.
- Под зрительным контролем ее вводят в нижний носовой ход. Здесь кость с минимальной толщиной, из-за чего прокол выполнить проще. Игла упирается в его свод. Глубина ее проникновения до 2,5 см.
- Иглу ее продвигают к наружному краю глазницы. С помощью шприца врач эвакуирует содержимое пазухи и промывает ее растворами антисептиков.
- После процедуры больного на полчаса укладывают набок. Следят, чтобы раствор вышел из полости синуса.
Методы лечения гайморита без прокола
Предпочтительнее лечить без применения прокола пазухи, так как при этом методе лечения нередко бывают осложнения – кровотечения, тромбоз сосудов и другое. Существуют другие методы, которые эффективны при этом заболевании.
Применение антибиотиков при гайморите
Антибиотики при синусите бактериального происхождения являются средствами выбора. Для лечения используют несколько этих групп этих средств. Чаще всего применяют – пенициллины, фторхинолоны, макролиды, цефалоспорины. Препарат для лечения выбирает врач.
Лечебные процедуры
Для лечения применяют менее инвазивные методики. Их используют при гайморите для промывания пазух.
Используют следующие методы:
- «Кукушка». Больного укладывают на кушетку.
 Затем с помощью трубки антисептик подают в один носовой ход, в другой — помещают трубку для откачивания экссудата из пазух.
Затем с помощью трубки антисептик подают в один носовой ход, в другой — помещают трубку для откачивания экссудата из пазух. - Баллонная синусопластика. В синусы закачивают газ — он расширяет просвет соустий. После чего удаляют содержимое пазух.
С помощью процедур проводят эффективное лечение гайморита. Методики позволяют без проколов синусов удалять из них воспалительный экссудат. Они настолько безопасны, что ими лечат гайморит при беременности.
Физиотерапия
Применяется в комплексной терапии при лечении синусита. Методики активизируют биохимические процессы, восстанавливают обмен веществ.
При лечении используют:
- электрофорез;
- радиоволновая терапия;
- ультразвуковое воздействие;
- УВЧ.
Физиотерапевтические методы в совокупности с другими видами терапии позволяют существенно ускорить процесс выздоровления.
Лекарственная терапия
Кроме антибактериальных средств, используются другие препараты. Для этого применяют следующие средства:
- антигистаминные – помогают снять отек тканей;
- сосудосуживающие спреи и капли – они облегчают носовое дыхание;
- глюкокортикоиды – снижают проявления аллергии, оказывают противоотечное и противовоспалительное действие.
Успех в лечении заболевания зависит от рационального сочетания всех методов терапии. При неэффективности консервативного лечения при гайморите проводят операции. При гайморотомии вскрывают пазуху и удаляют патологическое содержимое.
Что можно делать в домашних условиях?
Лечить гайморит в домашних условиях опасно. Не стоит заниматься самолечением. Домашнее лечение используют, чтобы облегчить состояние перед походом к врачу. Разберем, что можно дома сделать при гайморите.
Капли в нос при гайморите
Эти средство от гайморита оказывают местное действие. Их обязательно дополняют препаратами общего воздействия.
Применяют следующие капли:
- сосудосуживающие – снимают отечность тканей, нормализуют носовое дыхание;
- антисептики – инактивируют патогенные микроорганизмы, провоцирующие воспаление;
- антибактериальные капли – оказывают бактерицидное действие;
- муколитики – разжижают гной в синусах и облегчают выведение слизи.
Эти средства являются хорошим дополнением к основному лечению.
Промывание носа
Чем промывать нос при гайморите? Растворы для промывания носовой полости способствуют выведению содержимого из пазух. Промывом носа при гайморите увлажняют слизистую. Для этого используют готовые растворы, которые продаются в аптеке – Хьюмер, Долфин, Аква Марис. Можно промывать нос солевым раствором или раствором фурацилина.
Ингаляции
Ингаляции рекомендуют проводить при лечении хронического гайморита. Самый простой способ – это применение паровых процедур. Ингаляции при синусите лучше проводит при помощи небулайзера. Он распыляет лекарственные растворы в виде мелкодисперсных частиц. Они хорошо проникают в пазухи.
Обезболивающие и жаропонижающие
При высокой температуре свыше 38С0 можно принять жаропонижающие средства. Они помогут ее сбить. При головной боли могут временно ее снять обезболивающие препараты.
Самомассаж
- Перед сеансом тщательно моют руки и вытирают. Движения должны быть легкими.
- Крылья носа осторожно массируют подушечками пальцев. Пощипывают кончик носа.
- Разминают зону носогубных складок. Потом аккуратно растирают область щек.
- Затем переходят к поглаживанию переносицы. Массируют зону наружных уголков глаз.
Процедуру выполняют не более пяти минут. Массаж можно делать до пяти раз в день.
Перед применением массажа надо проконсультироваться с лечащим врачом.
Народные средства
Лечение гайморита народными средствами проводят только как дополнительное мероприятие. Оно не должно заменять традиционную терапию.
Оно не должно заменять традиционную терапию.
Популярное народное средство — серебряная вода. Ее можно купить или настоять самим в серебряной посуде. Затем ее применять для орошений, промываний носа и ингаляций.
Хорошо помогает промывание носа раствором морской соли. Для его приготовления берут две чайные ложки средства, растворяют в одном стакане теплой воды и используют для промывания.
Гайморит — Что лечим «Дети Индиго»
ЧТО ТАКОЕ ГАЙМОРИТ
Гайморит – разновидность синусита. Как правило, он развивается на фоне переохлаждения. В так называемых гайморовых пазухах, расположенных по бокам от носа, происходит отёк, застаивается слизь. Начавшееся воспаление приводит к гаймориту носа. Труднодоступность гайморовых пазух создаёт сложность в лечении гайморита. Хронический гайморит имеет склонность к быстрому развитию. Гайморит у взрослых — составляет в России большой процент от числа ЛОР-болезней. В год признаки гайморита наблюдаются у нескольких миллионов человек. Запущенный гайморит носа нередко становится причиной таких серьёзных заболеваний, как абсцесс мозга или менингит.
ОБЩИЕ СИМПТОМЫ ГАЙМОРИТА
Начинается гайморит с заложенности носа, в одной или обеих пазухах. На фоне повышенной температуры и гнойных неприятно пахнущих выделений может ощущаться острая боль в районе переносицы. Среди признаков гайморита — вялость, слабость. Болит голова, кажется, что на голову что-то давит, пропадает обоняние – это сопутствующие симптомы гайморита. Вид и степень тяжести болезни определяют другие признаки гайморита.
РАЗНОВИДНОСТИ ГАЙМОРИТА
Первоначально возникает острый гайморит, он длится 3-4 недели, без должного лечения затягивается на месяцы — это хронический гайморит. Если заболевание наблюдается за год не раз, это повторяющийся гайморит. В зависимости от причины возникновения гайморит делят на инфекционный, травматический, аллергический. Если воспалена одна пазуха — гайморит носа односторонний, если обе — двусторонний.
Если воспалена одна пазуха — гайморит носа односторонний, если обе — двусторонний.
Причиной острого гайморита, как правило, становится обычный насморк. Также это могут быть корь, грипп, другие инфекционные заболевания. Больной чувствует вялость, озноб, обычно этому сопутствует сильная головная боль. Это первые симптомы острого гайморита. Стремительно, в течение нескольких часов насморк усиливается, со стороны воспалившейся пазухи течет густая слизь, из-за этого отекает щека, может также отекать веко. На этой стадии вылечить гайморит можно быстро. Если гноя нет антибиотики при гайморите не применяются.
Важно!
Гайморит важно лечить своевременно, иначе болезнь перейдёт в хроническую стадию. Постоянный насморк, сухой кашель – это уже признаки гайморита хронического. Может появиться хронический конъюнктивит. На этом фоне выраженность симптомов гайморита уменьшается: боль в переносице и пазухах периодически затихает. А если прилечь, облегчается давящая головная боль. Некоторые при таких симптомах гайморита лечение прекращают, что опасно. Для детей не вылеченный гайморит может иметь в будущем серьезные последствия для здоровья.
ПРИЧИНЫ ГАЙМОРИТА
Гайморит чаще всего вызывают стрептококк и стафилококк. Также это могут быть другие возбудители инфекций — хламидии и гемофильная палочка. Заражение могут вызвать и больные зубы: в носовые пазухи инфекция попадает из зубов верхней челюсти, больных пародонтитом или кариесом. Это одонтогенный гайморит. В случае заражения пазух от зубов кроме применения средств лечения гайморита нужно пройти стоматологическое лечение, профилактику рта.
Ослабленный иммунитет или переохлаждение являются причиной гайморита у взрослых и у детей. Нередко гайморит у детей бывает осложнением аденоидита. Травматический гайморит бывает после перелома носа или в случаях, когда искривлена носовая перегородка.
КАК ВЫЛЕЧИТЬ ГАЙМОРИТ
Длительность лечения гайморита зависит от степени развития заболевания. Она может составить от половины месяца до полугода.
Не следует затягивать с походом к врачу. Отоларинголог определит, как лечить гайморит. Важно чтобы в каждом конкретного случае средства для лечения гайморита подбирались индивидуально. Необходимо очистить носовые пазухи, устранить в них инфекцию, чтобы окончательно вылечить гайморит.
Прежде всего, чтобы вылечить гайморит, нужно освободить и очистить пазухи носа для устранения инфекции. Врач назначает средства лечения гайморита, поднимающие иммунитет, снимающие воспаление, очищающие нос. Также могут быть назначены при гайморите антибиотики. Физиопроцедуры — электрофорез, УВЧ, ВТЭС и другие — при лечении гайморита помогают снять отёк в пазухах. Сосудосуживающие капли могут вызывать привыкание. Аппаратные методики побочных эффектов не вызывают.Задать вопрос
Еще одно средство лечения гайморита — лазеротерапия. Не нужно делать болезненные проколы, воспаление и отёчность быстро проходят. Лазеротерапия усиливает эффект применения других средств лечения симптомов гайморита. Если присутствуют обильные гнойные выделения и болезнь перешла в хроническую стадию, будут уместны антибиотики при гайморите: уколы или капли в нос. Родители часто спрашивают, как вылечить гайморит, когда он длится долго, повторяется. В таких случаях, чтобы вылечить гайморит для удаления гноя приходится делать проколы гайморовых пазух. Их обрабатывают противовоспалительными препаратами.
В народе активно применяют такие средства лечения гайморита, как сок чеснока и лука, вареные яйца, и другие. Но они могут облегчить состояние на короткое время и ненадолго устранить симптомы гайморита, а болезнь останется. К тому же лечить детей таким образом затруднительно. А вот физиолечение маленькие пациенты переносят спокойно. Немаловажно, что воздействию подвергается непосредственно сам очаг болезни, а выводящая система не получает дополнительной токсичной нагрузки,ак это происходит при приеме лекарств. Поэтому лечение гайморита должно быть профессиональным.
Немаловажно, что воздействию подвергается непосредственно сам очаг болезни, а выводящая система не получает дополнительной токсичной нагрузки,ак это происходит при приеме лекарств. Поэтому лечение гайморита должно быть профессиональным.
Детский синусит может не нуждаться в антибиотиках, говорят новые рекомендации — WebMD
Деннис Томпсон
HealthDay Reporter
ПОНЕДЕЛЬНИК, 24 июня (Новости HealthDay) — Врачи не должны автоматически назначать антибиотики для лечения детей у которых, по-видимому, есть острые инфекции носовых пазух, согласно новым рекомендациям, выпущенным ведущей группой педиатров.
Вместо этого они могут воспользоваться подходом «смотри и ждать», если окажется, что инфекция исчезнет сама по себе, согласно новым рекомендациям Американской академии педиатрии.
«Врач может начать лечение немедленно или подождать пару дней», — сказала доктор Эллен Вальд, председатель подкомитета академии по острому синуситу. «Если ребенок не выглядит серьезно больным, вы можете подождать еще пару дней, чтобы увидеть, поправится ли он сам».
Предыдущие руководящие принципы, принятые в 2001 году, рекомендовали антибактериальную терапию для всех детей с диагнозом острый бактериальный синусит, который определяется как стойкие признаки инфекции носовых пазух, продолжающиеся более 10 дней.
Теперь врачи могут наблюдать за детьми в течение трех дополнительных дней после этого 10-дневного периода, чтобы увидеть, уменьшатся ли их симптомы без лечения антибиотиками.
Продолжение
«В 10 днях нет ничего абсолютно священного. Это могло быть 11 дней. Это могло быть 12 дней», — сказала Уолд, председатель педиатрии в Школе медицины и общественного здравоохранения Университета Висконсина в Мэдисоне. «С ребенком, который выглядит хуже, мы бы этого не сделали. Мы бы немедленно начали принимать антибиотики.«
Новые рекомендации, опубликованные 24 июня в журнале Pediatrics , в первую очередь вызваны озабоченностью по поводу устойчивости к антибиотикам, — сказала она. Между простудой и острым синуситом много общего, а у некоторых детей нет. страдающие бактериальной инфекцией могут получать антибиотики.
Между простудой и острым синуситом много общего, а у некоторых детей нет. страдающие бактериальной инфекцией могут получать антибиотики.
«Если мы пропишем меньше антибиотиков, то проблема устойчивости к антибиотикам будет решена, — сказал Уолд. — Если вы можете избежать использования антибиотиков, это разумно.»
Согласно отчету, от 6 до 7 процентов детей, посещающих врачей по поводу респираторного заболевания, страдают острым синуситом.
Большинство случаев острого синусита развивается в результате простуды. Простуда обычно длится от пяти до семи дней и пик в течение двух или трех дней, сказал Уолд.
Продолжение
Острый синусит не часто перерастает в опасное для жизни заболевание, но может быть очень неприятным и даже болезненным. , головная боль и жар.
«Я думаю, что случаи острого синусита проходят сами по себе, постепенно», — сказал Уолд. «Нет детей, которые умирают направо и налево от синусита. Но есть проблема с качеством жизни. С лечением вы поправляетесь быстрее».
Пересмотренное руководство еще раз подчеркивает необходимость для родителей искать педиатров, которые имеют большой опыт в диагностике и наблюдении за синуситом, сказал д-р Джордан Джозефсон, специалист по пазухе и аллергии в больнице Ленокс Хилл в Нью-Йорке и автор книги Sinus Рельеф сейчас .
Это особенно верно для детей с постоянными проблемами носовых пазух, сказал он.
«Лечение хронического синусита непросто, и я думаю, что важно, чтобы пациенты обращались к врачу, который действительно разбирается в этой болезни», — сказал Джозефсон. «Рекомендации — это рекомендации. Самое главное — обратиться к врачу, который является действительно хорошим диагностом, который может определить, нужны ли антибиотики».
Новые рекомендации по лечению острого синусита также не рекомендуют использовать методы визуализации для диагностики этого состояния в неосложненных случаях.
Когда у вашего ребенка синусит
Пазухи — это полые пространства в костях лица.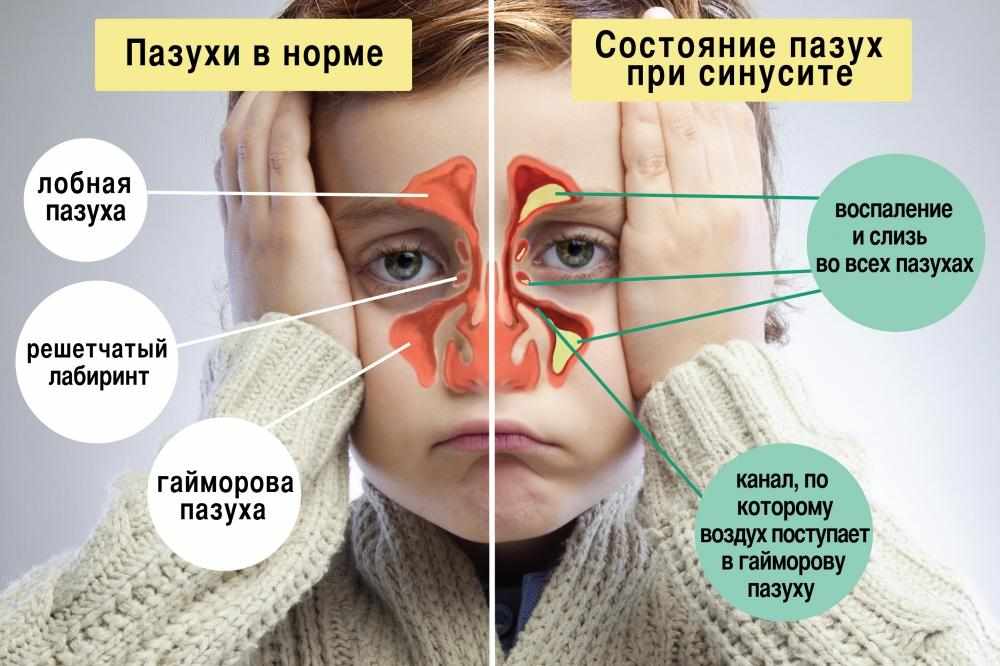 Здоровые носовые пазухи постоянно производят и отводят слизь. Это помогает поддерживать чистоту носовых ходов. Но основная проблема может препятствовать правильному дренированию носовых пазух. Это может привести к воспалению носовых пазух и инфекции (синусит). Гайморит может быть острым или хроническим. Острый синусит возникает внезапно, часто после простуды или гриппа. Если у вашего ребенка острый синусит не реже 3 раз в год, это называется рецидивирующим острым синуситом.Если острый синусит длится более 12 недель, он называется хроническим. Хронический синусит часто вызывается аллергией или физической заложенностью носа.
Здоровые носовые пазухи постоянно производят и отводят слизь. Это помогает поддерживать чистоту носовых ходов. Но основная проблема может препятствовать правильному дренированию носовых пазух. Это может привести к воспалению носовых пазух и инфекции (синусит). Гайморит может быть острым или хроническим. Острый синусит возникает внезапно, часто после простуды или гриппа. Если у вашего ребенка острый синусит не реже 3 раз в год, это называется рецидивирующим острым синуситом.Если острый синусит длится более 12 недель, он называется хроническим. Хронический синусит часто вызывается аллергией или физической заложенностью носа.
Что вызывает синусит?
Эти проблемы могут привести к синуситу:
Инфекции верхних дыхательных путей. Простуда или грипп могут вызвать опухание носовых пазух и носовых пазух. Это блокирует отверстия пазух, позволяя слизи скапливаться. Затем скопившаяся слизь может заразиться микробами (бактериями или вирусами).
Аллергические реакции. Чувствительность к веществам в окружающей среде, таким как пыльца, пыль или плесень, вызывает набухание внутри носовых пазух. Отек препятствует стеканию слизи.
Препятствия в носу. Полип или искривленная перегородка могут вызвать неизлечимый синусит. Полип — это мешок из опухшей ткани, часто возникающий в результате инфекции. Он может заблокировать крошечное отверстие, через которое стекает большая часть носовых пазух. Он может даже стать достаточно большим, чтобы заблокировать носовой ход.Перегородка — это стенка из прочной соединительной ткани (хряща), которая разделяет носовую полость пополам. Когда эта стенка изогнута (искривлена), это может помешать нормальному дренированию носовых пазух.
Каковы симптомы гайморита?
Густой бесцветный дренаж из носа
Заложенность носа
Боль и давление вокруг глаз, носа, щек или лба
Головная боль
Кашель
Густая слизь вниз по задней стенке глотки (постназальный дренаж)
Лихорадка
Потеря обоняния
Как диагностируется синусит?
Врач вашего ребенка спросит об истории болезни вашего ребенка и проведет медицинский осмотр.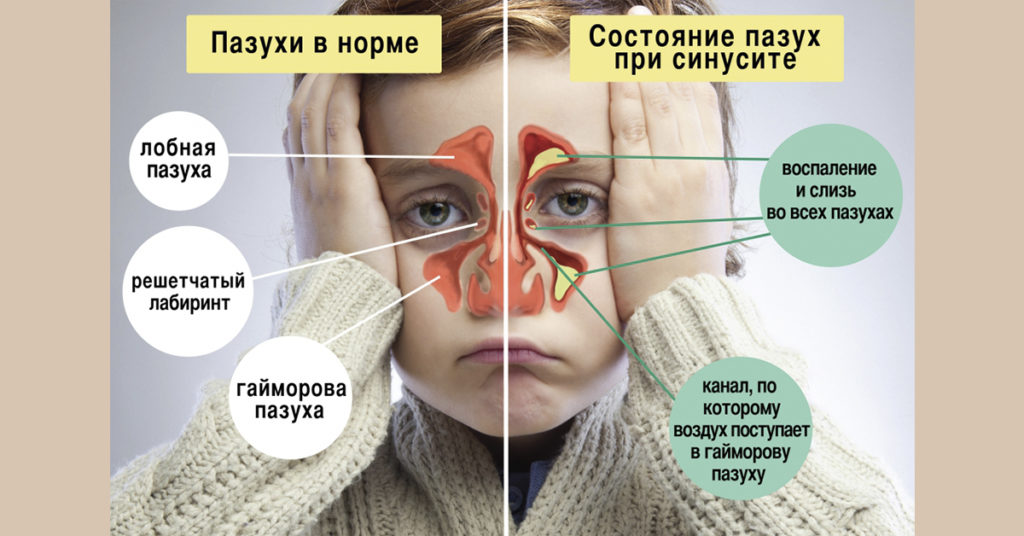 Во время осмотра врач проверяет уши, нос и горло вашего ребенка и ищет признаки болезненности около носовых пазух. Это все, что обычно делают при остром гайморите.
Во время осмотра врач проверяет уши, нос и горло вашего ребенка и ищет признаки болезненности около носовых пазух. Это все, что обычно делают при остром гайморите.
При рецидивирующем остром синусите или хроническом синусите вашему ребенку могут потребоваться анализы. Это может быть проверка на наличие бактерий, аллергии или полипов. Вашему ребенку также может потребоваться рентген или компьютерная томография. В некоторых случаях вашего ребенка могут направить к врачу по лечению ушей, носа и горла (ЛОР или отоларингологу). В этом случае врач может использовать длинный тонкий инструмент (эндоскоп), чтобы заглянуть в пазухи носовых пазух.
Как лечится острый синусит?
Острый синусит может вылечиться самостоятельно. В противном случае врач вашего ребенка может прописать:
Антибиотики. Если пазухи вашего ребенка инфицированы бактериями, назначают антибиотики, чтобы убить бактерии. Если через 3-5 дней симптомы вашего ребенка не улучшились, врач может попробовать другой антибиотик.
Лекарства от аллергии. При синусите, вызванном аллергией, антигистаминные и другие лекарства от аллергии могут уменьшить отек.
Не используйте отпускаемые без рецепта противоотечные назальные спреи для лечения синусита. Они могут усугубить проблему.
Как лечить рецидивирующий острый синусит?
Рецидивирующий острый синусит также лечится антибиотиками и лекарствами от аллергии. Лечащий врач вашего ребенка может направить вас к ЛОРу для обследования и лечения.
Как лечится хронический синусит?
Врач вашего ребенка может обратиться:
Направление. Лечащий врач вашего ребенка может попросить вас посетить специалиста по заболеваниям ушей, носа и горла.
Антибиотики. Вашему ребенку, нашему ребенку, может потребоваться более длительный прием антибиотиков. Если причиной не бактерии, антибиотики не помогут.

Ингаляционные кортикостероидные препараты. Часто назначают назальные спреи или капли со стероидами.
Другие лекарственные средства. Могут быть назначены спреи для носа с антигистаминными и противоотечными средствами, спреи или капли с морской водой (физиологический раствор), муколитики или отхаркивающие средства (для разжижения и очистки слизи).
Прививки от аллергии (иммунотерапия). Если у вашего ребенка аллергия на нос, уколы могут помочь снизить реакцию ребенка на такие аллергены, как пыльца, пылевые клещи или плесень.
Хирургия. Хирургическое вмешательство при хроническом синусите — вариант, хотя у детей это делается нечасто.
Если прописаны антибиотики
Инфекции носовых пазух, вызванные бактериями, можно лечить антибиотиками. Для безопасного использования:
Для улучшения симптомов вашего ребенка может потребоваться от 3 до 5 дней.Если по прошествии этого времени вашему ребенку не станет лучше, обратитесь к врачу.
Убедитесь, что ваш ребенок принимает все лекарства, даже если он или она чувствует себя лучше. В противном случае инфекция может вернуться.
Убедитесь, что ваш ребенок принимает лекарство в соответствии с указаниями. Например, некоторые антибиотики следует принимать во время еды.
Спросите лечащего врача или фармацевта, какие побочные эффекты может вызывать лекарство и что с ними делать.
Уход за ребенком
Многие дети с синуситом поправляются после отдыха и следующего ухода:
Жидкости. Стакан воды или сока каждый час или два — хорошее правило. Жидкости разжижают слизь, облегчая ее отток. Жидкости также помогают предотвратить обезвоживание.
Промывка физиологическим раствором. Это помогает сохранить влажность носовых пазух и носа.
 Обратитесь за инструкциями к врачу или медсестре вашего ребенка.
Обратитесь за инструкциями к врачу или медсестре вашего ребенка.Теплые компрессы. Приложите теплое влажное полотенце к носу, щекам и глазам ребенка, чтобы уменьшить лицевую боль.
Профилактика синусита
Простуда, грипп и аллергия могут привести к синуситу.Чтобы предотвратить эти проблемы:
Научите ребенка правильно и часто мыть руки. Это лучший способ предотвратить большинство инфекций.
Убедитесь, что ваш ребенок питается и пьет много жидкости.
Держите ребенка подальше от больных, особенно в сезон простуды и гриппа.
Спросите своего детского врача о тесте на аллергию для вашего ребенка. Примите меры, чтобы помочь вашему ребенку избежать аллергенов, к которым он или она чувствительны.Лечащий врач вашего ребенка может рассказать вам больше.
Не позволяйте никому курить рядом с вашим ребенком.
Советы по правильному мытью рук
Используйте чистую проточную воду (теплую или холодную) и мыло. Хорошо пенитесь.
Очистите всю руку, под ногтями, между пальцами и вверх по запястьям.
Стирать не менее от 10 до 15 секунд (столько, сколько нужно, чтобы произнести азбуку или спеть «С Днем Рождения»). Не просто вытирайте — вытирайте хорошо.
Хорошо промойте. Пусть вода стекает по пальцам, а не по запястьям.
В общественном туалете используйте бумажное полотенце, чтобы закрыть кран и открыть дверь.
Каковы долгосрочные проблемы?
Важно найти и лечить первопричину синусита у детей. В редких случаях инфекция синусита может распространиться на глаза или мозг. Если у вашего ребенка аллергия или астма, поговорите со своим врачом о вариантах лечения.Сообщите врачу вашего ребенка, если ваш ребенок простудится или заболеет гриппом чаще, чем обычно.
Когда звонить поставщику медицинских услуг вашего ребенка
Позвоните поставщику медицинских услуг вашего ребенка, если:
Симптомы вашего ребенка ухудшаются или появляются новые
У вашего ребенка проблемы с дыханием
Симптомы не проходят в течение от 3 до 5 дней после начала приема антибиотиков
Появляется кожная сыпь, крапивница или хрипы: они могут сигнализировать об аллергической реакции
Гайморит у детей | Детская больница Колорадо
Как лечится гайморит?
Как правило, наши врачи не лечат симптомы простуды, которые длились менее 10 дней, с помощью антибиотиков, поскольку вирусы нельзя лечить с помощью антибиотиков.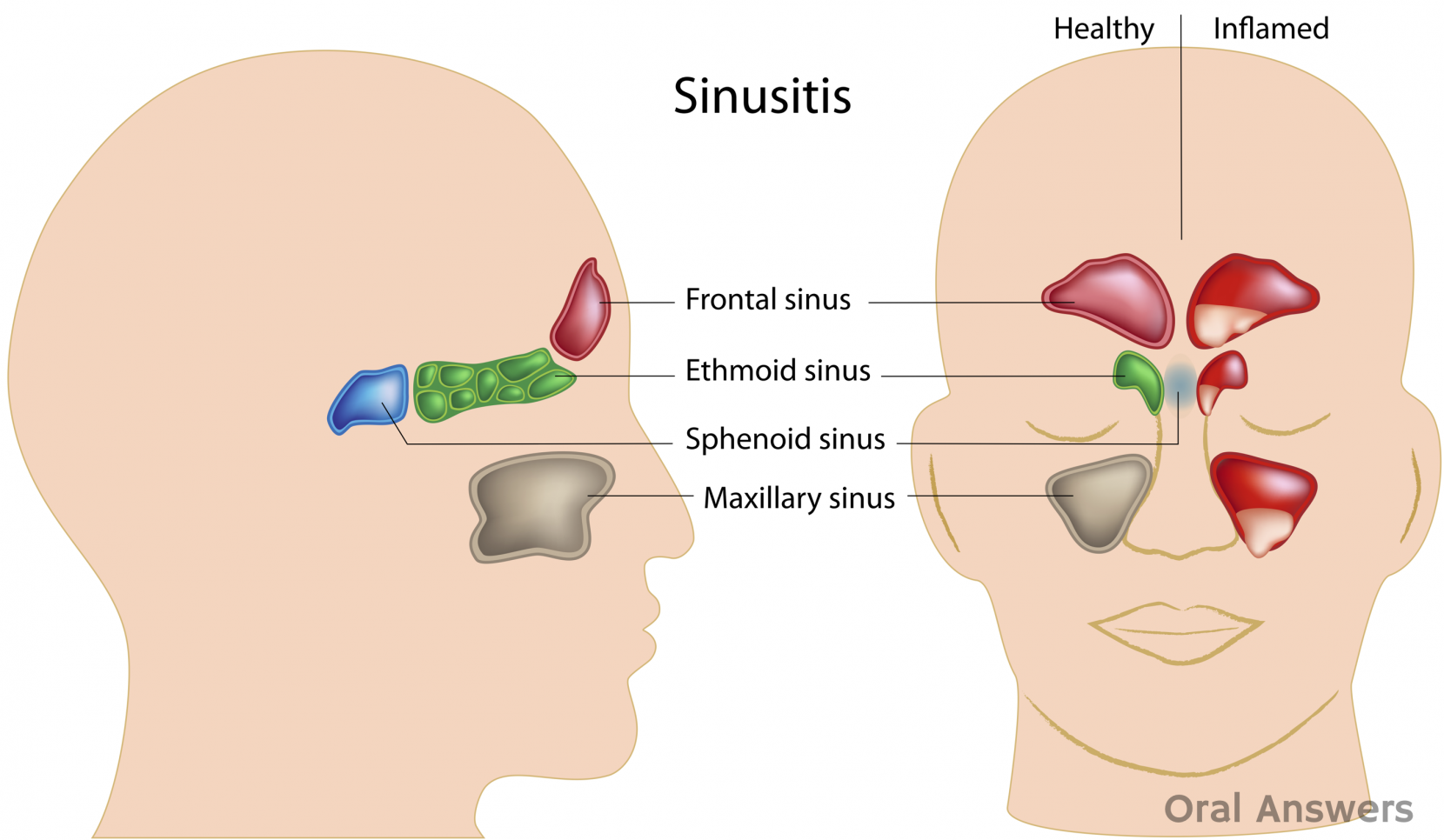 Кроме того, ненужное использование антибиотиков может вызвать устойчивость к антибиотикам. В некоторых случаях врач может лечить вашего ребенка антибиотиками, если симптомы ухудшаются в течение первых 10 дней болезни.
Кроме того, ненужное использование антибиотиков может вызвать устойчивость к антибиотикам. В некоторых случаях врач может лечить вашего ребенка антибиотиками, если симптомы ухудшаются в течение первых 10 дней болезни.
Острый синусит лечится антибиотиками. Если есть значительная заложенность носа, врач вашего ребенка может также порекомендовать местное назальное противозастойное средство.
Как лечится хронический синусит?
Хронический синусит лечить труднее. Первичная обработка включает:
- Антибиотики (обычно не менее 20 дней)
- Растворы для носа солевым раствором
- Спрей назальный стероидный
Детям с хроническим синуситом, не поддающимся лечению антибиотиками, может потребоваться орошение антрального отдела (промывание верхнечелюстных пазух) с направленной антибактериальной терапией и аденоидэктомией.Аденоидэктомия — это операция по удалению аденоида. Аденоид — это лимфоидная ткань, расположенная за носом. Он помогает укрепить иммунитет организма, задерживая вирусы, попадающие через рот. Увеличенные аденоиды могут вызывать хронический синусит или проблемы со сном и больше не приносят пользы для здоровья.
Детям старшего возраста и детям с муковисцидозом может быть рекомендована эндоскопическая хирургия носовых пазух. У некоторых детей из-за синусита могут развиться глазные или внутричерепные заболевания, которые могут быть довольно серьезными.Может потребоваться госпитализация для внутривенных антибиотиков (вводимых через капельницу) и срочных хирургических вмешательств.
Можно ли лечить симптомы инфекции носовых пазух дома?
Синусит должен быть диагностирован только педиатром или поставщиком медицинских услуг ЛОР. У вашего ребенка может быть синусит, если у него есть симптомы, связанные с синуситом, которые продолжаются более 10 дней, или симптомы, которые быстро ухудшаются в течение короткого периода времени. Запишитесь на прием, чтобы узнать, есть ли у вашего ребенка синусит, и получить рекомендации по лучшему плану лечения.
Домашнее лечение может быть полезным при симптомах со стороны носа, продолжающихся менее 10 дней, или при симптомах, которые не ухудшаются. Может оказаться полезным следующее:
- Щадящее орошение носа / отсасывание выделений из носа
- Кратковременное применение назальных местных деконгестантов (обычно четыре дня или меньше)
- Ацетаминофен / ибупрофен для контроля температуры
Почему выбирают Детский Колорадо для лечения гайморита у вашего ребенка?
Клиника синусита в Детском Колорадо работает уже более 20 лет.В нем работают детский отоларинголог, инфекционист и аллерголог / иммунолог. Эта группа специалистов проявляет интерес к этому заболеванию и имеет опыт в этой области.
Гайморит у детей | Отделение отоларингологии хирургии головы и шеи
Что такое пазухи?
Пазухи — это полости или заполненные воздухом пространства около носового прохода. Как и носовой ход, пазухи выстланы слизистой оболочкой. Есть четыре различных типа носовых пазух:
Решетчатая пазуха. Находится внутри лица, в районе переносицы. Эта пазуха присутствует при рождении и продолжает расти.
Верхнечелюстная пазуха. Находится внутри лица, в области щек. Эта пазуха также присутствует при рождении и продолжает расти.
Лобная пазуха. Находится внутри лица, в области лба. Эти пазухи не развиваются примерно до 7 лет.
Клиновидная пазуха. Расположен глубоко в области лица, за носом. Эта пазуха не развивается до подросткового возраста.
Что такое гайморит?
Синусит — это инфекция носовых пазух. Эти инфекции обычно возникают после простуды или аллергического воспаления. Выделяют четыре типа гайморита:
Острый. Симптомы этого типа инфекции длятся менее 12 недель и проходят при соответствующем лечении.
Хроническая.
 Эти симптомы длятся более 12 недель.
Эти симптомы длятся более 12 недель.Рецидив острый. Три и более эпизода острого синусита в год.
Что вызывает гайморит?
Иногда инфекция носовых пазух возникает после инфекции верхних дыхательных путей (URI) или простуды. URI вызывает воспаление носовых ходов, которое может блокировать открытие придаточных пазух носа и приводить к инфекции носовых пазух. Аллергия также может привести к синуситу из-за отека носовой ткани и увеличения выработки слизи.Другие возможные состояния, которые могут привести к синуситу, включают:
Аномалии строения носа
Инфекции от зуба
Травма носа
В нос застрял посторонний предмет
Волчья пасть
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
Когда секреция заблокирована, бактерии могут начать расти. Это приводит к инфекции носовых пазух или синуситу.К наиболее распространенным бактериям, вызывающим острый синусит, относятся:
Streptococcus pneumonia
Haemophilus influenzae
Moraxella catarrhalis
Каковы симптомы гайморита?
Симптомы гайморита во многом зависят от возраста ребенка. Ниже приведены наиболее частые симптомы синусита:
Заложенность носа
Толстый цветной носовой дренаж
Постназальный дренаж (вниз по задней стенке глотки)
Головная боль
Кашель
Боль или болезненность в носовых пазухах
Лихорадка
Потеря запаха
Симптомы синусита могут быть похожи на другие состояния или проблемы со здоровьем.Всегда обращайтесь к врачу вашего ребенка для постановки диагноза.
Как диагностируется гайморит?
Как правило, лечащий врач вашего ребенка может диагностировать синусит на основе симптомов вашего ребенка и физического осмотра. В некоторых случаях для подтверждения диагноза могут быть выполнены другие тесты. Сюда могут входить:
В некоторых случаях для подтверждения диагноза могут быть выполнены другие тесты. Сюда могут входить:
Рентген пазух носа. Диагностический тест, использующий невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.(Рентген обычно не используется, но может помочь в диагностике.)
Компьютерная томография. Метод визуализации, использующий рентгеновские лучи и компьютерные технологии для получения горизонтальных или осевых изображений (часто называемых срезами) тела.
Культуры из пазух. Лабораторные тесты, которые включают рост бактерий или других микроорганизмов для помощи в диагностике.
Как лечить гайморит?
Лечащий врач вашего ребенка подберет лучшее лечение на основе:
Сколько лет вашему ребенку
Его или ее общее состояние здоровья и история болезни
Насколько он болен
Насколько хорошо ваш ребенок может переносить определенные лекарства, процедуры или методы лечения
Ожидаемый срок действия состояния
Ваше мнение или предпочтение
Лечение гайморита может включать:
Острый синусит может вылечиться самостоятельно.В противном случае лечащий врач вашего ребенка может выписать:
Антибиотики. Если пазухи вашего ребенка инфицированы бактериями, назначают антибиотики, чтобы убить бактерии. Если через 3-5 дней симптомы вашего ребенка не улучшились, врач может попробовать другой антибиотик.
Лекарства от аллергии. При синусите, вызванном аллергией, антигистаминные и другие лекарства от аллергии могут уменьшить отек.
Примечание: Не используйте отпускаемые без рецепта противоотечные назальные спреи, не проконсультировавшись с лечащим врачом вашего ребенка.Они могут усугубить симптомы.
Рецидивирующий острый синусит лечится также антибиотиками и лекарствами от аллергии. Лечащий врач вашего ребенка может направить вас к специалисту по ушей, носу и горлу (ЛОР) для обследования и лечения.
Лечение хронического синусита может включать:
Направление к специалисту. Ваш врач может порекомендовать вам обратиться к специалисту по уху, носу и горлу (ЛОР).
Антибиотики. Вашему ребенку может потребоваться более длительный прием антибиотиков. Если причиной не бактерии, антибиотики не помогут.
Ингаляционный кортикостероид. Часто назначают назальные спреи или капли со стероидами.
Лекарства прочие. Могут быть назначены спреи для носа с антигистаминными и противоотечными средствами, спреи или капли с морской водой (физиологический раствор), муколитики или отхаркивающие средства (для разжижения и очистки слизи).
Уколы от аллергии (иммунотерапия). Если у вашего ребенка аллергия на нос, уколы могут помочь снизить его реакцию на аллергены, такие как пыльца, пылевые клещи или плесень.
Хирургия. Хирургическое лечение хронического синусита — вариант, хотя у детей это делается нечасто.
Care может также включать следующее:
Жидкости. Стакан воды или сока каждые час или два — хорошее правило. Жидкости разжижают слизь, облегчая ее отток.Жидкости также помогают предотвратить обезвоживание.
Промывка физиологическим раствором. Это помогает сохранить влажность носовых пазух и носа. Спросите инструкций у врача или медсестры вашего ребенка.
Теплые компрессы. Приложите теплое влажное полотенце к носу, щекам и глазам ребенка, чтобы облегчить лицевую боль.
Руководство по клинической практике: ведение синусита
Методы диагностики
При нормальных обстоятельствах околоносовые пазухи считаются стерильными. 17–19 Однако придаточные пазухи носа непрерывны с участками поверхности, такими как слизистая оболочка носа и носоглотка, которые сильно колонизированы бактериями. Хотя разумно предположить, что придаточные пазухи носа часто и временно заражаются бактериями с соседних поверхностей, эти бактерии, которые присутствуют в низкой плотности, вероятно, удаляются в результате нормальной функции мукоцилиарного аппарата. Соответственно, золотым стандартом диагностики острого бактериального синусита является выделение бактерий с высокой плотностью (≥10 4 колониеобразующих единиц / мл) из полости придаточных пазух носа. 20 Хотя аспирация носовых пазух является золотым стандартом диагностики острого бактериального синусита, 11 это инвазивная, трудоемкая и потенциально болезненная процедура, которая должна выполняться только специалистом (отоларингологом). Это нецелесообразный метод диагностики для практикующего врача и не рекомендуется для рутинной диагностики бактериальных инфекций носовых пазух у детей. Однако результаты аспирации носовых пазух коррелировали с клиническими и рентгенологическими данными у детей с острыми респираторными симптомами. 21 , 22
17–19 Однако придаточные пазухи носа непрерывны с участками поверхности, такими как слизистая оболочка носа и носоглотка, которые сильно колонизированы бактериями. Хотя разумно предположить, что придаточные пазухи носа часто и временно заражаются бактериями с соседних поверхностей, эти бактерии, которые присутствуют в низкой плотности, вероятно, удаляются в результате нормальной функции мукоцилиарного аппарата. Соответственно, золотым стандартом диагностики острого бактериального синусита является выделение бактерий с высокой плотностью (≥10 4 колониеобразующих единиц / мл) из полости придаточных пазух носа. 20 Хотя аспирация носовых пазух является золотым стандартом диагностики острого бактериального синусита, 11 это инвазивная, трудоемкая и потенциально болезненная процедура, которая должна выполняться только специалистом (отоларингологом). Это нецелесообразный метод диагностики для практикующего врача и не рекомендуется для рутинной диагностики бактериальных инфекций носовых пазух у детей. Однако результаты аспирации носовых пазух коррелировали с клиническими и рентгенологическими данными у детей с острыми респираторными симптомами. 21 , 22
Рекомендация 1
Диагноз острого бактериального синусита основывается на клинических критериях у детей с устойчивыми или тяжелыми симптомами со стороны верхних дыхательных путей (сильная рекомендация, основанная на ограниченных научных данных и твердом консенсусе в отношении панель).
Острый бактериальный синусит — инфекция придаточных пазух носа, продолжающаяся менее 30 дней и проявляющаяся стойкими или тяжелыми симптомами. 4 , 23 Пациенты не имеют симптомов после выздоровления после эпизодов острого бактериального синусита.
Стойкие симптомы — это симптомы, которые длятся более 10–14, но менее 30 дней. Такие симптомы включают выделения из носа или из носа (любого качества), дневной кашель (который может усиливаться ночью) или и то, и другое.
Тяжелые симптомы включают температуру не менее 102 ° F (39 ° ° C) и гнойные выделения из носа, присутствующие одновременно в течение не менее 3-4 дней подряд у ребенка, который кажется больным.Ребенок, который кажется токсичным, должен быть госпитализирован и не учитывается в этом алгоритме.
Неосложненные вирусные инфекции верхних дыхательных путей обычно длятся от 5 до 7 дней, но могут длиться дольше. 24 , 25 Хотя респираторные симптомы могут не полностью исчезнуть к 10-му дню, почти всегда они достигают пика тяжести и начинают улучшаться. Таким образом, сохранение респираторных симптомов без каких-либо доказательств того, что они начинают исчезать, предполагает наличие вторичной бактериальной инфекции.Значительный жар или жалобы на лицевую или головную боль различны. Для практикующего врача важно попытаться различить последовательные эпизоды неосложненных вирусных инфекций верхних дыхательных путей (которые могут казаться сливающимися в сознании пациента или родителя) от начала острого синусита с устойчивыми симптомами. Целью лечения острого бактериального синусита является быстрое выздоровление, предотвращение гнойных осложнений и минимизация обострений астмы (реактивных заболеваний дыхательных путей). 26
Детей с острым бактериальным синуситом с тяжелыми симптомами следует отличать от детей с неосложненными вирусными инфекциями и средней тяжести. Если лихорадка вообще присутствует при неосложненных вирусных инфекциях верхних дыхательных путей, она, как правило, присутствует на ранней стадии заболевания, обычно сопровождается другими конституциональными симптомами, такими как головная боль и миалгии. 24 Обычно конституциональные симптомы исчезают в течение первых 48 часов, а затем становятся заметными респираторные симптомы.При большинстве неосложненных вирусных инфекций гнойные выделения из носа не появляются в течение нескольких дней. Соответственно, это одновременное проявление высокой температуры и гнойных выделений из носа в течение по крайней мере 3-4 дней подряд, что помогает определить тяжелые проявления острого бактериального синусита. 23 Дети с тяжелым началом острого бактериального синусита могут испытывать сильную головную боль над глазом или за ним; в целом они кажутся больными средней тяжести.
23 Дети с тяжелым началом острого бактериального синусита могут испытывать сильную головную боль над глазом или за ним; в целом они кажутся больными средней тяжести.
К сожалению, физикальное обследование обычно не способствует диагностике острого бактериального синусита.Это объясняется сходством физических данных у пациента с неосложненным вирусным риносинуситом и у пациента с острым бактериальным синуситом. 2 В обоих случаях осмотр слизистой оболочки носа может показать легкую эритему и отек носовых раковин со слизисто-гнойными выделениями. Боль в лице — необычная жалоба у детей. Болезненность лица — редкое явление у маленьких детей и может быть ненадежным показателем острого бактериального синусита у детей старшего возраста и подростков.Воспроизводимая односторонняя боль, возникающая при перкуссии или прямом давлении на тело лобных и гайморовых пазух, может указывать на диагноз острого бактериального синусита. 27 Аналогичным образом наблюдаемый или зарегистрированный периорбитальный отек указывает на решетчатый синусит. Осмотр барабанных перепонок, глотки и шейных лимфатических узлов обычно не способствует диагностике острого бактериального синусита.
Значение эффективности просвечивания носовых пазух для оценки наличия жидкости в верхнечелюстных и лобных околоносовых пазухах является спорным.Техника выполняется в полностью затемненном помещении (после того, как глаза экзаменатора адаптированы к темноте), помещая трансиллюминатор (высокоинтенсивный световой луч) либо во рту, либо на щеке (для гайморовых пазух), либо под медиальной стороной. области надглазничного гребня (для лобных пазух) для оценки пропускания света через полость пазухи. 27 Трансиллюминацию сложно выполнить правильно, и было показано, что она ненадежна у детей младше 10 лет. 22 , 28 У детей старшего возраста это может быть полезно в самых крайних случаях интерпретации; если просвечивание в норме, гайморит маловероятен; если пропускание света отсутствует, вероятно, верхнечелюстная или лобная пазуха заполнена жидкостью. 18
18
Подострый синусит определяется сохранением легких или умеренных и часто перемежающихся респираторных симптомов (выделения из носа, дневной кашель или и то, и другое) в течение от 30 до 90 дней. Выделения из носа могут быть любого качества, кашель часто усиливается ночью.Небольшая температура может быть периодической, но обычно не выраженной. Микробиология подострого синусита такая же, как у пациентов с острым бактериальным синуситом. 29
Пациенты с рецидивирующим острым бактериальным синуситом определяются как перенесшие 3 эпизода острого бактериального синусита за 6 месяцев или 4 эпизода за 12 месяцев. Реакция на антибиотики обычно быстрая, и между эпизодами у пациента полностью отсутствуют симптомы.
Наиболее частой причиной рецидивирующего синусита является рецидивирующая вирусная инфекция верхних дыхательных путей, часто являющаяся следствием посещения дневного стационара или присутствия в доме старшего брата или сестры школьного возраста.Другие предрасполагающие состояния включают аллергический и неаллергический ринит, муковисцидоз, иммунодефицитное заболевание (недостаточность или дисфункциональность иммуноглобулинов), цилиарную дискинезию или анатомические проблемы. 23
Рекомендация 2a
Визуализирующие исследования не являются необходимыми для подтверждения диагноза клинического синусита у детей младше 6 лет (сильная рекомендация, основанная на ограниченных научных данных и твердом консенсусе группы экспертов).
В 1981 году детям в возрасте от 2 до 16 лет, у которых наблюдались стойкие или тяжелые симптомы, была проведена рентгенография пазух. 21 , 22 Когда у детей со стойкими или тяжелыми симптомами были обнаружены аномальные рентгенограммы пазух (полное помутнение, утолщение слизистой оболочки не менее 4 мм или уровень жидкости и воздуха), выполнялась аспирация верхнечелюстной пазухи. Бактерии с высокой плотностью (≥10 4 колониеобразующих единиц / мл) были выделены у 70–75% детей. Эта доля положительных культур (75%) аналогична вероятности того, что тимпаноцентез даст жидкость среднего уха с положительным посевом на бактерии у детей с отоскопическими признаками острого среднего отита. 30
Эта доля положительных культур (75%) аналогична вероятности того, что тимпаноцентез даст жидкость среднего уха с положительным посевом на бактерии у детей с отоскопическими признаками острого среднего отита. 30
У детей со стойкими симптомами наличие в анамнезе длительных респираторных симптомов (> 10, но <30 дней без признаков улучшения) предсказывало значительные отклонения от нормы на рентгенограммах (полное помутнение, утолщение слизистой оболочки не менее 4 мм или воздух-жидкость уровень) у 80% детей. 31 Для детей в возрасте 6 лет и младше анамнез предсказал аномальные рентгенограммы пазух у 88% детей. У детей старше 6 лет наличие стойких симптомов в анамнезе предсказывало аномальные рентгенограммы носовых пазух в 70%.Пиковый возраст острого бактериального синусита приходится на детей в возрасте 6 лет и младше. Соответственно, в этой возрастной группе, поскольку положительный анамнез предсказывает обнаружение аномальных рентгенограмм пазух так часто (и поскольку анамнез плюс аномальные рентгенограммы приводят к положительному результату аспирата носовых пазух в 75% случаев), рентгенограммы можно безопасно пропустить и поставить диагноз «острый». бактериальный синусит можно сделать только на основании клинических критериев. Примерно у 60% детей с симптомами синусита (стойкого или тяжелого) бактерии выделяются из аспирата верхнечелюстной пазухи.
В отличие от общего мнения о том, что рентгенограммы не нужны детям в возрасте 6 лет и младше со стойкими симптомами, необходимость в рентгенограммах в качестве подтверждающего теста на острый синусит у детей старше 6 лет со стойкими симптомами и для всех детей ( независимо от возраста) с тяжелыми симптомами, является спорным. 32 , 33 Некоторые врачи могут выбрать выполнение рентгенографии пазух носа с ожиданием или подозрением, что исследование может быть нормальным.Нормальный рентгеновский снимок — убедительное доказательство того, что бактериальный синусит не является причиной клинического синдрома. 34 Однако Американский колледж радиологии занял позицию, согласно которой диагноз острого неосложненного синусита должен ставиться только на основании клинических данных. 35 Они поддерживают эту позицию, отмечая, что простую рентгенографию придаточных пазух носа технически сложно выполнить, особенно у очень маленьких детей. Правильное позиционирование может быть затруднено, и поэтому рентгенографические изображения могут переоценить или недооценить наличие аномалий в придаточных пазухах носа. 36 , 37 Колледж резервирует использование изображений для ситуаций, в которых пациент не выздоравливает или ухудшается во время курса соответствующей противомикробной терапии. Аналогичным образом, недавний набор руководящих принципов, разработанных Партнерством по охране здоровья носовых пазух и аллергии (представляющий многочисленные округа), не рекомендует ни рентгенограммы, ни компьютерную томографию (КТ), ни магнитно-резонансную томографию для диагностики неосложненных случаев острого бактериального синусита в любой возрастной группе. 1
34 Однако Американский колледж радиологии занял позицию, согласно которой диагноз острого неосложненного синусита должен ставиться только на основании клинических данных. 35 Они поддерживают эту позицию, отмечая, что простую рентгенографию придаточных пазух носа технически сложно выполнить, особенно у очень маленьких детей. Правильное позиционирование может быть затруднено, и поэтому рентгенографические изображения могут переоценить или недооценить наличие аномалий в придаточных пазухах носа. 36 , 37 Колледж резервирует использование изображений для ситуаций, в которых пациент не выздоравливает или ухудшается во время курса соответствующей противомикробной терапии. Аналогичным образом, недавний набор руководящих принципов, разработанных Партнерством по охране здоровья носовых пазух и аллергии (представляющий многочисленные округа), не рекомендует ни рентгенограммы, ни компьютерную томографию (КТ), ни магнитно-резонансную томографию для диагностики неосложненных случаев острого бактериального синусита в любой возрастной группе. 1
Важно понимать, что аномальные изображения носовых пазух (рентгенограммы, компьютерная томография или магнитно-резонансная томография) ни при каких обстоятельствах не могут служить диагностическим доказательством острого бактериального синусита. Изображения могут служить только подтверждением наличия заболевания носовых пазух у пациентов, истории болезни которых подтверждают диагноз. Многочисленные исследования продемонстрировали высокую частоту аномальных изображений в придаточных пазухах носа у детей, которым проводится визуализация по показаниям, отличным от подозрения на синусит. 38–40 В исследовании Glasier et al., 39 , почти у 100% детей младшего возраста, которые проходили КТ по причинам, отличным от заболевания носовых пазух, и у которых была инфекция верхних дыхательных путей в предыдущие 2 недели, были обнаружены изменения мягких тканей. в их пазухах. Исследование, проведенное Gwaltney et al. В 1994 г. 3 , показало, что аномалии придаточных пазух носа на компьютерной томографии чрезвычайно распространены у молодых людей с острыми (<72 часов) неосложненными вирусными инфекциями верхних дыхательных путей.Это и другие исследования служат для того, чтобы подчеркнуть, что когда на изображениях присутствуют аномалии слизистой оболочки, они указывают на наличие воспаления, но не раскрывают, вызван ли воспалительный процесс вирусной инфекцией, бактериальной инфекцией, аллергией или химическим раздражением (например, воздействием хлора). в пловце).
в их пазухах. Исследование, проведенное Gwaltney et al. В 1994 г. 3 , показало, что аномалии придаточных пазух носа на компьютерной томографии чрезвычайно распространены у молодых людей с острыми (<72 часов) неосложненными вирусными инфекциями верхних дыхательных путей.Это и другие исследования служат для того, чтобы подчеркнуть, что когда на изображениях присутствуют аномалии слизистой оболочки, они указывают на наличие воспаления, но не раскрывают, вызван ли воспалительный процесс вирусной инфекцией, бактериальной инфекцией, аллергией или химическим раздражением (например, воздействием хлора). в пловце).
Рекомендация 2b
Компьютерная томография придаточных пазух носа должна быть зарезервирована для пациентов, у которых хирургическое вмешательство рассматривается в качестве стратегии ведения (сильная рекомендация, основанная на надежных доказательствах и твердом консенсусе группы экспертов).
Несмотря на ограничения компьютерной томографии, 3 38–40 они предлагают подробное изображение анатомии носовых пазух и в сочетании с клиническими данными остаются полезным дополнением к хирургическому лечению. Компьютерная томография показана детям с осложнениями, вызванными острой бактериальной инфекцией носовых пазух, или детям с очень стойкими или рецидивирующими инфекциями, которые не поддаются лечению. 33 В этих случаях изображение, предпочтительно полная компьютерная томография придаточных пазух носа, имеет важное значение для предоставления клиницисту точной анатомической информации.Это случаи, когда врач может рассматривать возможность хирургического вмешательства, включая аспирацию придаточных пазух носа.
Рекомендация 3
Антибиотики рекомендуются для лечения острого бактериального синусита для достижения более быстрого клинического излечения (сильная рекомендация, основанная на надежных доказательствах и твердом консенсусе группы экспертов).
Чтобы способствовать разумному использованию антибиотиков, важно, чтобы дети с диагнозом острый бактериальный синусит соответствовали определяющим клиническим проявлениям «стойкого» или «тяжелого» заболевания, как описано ранее. 41 Это позволит свести к минимуму количество детей с неосложненными вирусными инфекциями верхних дыхательных путей, получающих лечение противомикробными препаратами.
41 Это позволит свести к минимуму количество детей с неосложненными вирусными инфекциями верхних дыхательных путей, получающих лечение противомикробными препаратами.
В исследовании, сравнивающем антимикробную терапию с плацебо при лечении детей с клиническим и рентгенографическим диагнозом острого бактериального синусита, у детей, получающих антимикробную терапию, выздоровление происходило быстрее и чаще, чем у детей, получавших плацебо. 31 На третий день лечения 83% детей, получавших противомикробные препараты, вылечились или улучшились по сравнению с 51% детей в группе плацебо.(Сорок пять процентов детей, получавших противомикробную терапию, вылечились [полное исчезновение респираторных симптомов] по сравнению с 11%, получавшими плацебо.) На 10-й день лечения 79% детей, получавших противомикробные препараты, вылечились или улучшились по сравнению с 60% детей. дети, получающие плацебо. Приблизительно от 50% до 60% детей постепенно поправляются без использования противомикробных препаратов; однако выздоровление еще на 20–30% существенно задерживается по сравнению с детьми, получающими соответствующие антибиотики.
Недавнее исследование Гарбутта и др. 42 поставило под сомнение представление о том, что дети, у которых диагностирован острый синусит только на основании клинических данных (без использования изображений), выиграют от противомикробной терапии. Когда детей, рандомизированных для лечения низкими дозами антибиотиков, сравнивали с детьми, получавшими плацебо, не было обнаружено различий в исходах ни по срокам, ни по частоте выздоровления. Расхождение в результатах между этим исследованием и исследованием Wald 31 может быть связано с включением в это исследование большей когорты детей старшего возраста (у которых, возможно, не было синусита) и исключением более тяжелобольных детей с температурой> 39 ° C или лицевая боль.Текущие рекомендации по антибиотикотерапии неосложненного синусита различаются в зависимости от предыдущего воздействия антибиотиков (в предыдущие 1-3 месяца), посещения дневного стационара и возраста. Некоторые из детей, участвовавших в исследовании Гарбутта, могли быть квалифицированы для приема высоких доз амоксициллина-клавуланата для борьбы с устойчивыми к противомикробным препаратам патогенами.
Некоторые из детей, участвовавших в исследовании Гарбутта, могли быть квалифицированы для приема высоких доз амоксициллина-клавуланата для борьбы с устойчивыми к противомикробным препаратам патогенами.
Сравнительные показатели бактериологического излечения в исследованиях взрослых с острым синуситом указывают на эффективность противомикробного лечения. 11 , 43 Результаты этих исследований показывают, что противомикробные препараты в адекватных дозах с соответствующими антибактериальными спектрами высокоэффективны в уничтожении или существенном уменьшении количества бактерий в полости носовых пазух, тогда как препараты с недостаточным спектром или принимаемые в неадекватных дозах — нет (Таблица 1).
Таблица 1.Сравнительные показатели бактериологического излечения (определяемые проколом синуса) среди взрослых пациентов с острым внебольничным бактериальным синуситом *
Микробиология острого, подострого и рецидивирующего острого бактериального синусита описывалась в нескольких исследованиях. 20–22 Основными бактериальными патогенами являются Streptococcus pneumoniae , нетипируемые Haemophilus influenzae, и Moraxella catarrhalis. S pneumoniae выздоравливает примерно у 30% детей с острым бактериальным синуситом, тогда как H influenzae и M catarrhalis выздоравливают каждый примерно у 20%. 23 У оставшихся 30% детей аспираты верхнечелюстной пазухи стерильны. Примечательно, что ни Streptococcus aureus , ни респираторные анаэробы вряд ли могут быть излечены от детей с острым бактериальным синуситом. 22
В настоящее время примерно 50% из H influenzae и 100% из M catarrhalis , вероятно, будут положительными по β-лактамазе по всей стране. 44 , 45 Изоляты верхних дыхательных путей S pneumoniae не чувствительны к пенициллину у 15–38% (в среднем 25%) детей; примерно 50% обладают высокой устойчивостью к пенициллину, а оставшаяся половина имеет промежуточную устойчивость.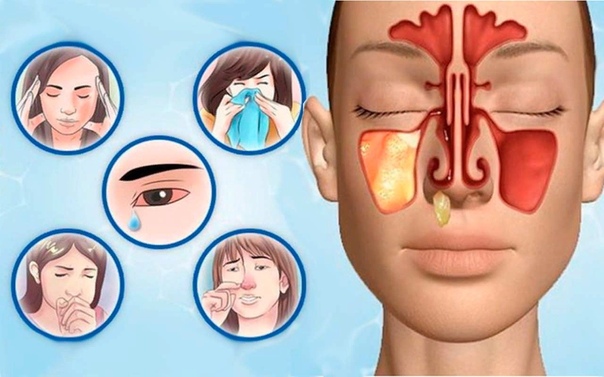 1 , 46 , 47 Механизм устойчивости к пенициллину у S pneumoniae представляет собой изменение связывающих пенициллин белков. Это явление, которое значительно варьируется в зависимости от географического положения, приводит к устойчивости к пенициллину и цефалоспорину. В таблице 2 показан расчет вероятности того, что ребенок с острым бактериальным синуситом будет иметь устойчивый патоген и не ответит на лечение амоксициллином. Следует учитывать следующее: преобладание каждого вида бактерий как причины острого бактериального синусита, преобладание устойчивости среди каждого вида бактерий и скорость спонтанного улучшения.Экстраполируя данные, полученные от пациентов с острым средним отитом, 15% детей с острым бактериальным синуситом, вызванным S pneumoniae , выздоравливают спонтанно, половина детей с острым бактериальным синуситом, вызванным H influenzae , и от половины до трех четвертей детей. дети, инфицированные M. catarrhalis , также выздоравливают спонтанно. 48 Более того, только S pneumoniae , которые обладают высокой устойчивостью к пенициллину, не будут реагировать на обычные дозы амоксициллина.Соответственно, при отсутствии каких-либо факторов риска примерно 80% детей с острым бактериальным синуситом поддаются лечению амоксициллином. Факторы риска присутствия видов бактерий, которые могут быть устойчивы к амоксициллину, включают: 1) посещение дневного стационара, 2) недавнее получение (<90 дней) противомикробного лечения и 3) возраст менее 2 лет. 49 , 50
1 , 46 , 47 Механизм устойчивости к пенициллину у S pneumoniae представляет собой изменение связывающих пенициллин белков. Это явление, которое значительно варьируется в зависимости от географического положения, приводит к устойчивости к пенициллину и цефалоспорину. В таблице 2 показан расчет вероятности того, что ребенок с острым бактериальным синуситом будет иметь устойчивый патоген и не ответит на лечение амоксициллином. Следует учитывать следующее: преобладание каждого вида бактерий как причины острого бактериального синусита, преобладание устойчивости среди каждого вида бактерий и скорость спонтанного улучшения.Экстраполируя данные, полученные от пациентов с острым средним отитом, 15% детей с острым бактериальным синуситом, вызванным S pneumoniae , выздоравливают спонтанно, половина детей с острым бактериальным синуситом, вызванным H influenzae , и от половины до трех четвертей детей. дети, инфицированные M. catarrhalis , также выздоравливают спонтанно. 48 Более того, только S pneumoniae , которые обладают высокой устойчивостью к пенициллину, не будут реагировать на обычные дозы амоксициллина.Соответственно, при отсутствии каких-либо факторов риска примерно 80% детей с острым бактериальным синуситом поддаются лечению амоксициллином. Факторы риска присутствия видов бактерий, которые могут быть устойчивы к амоксициллину, включают: 1) посещение дневного стационара, 2) недавнее получение (<90 дней) противомикробного лечения и 3) возраст менее 2 лет. 49 , 50
Расчет вероятности того, что ребенок с острым бактериальным синуситом не пройдет лечение стандартными дозами амоксициллина * , †
Желание продолжать использовать амоксициллин в качестве первого — линейная терапия у пациентов с подозрением на острый бактериальный синусит связана с ее общей эффективностью, безопасностью и переносимостью; бюджетный; и узкий спектр. Для детей младше 2 лет с неосложненным острым бактериальным синуситом от легкой до умеренной степени тяжести, которые не посещают дневной стационар и недавно не получали противомикробные препараты, рекомендуется амоксициллин в обычной дозе 45. мг / кг / сут в 2 приема или высокая доза 90 мг / кг / сут в 2 приема (рис. 1). Если у пациента аллергия на амоксициллин, цефдинир (14 мг / кг / день в 1 или 2 приема), цефуроксим (30 мг / кг / день в 2 приема) или цефподоксим (10 мг / кг / день один раз в день) можно использовать (только если аллергическая реакция не была реакцией гиперчувствительности 1 типа).В случае серьезных аллергических реакций можно назначать кларитромицин (15 мг / кг / сут в 2 приема) или азитромицин (10 мг / кг / сут в 1-й день, 5 мг / кг / сут × 4 дня в виде однократной суточной дозы). используется в попытке выбрать противомикробный препарат совершенно другого класса. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов не одобрило применение азитромицина у пациентов с синуситом. Альтернативным лечением пациента с аллергией на пенициллин, который, как известно, инфицирован устойчивым к пенициллину S pneumoniae , является клиндамицин в дозе 30-40 мг / кг / сут в 3 приема.
Для детей младше 2 лет с неосложненным острым бактериальным синуситом от легкой до умеренной степени тяжести, которые не посещают дневной стационар и недавно не получали противомикробные препараты, рекомендуется амоксициллин в обычной дозе 45. мг / кг / сут в 2 приема или высокая доза 90 мг / кг / сут в 2 приема (рис. 1). Если у пациента аллергия на амоксициллин, цефдинир (14 мг / кг / день в 1 или 2 приема), цефуроксим (30 мг / кг / день в 2 приема) или цефподоксим (10 мг / кг / день один раз в день) можно использовать (только если аллергическая реакция не была реакцией гиперчувствительности 1 типа).В случае серьезных аллергических реакций можно назначать кларитромицин (15 мг / кг / сут в 2 приема) или азитромицин (10 мг / кг / сут в 1-й день, 5 мг / кг / сут × 4 дня в виде однократной суточной дозы). используется в попытке выбрать противомикробный препарат совершенно другого класса. Управление по санитарному надзору за качеством пищевых продуктов и медикаментов не одобрило применение азитромицина у пациентов с синуситом. Альтернативным лечением пациента с аллергией на пенициллин, который, как известно, инфицирован устойчивым к пенициллину S pneumoniae , является клиндамицин в дозе 30-40 мг / кг / сут в 3 приема.
Ведение детей с неосложненным острым бактериальным синуситом.
Большинство пациентов с острым бактериальным синуситом, получающих соответствующее противомикробное средство, быстро (в течение 48–72 часов) реагируют уменьшением респираторных симптомов (уменьшение выделений из носа и кашля) и улучшением общего самочувствия. 11 , 23 , 31 Если состояние пациента не улучшается, либо противомикробные препараты неэффективны, либо диагноз синусита неверен.
Если пациенты не улучшают состояние при приеме обычной дозы амоксициллина (45 мг / кг / сут), недавно лечились противомикробными препаратами, имеют умеренное или более тяжелое заболевание или посещают дневной стационар, следует начать терапию. с высокими дозами амоксициллина-клавуланата (80–90 мг / кг / сут компонента амоксициллина, с 6,4 мг / кг / сут клавуланата в 2 приема). Эта доза амоксициллина приведет к уровням синусовой жидкости, превышающим минимальную ингибирующую концентрацию всех S pneumoniae , которые являются промежуточными по устойчивости к пенициллину, и большинства, но не всех, высокорезистентных S pneumoniae .Клавуланата калия достаточно для подавления всех β-лактамаз, продуцирующих H influenzae и M catarrhalis . Альтернативные методы лечения включают цефдинир, цефуроксим или цефподоксим. Однократная доза цефтриаксона (50 мг / кг / сут), вводимая внутривенно или внутримышечно, может использоваться у детей с рвотой, которая исключает прием пероральных антибиотиков. Через 24 часа, когда состояние ребенка клинически улучшится, для завершения терапии заменяют пероральный антибиотик.Хотя триметоприм-сульфаметоксазол и эритромицин-сульфизоксазол в прошлом традиционно использовались в качестве терапии первого и второго ряда для пациентов с острым бактериальным синуситом, недавние исследования пневмококков показывают, что устойчивость к этим двум комбинированным агентам является значительной. 51 , 52 Таким образом, если состояние пациентов не улучшается при приеме амоксициллина, ни триметоприм-сульфаметоксазол, ни эритромицин-сульфизоксазол не подходят для противомикробной терапии.Для пациентов, у которых не улучшилось состояние после второго курса антибиотиков или которые серьезно болеют, есть 2 варианта. Целесообразно проконсультироваться с отоларингологом для рассмотрения аспирации гайморовой пазухи, чтобы получить образец секрета из пазух для посева и определения чувствительности, чтобы можно было точно настроить терапию. В качестве альтернативы врач может назначить цефотаксим или цефтриаксон внутривенно (в больнице или дома) и направить к отоларингологу только в том случае, если состояние пациента не улучшается после внутривенного введения антибиотиков.Некоторые специалисты рекомендуют выполнять посевы из среднего прохода вместо аспирации гайморовой пазухи для определения причины острого бактериального синусита. 53 Однако у детей нет данных, которые коррелировали бы посевы среднего прохода с посевами аспирата верхнечелюстной пазухи. 54
с высокими дозами амоксициллина-клавуланата (80–90 мг / кг / сут компонента амоксициллина, с 6,4 мг / кг / сут клавуланата в 2 приема). Эта доза амоксициллина приведет к уровням синусовой жидкости, превышающим минимальную ингибирующую концентрацию всех S pneumoniae , которые являются промежуточными по устойчивости к пенициллину, и большинства, но не всех, высокорезистентных S pneumoniae .Клавуланата калия достаточно для подавления всех β-лактамаз, продуцирующих H influenzae и M catarrhalis . Альтернативные методы лечения включают цефдинир, цефуроксим или цефподоксим. Однократная доза цефтриаксона (50 мг / кг / сут), вводимая внутривенно или внутримышечно, может использоваться у детей с рвотой, которая исключает прием пероральных антибиотиков. Через 24 часа, когда состояние ребенка клинически улучшится, для завершения терапии заменяют пероральный антибиотик.Хотя триметоприм-сульфаметоксазол и эритромицин-сульфизоксазол в прошлом традиционно использовались в качестве терапии первого и второго ряда для пациентов с острым бактериальным синуситом, недавние исследования пневмококков показывают, что устойчивость к этим двум комбинированным агентам является значительной. 51 , 52 Таким образом, если состояние пациентов не улучшается при приеме амоксициллина, ни триметоприм-сульфаметоксазол, ни эритромицин-сульфизоксазол не подходят для противомикробной терапии.Для пациентов, у которых не улучшилось состояние после второго курса антибиотиков или которые серьезно болеют, есть 2 варианта. Целесообразно проконсультироваться с отоларингологом для рассмотрения аспирации гайморовой пазухи, чтобы получить образец секрета из пазух для посева и определения чувствительности, чтобы можно было точно настроить терапию. В качестве альтернативы врач может назначить цефотаксим или цефтриаксон внутривенно (в больнице или дома) и направить к отоларингологу только в том случае, если состояние пациента не улучшается после внутривенного введения антибиотиков.Некоторые специалисты рекомендуют выполнять посевы из среднего прохода вместо аспирации гайморовой пазухи для определения причины острого бактериального синусита. 53 Однако у детей нет данных, которые коррелировали бы посевы среднего прохода с посевами аспирата верхнечелюстной пазухи. 54
Оптимальная продолжительность терапии для пациентов с острым бактериальным синуситом систематических исследований не проводилась. Часто даются эмпирические рекомендации в отношении 10, 14, 21 или 28 дней терапии.Было предложено продолжить терапию антибиотиками до тех пор, пока у пациента не исчезнут симптомы, а затем еще в течение 7 дней. 23 Эта стратегия, которая индивидуализирует лечение для каждого пациента, приводит к минимальному курсу продолжительностью 10 дней и позволяет избежать длительных курсов антибиотиков у бессимптомных пациентов, которые вряд ли будут соответствовать требованиям.
Адъювантная терапия
На основании противоречивых и ограниченных данных рекомендаций не дается.
Адъювантная терапия, используемая для дополнения эффекта противомикробных препаратов, получила относительно мало систематических исследований. 55 Доступные агенты включают промывание носа физиологическим раствором (гипертонический или нормальный), антигистаминные препараты, деконгестанты (местные или системные), муколитические агенты и местные интраназальные стероиды.
В настоящее время нет данных, рекомендующих использование h2-антигистаминных препаратов у неаллергических детей с острым бактериальным синуситом. Существует одно проспективное исследование, в котором дети с предполагаемым острым бактериальным синуситом были рандомизированы для получения противоотечных антигистаминных препаратов или плацебо в дополнение к амоксициллину.Группа активного лечения получала оксиметазолин и пероральный противозастойный антигистаминный сироп (бромфенирамин и фенилпропаноламин). Никаких различий в клиническом или рентгенологическом разрешении между группами замечено не было. 56
Было проведено одно исследование интраназальных стероидов в качестве дополнения к антибиотикам у маленьких детей с предполагаемым острым бактериальным синуситом. Интраназальный спрей будесонид оказал умеренное влияние на симптомы только в течение второй недели терапии. 57 Многоцентровое двойное слепое рандомизированное параллельное исследование по оценке спрея флунизолида в качестве дополнения к пероральной антибиотикотерапии было зарегистрировано у пациентов в возрасте по крайней мере 14 лет. 58 Польза флунизолида была незначительной и имела минимальное клиническое значение. Нет оснований ожидать существенной пользы от интраназальных стероидов у пациентов с острым бактериальным синуситом, когда антибиотики действуют эффективно в первые 3-4 дня лечения.
Не поступало сообщений о клинических испытаниях муколитиков у неатопических детей или взрослых с острым бактериальным синуситом. 59 Ни физиологические капли в нос, ни назальный спрей не изучались у пациентов с острым бактериальным синуситом.Однако, предотвращая образование корки и разжижая выделения, они могут быть полезны. Кроме того, физиологический раствор также может действовать как мягкий сосудосуживающий агент носового кровотока. 59 Шварц анекдотически сообщил о методе промывания носа физиологическим раствором. 60
Антибиотикопрофилактика
На основании ограниченных и противоречивых данных рекомендаций не дается.
Антибиотикопрофилактика как стратегия предотвращения инфекции у пациентов, которые испытывают повторяющиеся эпизоды острого бактериального синусита, систематически не оценивалась и вызывает разногласия. 59 Несмотря на то, что ранее этот подход был успешным у детей, страдающих рецидивирующими эпизодами острого среднего отита, 61 , 62 этот подход вызывает мало энтузиазма в свете текущих опасений относительно растущей распространенности устойчивых к антибиотикам организмов. Тем не менее, его можно использовать у нескольких тщательно отобранных пациентов, чьи инфекции были тщательно определены (всегда соответствуют критериям стойких или тяжелых проявлений) и встречаются очень часто (по крайней мере, 3 инфекции за 6 месяцев или 4 инфекции за 12 месяцев).Амоксициллин (20 мг / кг / день на ночь) и сульфизоксазол (75 мг / кг / день в 2 приема) успешно применялись для предотвращения эпизодов острого среднего отита. Обычно профилактика проводится до конца респираторного сезона. Целесообразно начать оценку факторов, которые обычно предрасполагают к эпизодам рецидивирующего острого бактериального синусита, таких как атопия, иммунодефицит, муковисцидоз и синдром дисмотильных ресничек. Дети с черепно-лицевыми аномалиями также подвержены риску развития острого бактериального синусита.
Дополнительная / альтернативная медицина для профилактики и лечения риносинусита
На основании ограниченных и противоречивых данных рекомендаций не дается.
Значительное число детей, подростков и их родителей используют лекарства от простуды, отпускаемые без рецепта, или простые домашние средства, такие как супы, фруктовые соки или чаи, в качестве альтернативы или дополнения к традиционной терапии для лечения инфекций верхних дыхательных путей, включая риносинусит. 63 , 64 Другие используют лечебные травы и пищевые добавки или обращаются за помощью к акупунктуристам, мануальным терапевтам, гомеопатам, натуропатам, ароматерапевтам, специалистам по массажу и терапевтическому прикосновению, а также к множеству других методов лечения. 64–67
Некоторые из этих методов лечения инфекции верхних дыхательных путей или риносинусита прошли валидацию в рандомизированных контролируемых исследованиях. Утверждения о том, что гомеопатические лекарства, 68–70 препаратов витамина С, 71 или цинковые леденцы 72 предотвращают инфекции верхних дыхательных путей или ускоряют их разрешение, являются спорными. Недавно опубликованное исследование предоставило доказательства того, что цинковый назальный гель эффективен в сокращении продолжительности симптомов простуды при приеме в течение 24 часов с момента их появления. 73 Обсуждаются исследования, проведенные среди взрослых, показывающие эффективность препаратов эхинацеи в стимулировании иммунной системы, снижая тем самым частоту, продолжительность или тяжесть респираторных инфекций. 74 , 75 ; однако недавний метаанализ показал преобладание в целом положительных эффектов. 76
Врачи, лечащие детей и молодых людей, должны знать, что многие из их пациентов используют дополнительные методы лечения, часто не информируя их.Большинство из этих средств безвредны, и, будь то фармакологический эффект или эффект плацебо, представление об их эффективности в облегчении симптомов выдержало испытание временем. Тем не менее, многие лекарственные травы, продаваемые в Соединенных Штатах, обладают неопределенной эффективностью, составом и токсичностью и могут вызывать серьезные побочные эффекты. 77 Особое беспокойство вызывает способность растительных веществ, путем прямого взаимодействия или изменения механизмов выведения, усиливать или противодействовать эффекту обычных лекарств, которые пациенты могут принимать одновременно. 78 Врачам следует узнать об использовании дополнительных лекарств для лечения инфекций верхних дыхательных путей среди своих пациентов, особенно тех, кто длительно принимает лекарства от хронических состояний. Информация о пищевых добавках доступна на регулярно обновляемом сайте в Интернете. 79
Рекомендация 4
Детей с осложнениями или подозрением на осложнения острого бактериального синусита следует лечить быстро и активно. Это должно включать направление к отоларингологу, обычно после консультации со специалистом по инфекционным заболеваниям, офтальмологом и нейрохирургом (настоятельная рекомендация, основанная на твердом консенсусе комиссии).
Осложнения острого бактериального синусита обычно затрагивают орбиту, центральную нервную систему или и то, и другое. Хотя редко, осложнения могут привести к необратимой слепоте или смерти, если не лечить быстро и надлежащим образом.
Периорбитальное и внутриглазничное воспаление и инфекция являются наиболее частыми осложнениями острого синусита и чаще всего вызваны острым этмоидитом. Эти расстройства обычно классифицируются по орбитальной перегородке. Глазничная перегородка представляет собой лист соединительной ткани, продолжающийся над надкостницей орбитальных костей, который отделяет ткани века от тканей глазницы.Пресептальное воспаление затрагивает только веко, тогда как постсептальное воспаление затрагивает структуры орбиты. Осложнения можно классифицировать как 1) периорбитальный (или пресептальный) целлюлит или симпатический отек (периорбитальный целлюлит не является истинным орбитальным осложнением. Набухание периорбитальной области связано с пассивным венозным застоем; инфекция ограничивается околоносовыми пазухами), 2) поднадкостничным абсцессом, 3) орбитальный абсцесс, 4) орбитальный целлюлит или 5) тромбоз кавернозного синуса.
Легкие случаи периорбитального целлюлита (веки <50% закрытых) можно лечить с помощью соответствующей пероральной антибактериальной терапии амбулаторно с ежедневным посещением пациента.Однако, если состояние пациента не улучшилось в течение 24-48 часов или если инфекция быстро прогрессирует, целесообразно госпитализировать пациента для антимикробной терапии, состоящей из внутривенного введения цефтриаксона (100 мг / кг / день в 2 приема). или ампициллин-сульбактам (200 мг / кг / сут в 4 приема). Ванкомицин (60 мг / кг / день в 4 приема) может быть добавлен детям, у которых инфекция либо известна, либо вероятно вызвана возбудителями S pneumoniae , которые обладают высокой устойчивостью к пенициллину.
Если при осмотре присутствуют проптоз, снижение остроты зрения или нарушение экстраокулярной подвижности, необходимо выполнить компьютерную томографию (предпочтительно тонкую коронку с контрастированием) орбит / пазух, чтобы исключить гнойное осложнение. В таких случаях пациента должны обследовать отоларинголог и офтальмолог. Гнойные осложнения обычно требуют немедленного хирургического дренирования. Исключением являются пациенты с небольшим поднадкостничным абсцессом и минимальными окулярными аномалиями, которым рекомендуется внутривенное лечение антибиотиками в течение 24-48 часов при частых проверках зрения и психического статуса.Пациентам, у которых есть изменения в остроте зрения или психическом статусе или у которых не улучшается в течение 24-48 часов, требуется немедленное хирургическое вмешательство и дренирование абсцесса. Антибиотики могут быть изменены, если они не подходят, когда станут доступны результаты культуральных исследований и исследований чувствительности.
Пациентам с измененным психическим статусом показана консультация нейрохирурга. Признаки повышенного внутричерепного давления (головная боль и рвота) или ригидности затылочной кости требуют немедленного КТ (с контрастированием) головного мозга, орбит и пазух для исключения внутричерепных осложнений, таких как тромбоз кавернозного синуса, остеомиелит лобной кости (опухоль Потта), менингит, субдуральная эмпиема, эпидуральный абсцесс и абсцесс головного мозга.Осложнения со стороны центральной нервной системы, такие как менингит и эмпиема, следует лечить либо внутривенным цефотаксимом, либо цефтриаксоном и ванкомицином до получения результатов посева и тестирования на чувствительность.
Клинические рекомендации по диагностике и лечению острого бактериального синусита у детей в возрасте от 1 до 18 лет
Клиницисты должны назначать амоксициллин с клавуланатом или без него в качестве лечения первой линии, когда принято решение о начале лечения антибиотиками острого бактериального заболевания. синусит (Доказательство Q , достоверность: B; Рекомендация).
Профиль KAS 4
Цель этого заявления о ключевых действиях — помочь в выборе противомикробной терапии после постановки диагноза острого бактериального синусита. Микробиология острого бактериального синусита была определена почти 30 лет назад путем прямой аспирации гайморовой пазухи у детей с похожими признаками и симптомами. Основными бактериальными патогенами, выявленными в то время, были Streptococcus pneumoniae примерно у 30% детей и нетипируемые Haemophilus influenzae и Moraxella catarrhalis примерно у 20% каждого. 16 , 40 Аспираты от оставшихся 25–30% детей были стерильными.
Аспирация верхнечелюстной пазухи в настоящее время выполняется редко, если только течение инфекции не является необычно длительным или тяжелым. Хотя некоторые авторитетные специалисты рекомендовали получить посевы из среднего прохода для определения причины инфекции верхнечелюстной пазухи, у детей с острым бактериальным синуситом нет данных, которые сравнивали бы такие культуры с культурами аспирата верхнечелюстной пазухи.Кроме того, есть данные, указывающие на то, что средний проход у здоровых детей обычно заселен S pneumoniae , H influenzae и M. catarrhalis . 46
Недавние оценки микробиологии острого синусита, по необходимости, были основаны в первую очередь на микробиологии острого среднего отита (AOM), состояния с относительно легким доступом к инфекционной жидкости при проведении тимпаноцентеза и состояния с аналогичным патогенезом. острому бактериальному синуситу. 47 , 48 Три наиболее распространенных бактериальных патогена, выделенных из жидкости среднего уха у детей с острым бактериальным синуситом, такие же, как и те, которые были связаны с острым бактериальным синуситом: S pneumoniae , нетипируемый H influenzae , и M. catarrhalis . 49 Доля каждого из них варьировалась от исследования к исследованию в зависимости от критериев, используемых для диагностики АОМ, характеристик пациентов и бактериологических методов. С 2000 г. рекомендации по рутинному применению у младенцев 7-валентной, а в последнее время и 13-валентной пневмококковой конъюгированной вакцины (PCV-13) были связаны с уменьшением выделения S pneumoniae из ушной жидкости детей с АОМ и относительное увеличение заболеваемости инфекциями, связанными с H influenzae . 50 Таким образом, на основе пропорции бактерий, обнаруживаемых при инфекциях среднего уха, согласно оценкам, S pneumoniae и H influenzae в настоящее время являются причиной примерно 30% случаев острого бактериального синусита у детей, и M catarrhalis составляет примерно 10%. Эти проценты зависят от предположения, что примерно четверть аспиратов при гайморите остается стерильной, как сообщалось в более ранних исследованиях. Золотистый стафилококк редко выделяется из аспиратов пазухи у детей с острым бактериальным синуситом, и, за исключением острого гайморита, связанного с инфекциями стоматологического происхождения, 51 респираторные анаэробы также редко выздоравливают. 40 , 52 Хотя S aureus очень редко вызывает острый бактериальный синусит у детей, он является значительным патогеном орбитальных и внутричерепных осложнений синусита.Причины такого несоответствия неизвестны.
Паттерны чувствительности к противомикробным препаратам для S pneumoniae значительно различаются от сообщества к сообществу. Изоляты, полученные из центров эпиднадзора по всей стране, показывают, что в настоящее время от 10% до 15% изолятов из верхних дыхательных путей S pneumoniae нечувствительны к пенициллину 53 , 54 ; однако в некоторых регионах сообщалось о показателях нечувствительности к пенициллину от 50% до 60%. 55 , 56 Из устойчивых организмов примерно половина обладают высокой устойчивостью к пенициллину, а оставшаяся половина — промежуточными по устойчивости. 53 , 54 , 56 — 59 От 10% до 42% вируса гриппа 56 — 59 и почти 100% катарализма , вероятно, будут положительными по β-лактамазе и нечувствительны к амоксициллину.Из-за значительной географической изменчивости распространенности положительного по β-лактамазе H influenzae практикующему врачу крайне желательно быть знакомым с местными моделями восприимчивости. Факторы риска присутствия микроорганизмов, которые могут быть устойчивы к амоксициллину, включают посещение детских садов, получение противомикробного лечения в течение предыдущих 30 дней и возраст младше 2 лет. 50 , 55 , 60
Амоксициллин остается предпочтительным противомикробным средством для лечения неосложненного острого бактериального синусита первой линии в ситуациях, когда нет подозрения на устойчивость к противомикробным препаратам.Эта рекомендация основана на эффективности, безопасности, приемлемом вкусе, низкой стоимости и относительно узком микробиологическом спектре амоксициллина. Для детей в возрасте 2 лет и старше с неосложненным острым бактериальным синуситом от легкой до умеренной степени тяжести, которые не посещают детский сад и не лечились противомикробными препаратами в течение последних 4 недель, рекомендуется амоксициллин в стандартной дозе. 45 мг / кг в день в 2 приема. В сообществах с высокой распространенностью невосприимчивого S pneumoniae (> 10%, включая средний и высокий уровень устойчивости) лечение можно начинать с 80-90 мг / кг в день в 2 приема, максимум 2 г на дозу. 55 Эта терапия высокими дозами амоксициллина, вероятно, позволит достичь концентраций синусовой жидкости, достаточных для преодоления устойчивости S pneumoniae, , которая объясняется изменением пенициллин-связывающих белков на основе данных, полученных от пациентов с АОМ. 61 Если в течение следующих нескольких лет после лицензирования ЦВС-13 продолжится снижение количества изолятов S pneumoniae (включая снижение количества изолятов нечувствительных S pneumoniae) и увеличение количества продуцирующих β-лактамаз H influenzae , стандартная доза амоксициллина-клавуланата (45 мг / кг в день) может быть наиболее подходящей.
Пациенты с заболеванием средней и тяжелой степени, а также пациенты младше 2 лет, посещающие детские учреждения или недавно принимавшие противомикробные препараты, могут получать высокие дозы амоксициллина-клавуланата (80–90 мг / кг в день компонент амоксициллина с 6,4 мг / кг клавуланата в день в 2 приема, максимум 2 г на дозу). Уровни клавуланата калия достаточны для подавления всех продуцирующих β-лактамаз H influenzae и M catarrhalis . 56 , 59
Однократная доза цефтриаксона 50 мг / кг, вводимая внутривенно или внутримышечно, может использоваться для детей, у которых рвота, которые не могут переносить пероральные препараты или которые вряд ли будут придерживаться начальные дозы антибиотика. 62 — 64 Три основных бактериальных патогена, вызывающих острый бактериальный синусит, чувствительны к цефтриаксону в 95–100% случаев. 56 , 58 , 59 Если клиническое улучшение наблюдается через 24 часа, для завершения курса терапии можно заменить пероральный антибиотик.Детям, у которых через 24 часа сохраняется значительная лихорадка или симптомы, могут потребоваться дополнительные парентеральные дозы перед переходом на пероральную терапию.
Лечение пациентов с предполагаемой аллергией на пенициллин вызывает споры. Однако недавние публикации показывают, что риск серьезной аллергической реакции на цефалоспорины второго и третьего поколения у пациентов с аллергией на пенициллин или амоксициллин практически равен нулю и не превышает риска среди пациентов без такой аллергии. 65 — 67 Таким образом, пациентов с аллергией на амоксициллин с реакцией гиперчувствительности не типа 1 (поздняя или отсроченная,> 72 часов) можно безопасно лечить цефдиниром, цефуроксимом или цефподоксимом. 66 — 68 Пациентов с серьезной немедленной или ускоренной (анафилактоидной) реакцией на амоксициллин в анамнезе можно безопасно лечить цефдиниром, цефуроксимом или цефподоксимом. В обоих случаях клиницисты могут пожелать определить индивидуальную переносимость путем направления к аллергологу на кожные пробы на пенициллин и / или цефалоспорин перед началом терапии. 66 — 68 Чувствительность S pneumoniae к цефдиниру, цефподоксиму и цефуроксиму колеблется от 60% до 75%, 56 — 59 и восприимчивость 64 к вирусу гриппа 64 агентов варьируется от 85% до 100%. 56 , 58 У маленьких детей (<2 лет) с серьезной гиперчувствительностью 1 типа к пенициллину и умеренным или более тяжелым синуситом может быть целесообразно использовать комбинацию клиндамицина (или линезолида) и цефиксима для достижения наиболее полный охват против резистентных S pneumoniae, и H. Линезолид обладает превосходной активностью против всех S pneumoniae , включая штаммы, устойчивые к пенициллину, но не обладает активностью против H influenzae и M catarrhalis . В качестве альтернативы может быть прописан хинолон, такой как левофлоксацин, который имеет высокий уровень активности против S pneumoniae и H influenzae . 57 , 58 Хотя использование хинолонов обычно ограничено из-за опасений по поводу токсичности, стоимости и возникающей резистентности, их использование в этом случае может быть оправдано.
Pneumococcal и H influenzae. Надзорные исследования показали, что резистентность этих организмов к триметоприм-сульфаметоксазолу и азитромицину достаточна, чтобы исключить их использование для лечения острого бактериального синусита у пациентов с гиперчувствительностью к пенициллину. 56 , 58 , 59 , 69
Оптимальная продолжительность антимикробной терапии для пациентов с острым бактериальным синуситом систематических исследований не проводилась.Рекомендации, основанные на клинических наблюдениях, варьировались от 10 до 28 дней лечения. Было сделано альтернативное предложение о продолжении антибактериальной терапии в течение 7 дней после того, как у пациента исчезнут признаки и симптомы. 5 Эта стратегия имеет преимущество индивидуального лечения каждого пациента, минимальный курс составляет 10 дней и позволяет избежать длительной антимикробной терапии у бессимптомных пациентов, которые вряд ли соблюдают полный курс лечения. 5
У пациентов с острым заболеванием, которые при первом осмотре кажутся токсичными (см. Ниже), можно лечить одним из двух вариантов. Консультация отоларинголога может быть запрошена для рассмотрения аспирации верхнечелюстной пазухи (с соответствующей анестезией / анестезией), чтобы получить образец секрета пазухи для окрашивания по Граму, посева и тестирования чувствительности, чтобы можно было точно отрегулировать антимикробную терапию. В качестве альтернативы, стационарная терапия может быть начата с внутривенного введения цефотаксима или цефтриаксона с направлением к отоларингологу, если состояние пациента ухудшается или не показывает улучшения в течение 48 часов.Если есть подозрение на осложнение, лечение будет отличаться в зависимости от места и степени тяжести.
Американское общество инфекционистов недавно опубликовало руководство по лечению острого бактериального риносинусита у детей и взрослых. 70 Их рекомендацией для начальной эмпирической антимикробной терапии острого бактериального синусита у детей была амоксициллин-клавуланат, основанная на опасении, что H influenzae становится причиной синусита, как причина синусита, после введения пневмококковых конъюгированных вакцин и увеличения преобладание продукции β-лактамаз среди этих штаммов.Напротив, это руководство AAP допускает использование амоксициллина или амоксициллин-клавуланата в качестве эмпирической терапии первой линии и, следовательно, включает рекомендацию Американского общества инфекционных болезней. К сожалению, данных о точной микробиологии острого бактериального синусита в эпоху после ЦВС-13 мало. Проспективное наблюдение за посевом из носоглотки может быть полезным для полного согласования этих рекомендаций в будущем.
Лечение синусита у детей — симптомы и лечение
Что такое гайморит?
Четыре полые полости в костях лица — пазухи.В каждой пазухе есть отверстие, через которое воздух и слизь могут входить и выходить из носа. Результатом является закупорка носовых пазух, синусит или инфекция носовых пазух. Синусит — это воспаление или инфекция одной или нескольких пазух. Закупорка носовых пазух также может привести к инфекции, вызванной бактериями.
Синусит очень распространен. Синусит может быть внезапным и краткосрочным (острым) или длительным (хроническим). Синусит, который длится менее 4 недель, называется острым синуситом. Если симптомы длятся более 2 месяцев, это называется хроническим синуситом.
Что вызывает синусит?
Причиной могут быть бактерии, аллергия, загрязнения или полипы в носу. Часто начинается после простуды или аллергической реакции. Искривление перегородки увеличивает риск рецидива синусита.
Каковы симптомы синусита?
Основные симптомы — головная боль и давление или боль во лбу или лице. Нос может быть заложенным и насморком с зелеными или желто-зелеными выделениями. Могут возникнуть опухшие глаза с болью за ними и темными кругами под ними.Горло может заболеть. Дети могут быть раздражительными и иметь длительные кашель, в дополнение к заложенности носовых пазух. Симптомы обычно проходят через 7–21 день.
Как диагностируется синусит?
Врач осмотрит лицо, нос и уши, а также послушает грудную клетку. Людям с хроническим синуситом, которым не помогли лекарства, можно сделать рентгеновские снимки или, возможно, другие методы визуализации носовых пазух. Если синусит вызван аллергией или синусит возникает три раза в год или чаще, врач может посоветовать обратиться к аллергологу (специалисту по аллергии).
Как лечат синусит?
Врач может прописать антигистаминные препараты при синусите, вызванном аллергией. Спреи для носа и противозастойные средства помогают при заложенности носа. Увеличение потребления жидкости способствует разжижению выделений. Отдых с слегка приподнятой головой позволит выделениям легче стекать. При незначительной боли можно использовать парацетамол или ибупрофен. использовал.
При синусите, вызванном бактериальной инфекцией, врач пропишет антибиотик. Большинство инфекций носовых пазух вызываются вирусами, а антибиотики не работают, и их нельзя принимать.
Острый синусит обычно проходит через 2–3 недели после лечения.
, что можно и что нельзя делать при лечении синусита:
- ОБЯЗАТЕЛЬНО пейте много жидкости, особенно воды.
- ОБЯЗАТЕЛЬНО используйте солевой назальный спрей при заложенности носа.
- Бросаю курить. Курение может усугубить синусит.
- ОБЯЗАТЕЛЬНО используйте испаритель или вдыхайте пар из душа, чтобы снимают заложенность.
- НЕОБХОДИМО прикладывать теплые компрессы к области носовых пазух четыре раза в день в течение 1 или 2 часов.
- ОБЯЗАТЕЛЬНО используйте увлажнитель зимой и кондиционер летом.
- НЕОБХОДИМО позвонить своему врачу, если у вас стойкий жар и озноб.
- ОБЯЗАТЕЛЬНО позвоните своему врачу, если ваше лицо опухает над пазухами.
- НЕОБХОДИМО позвонить своему врачу, если у вас нечеткое зрение или сильная головная боль, которую не помогают лекарства.
- НЕОБХОДИМО избегать триггеров аллергии.
- НЕ используйте безрецептурные спреи для носа. Они могут усугубить симптомы.
- ЗАПРЕЩАЕТСЯ лететь на самолете во время острого приступа. Изменения давления могут значительно усугубить симптомы. Если вам необходимо лететь, сначала проконсультируйтесь со своим врачом.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Обратитесь к следующему источнику:
- Американская академия отоларингологии — хирургия головы и шеи
Тел .: (703) 836-4444
Веб-сайт: http://www.entnet.org







 Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
Врач проводит сеансы продувания слуховой трубы, промывания носа и другие процедуры, используется физиотерапия.
 Тем не менее, КТ в последнее время становится золотым стандартом исследования синуситов.
Тем не менее, КТ в последнее время становится золотым стандартом исследования синуситов.
 Затем с помощью трубки антисептик подают в один носовой ход, в другой — помещают трубку для откачивания экссудата из пазух.
Затем с помощью трубки антисептик подают в один носовой ход, в другой — помещают трубку для откачивания экссудата из пазух.
 Обратитесь за инструкциями к врачу или медсестре вашего ребенка.
Обратитесь за инструкциями к врачу или медсестре вашего ребенка. Эти симптомы длятся более 12 недель.
Эти симптомы длятся более 12 недель.