Бронхиальная астма симптомы у детей: подробно о методах и препаратах для исцеления болезни у ребенка, а так же о терапии народными средствами в домашних условиях
подробно о методах и препаратах для исцеления болезни у ребенка, а так же о терапии народными средствами в домашних условиях
Лечение бронхиальной астмы у детей имеет важное значение в воспитании здорового поколения. Большая распространенность этой болезни среди детей разного возраста стала настоящей проблемой, признанной на государственном уровне. Для обеспечения оптимального подхода в ее решении даже принята Национальная программа, определяющая основные направления терапии и профилактики патологии. Родители должны четко понимать опасность заболевания, и своевременно обращаться к врачу для выработки нужного лечебного подхода.
Специфика заболевания у ребенка
Бронхиальная астма представляет собой заболевание хронического характера с рецидивами обострения, вызывающее нарушение бронхиальной реактивности иммунологической или неиммунологической природы.
Течение болезни характеризуется периодами ремиссии и обострения (приступов), проявляющимися признаками удушья из-за спазмирования гладкой мускулатуры бронхов, гиперсекреции, дискринии и отека слизистой оболочки.
Современная лечебная стратегия детской бронхиальной астмы строится на базовом консервативном лечении противовоспалительной направленности.
Концепция основывается на признании воспалительно-аллергического этиологического механизма, запускаемого специфическими и неспецифическими факторами морфологических и функциональных нарушений структуры тканей бронхиальных стенок.
Хроническое течение болезни ведет к изменениям в эпителии, деструктированию и склерозированию базальной мембраны в субэпителиальной зоне, гипертрофии и мышечного слоя, инфильтрации бронхиальной стенки в результате воздействия тучных клеток, Т-лимфоцитов, эозинофилов.
Методы исцеления
Консервативное лечение бронхиальной астмы у детей включает комплекс мер – базовая противовоспалительная терапия, симптоматическая терапия, мероприятия элиминационной и восстановительной направленности.
Элиминационные меры связаны с исключением контакта с аллергенами и оптимизацией условия пребывания ребенка. Наиболее распространенные аллергические причины заболевания –
Лечение обеспечивается с учетом запущенности патологии. Для выбора схемы лечения важно определить степень тяжести заболевания:
- Легкая степень – обострение отмечается не чаще, чем 1 раз за 30 дней. Приступ не требует срочной инъекции и легко купируется, а чаще проходит самостоятельно. В период ремиссии патология не проявляется. Такой показатель, как ОФВ1, составляет не менее 80% от нормы.
- Средняя степень – приступы фиксируются до 2-3 раз в месяц. Необходимость инъекционного купирования возникает до 1 раза в месяц. Обострение отмечается удушием, изменением сердечного ритма, тахипноэ.

- Тяжелая степень – острые приступы происходят еженедельно, а то и чаще. Отмечается опасное удушье, ослабление организма, снижение активности ребенка. Даже в период ремиссии ОФВ1 падает ниже 61%, что требует частых ингаляций.
Перед лечением ставятся такие задачи: достижение стойкой, продолжительной ремиссии; устранение симптомов обострения и хронического течения; снижение риска частых рецидивов; обеспечение полноценных дыхательных функций; улучшение общего состояния ребенка и устранение побочных воздействий препаратов. Главная цель – полный контроль течения патологии.
Терапевтическое воздействие обеспечивается в таких направлениях:
- организация IgE-ответа на воздействие аллергена;
- уменьшение гипертрофированной бронхиальной чувствительности;
- приведение в норму бронхиального просвета;
- устранение спазм;
- прекращение воспалительной реакции.

В зависимости от стадии болезни лечение осуществляется в форме
Проявление обострения бронхиальной астмы у ребенка зависит от степени тяжести болезни. В этот период важно провести эффективную симптоматическую терапию и нормализовать дыхание. Прежде всего, устраняется контакт с аллергеном, вызвавшим обострение. При легком течении патологии этого часто оказывается достаточным для перевода ее на стадию ремиссии.
Обострения средней тяжести после устранения аллергена требуют введения бронхолитических (бронхорасширяющих) средств. Оптимальный вариант – ингаляция Беродуала или Вентолина. Значительно ухудшает общее состояние ребенка скопление вязкой мокроты в бронхиальных просветах, ухудшающее дыхание. Для устранения этого затруднения используются препараты, улучшающее выведение мокроты. Наиболее популярны такие средства, как Амброксол, Амбробене, Лазолван
Оптимальный вариант – ингаляция Беродуала или Вентолина. Значительно ухудшает общее состояние ребенка скопление вязкой мокроты в бронхиальных просветах, ухудшающее дыхание. Для устранения этого затруднения используются препараты, улучшающее выведение мокроты. Наиболее популярны такие средства, как Амброксол, Амбробене, Лазолван
Купирование приступа
Тяжелая форма астматического приступа требует принятия срочных мер. Особенно опасно появление астматического статуса, т.е. приступа, который не проходит даже после инъекции бронхолитика. Это явление может иметь 3 стадии:
- 1 стадия или относительная компенсация, когда длительно сохраняется удушье при резистивности к спазмалитиков;
- 2 стадия или декомпенсация, характеризующаяся тяжелым состоянием ребенка на фоне дыхательной недостаточности и нарушения сердечного ритма;
- 3 стадия или гипоксическая кома приводит к потере сознания из-за дыхательной и сердечной недостаточности.

ВАЖНО! При тяжелом осложнении бронхиальной астмы у ребенка необходимо принять срочные меры. Он располагается в сидячем положении с обеспечением притока свежего воздуха. Обязательно вызывается скорая медицинская помощь и делается попытка купирования приступа с помощью ингаляции бронхолитика.
Купирование острого типичного приступа начинается с введения селективного бета-адреномиметика (Сальбутимол, Астмолент, Беротек, Бриквил и т.п.) или Атровента. Для срочного блокирования осложнения делается подкожная инъекция адреналина или Алупента. Эффект наступает уже через 2-3 минуты.
Если приступ развивается на фоне сильного отека слизистой оболочки и чрезмерного накопления мокроты, а обычные препараты не помогают, то используются ксантины, Солутан и Теофедрин. При тяжелом течении болезни ингаляция часто оказывается малоэффективной. В таких случаях вводятся кортикостероидные средства в виде таблеток или инъекций. Для купирования используются кортикостероиды быстрого действия, способные оказать воздействие уже через 4-6 минут – Гидрокортизон, Преднизолон, Метилпреднизолон.
Для купирования используются кортикостероиды быстрого действия, способные оказать воздействие уже через 4-6 минут – Гидрокортизон, Преднизолон, Метилпреднизолон.
Противоастматические препараты
При лечении бронхиальной астмы, в зависимости от стадии болезни, используются две основные группы медикаментозных препаратов:
Используемые на всем протяжении течения заболевания для устранения самого механизма его развития.
В зависимости от поставленной цели препараты имеют разную длительность действия:
- короткого действия – не более 35-36 ч, но быстрое начало воздействия – 2-5 минут;
- средней продолжительности действия – до 47-49 ч;
- длительного действия – более 48 ч.
Современные лекарственные средства имеют пролонгированное действие – до 20-50 суток.
ВАЖНО! Противоастматические препараты и применяются только по назначению врача, с учетом возрастных ограничений и индивидуальных противопоказаний.
Ведь только врач может определить по состоянию у ребенка, чем лечить. Передозировка лекарства может привести к астматическому статусу, вплоть до гипоксической комы.
Наиболее характерные формы введения препаратов при лечении бронхиальной астмы у детей – ингаляционные растворы, аэрозоли, таблетки, растворы для инъекций. Для совсем маленьких пациентов используются сиропы.
Мембраностабилизаторы
Мембраностабилизирующие средства представляют категорию препаратов, призванных блокировать иммунный ответ на разных стадиях болезни.
- Интал. Он используется для приготовления ингаляционных растворов и аэрозолей. Данное средство предотвращает развитие аллергии на ранней стадии, блокируя выделение аллергических медиаторов из базофилов и тучных клеток. Интал эффективен при любой степени тяжести болезни.
 Как лечить заболевание у ребенка: курс лечения составляет 2-3 месяца, а длительность применения дает стабильную ремиссию. При приступах легкой степени могут назначаться комбинированные лекарства на основе Интала – Дитэк (с содержанием фенотерола) и Интал плюс (с сальбутамолом).
Как лечить заболевание у ребенка: курс лечения составляет 2-3 месяца, а длительность применения дает стабильную ремиссию. При приступах легкой степени могут назначаться комбинированные лекарства на основе Интала – Дитэк (с содержанием фенотерола) и Интал плюс (с сальбутамолом). - Тайлед. Этот препарат обладает повышенной противовоспалительной способностью. Его основная форма – дозированная аэрозоль. При лечении проводится ежедневная двухразовая ингаляция в течение 2-2,5 месяцев.
- Задитен (Кетотифен). Средство способно блокировать Н1-гистаминные рецепторы, оказывая противовоспалительное воздействие. В основном, препарат принимается в форме таблеток. В раннем возрасте предпочтение отдается сиропу. Дозировка обеспечивается из расчета 0,05 мг на каждый 1 кг массы тела ребенка. Принимается лекарство ежедневно 2 раза в течение 3-4 месяцев.
СПРАВКА! Все перечисленные средства не имеют возрастного ограничения и можно использовать в домашних условиях, но выбор как лечить и чем лечить у ребенка контролируется педиатром.
Антилейкотриены
При проведении базовой терапии в последнее время рекомендуется применение антилейкотриеновых препаратов. Они представляют собой антигонисты лейкотриеновых рецепторов селективного типа. Данные лекарства способны устранять воспалительную реакцию аллергического характера, уменьшать гипертрофированную реактивность бронхов. Аллергия тормозится, как на ранней, так и на поздней стадии.
Основные представитель этой группы препаратов:
- Сингуляр (Монтелукаст). Таблетированное средство, принимаемое ежедневно перед сном по 1 таблетке.
- Акопат (Зафирлукаст) – таблетки, употребляемые дважды в сутки по 20 мг.
Эти препараты наиболее эффективны при лечении болезни в легкой и средней степени тяжести.
Глюкокортикостероиды
Глюкокортикостероидные препараты относятся к сильнодействующим противовоспалительным средствам, способным подавлять реакцию при остром и хроническом ее течении.
Они используются для местного (ингаляция) и системного воздействия на организм. При тяжелых проявлениях болезни без этих препаратов обойтись трудно.
Глюкокортикостероиды уменьшают отеки тканей, снижают бронхиальную гиперреактивность, нормализуют дыхательные функции без бронхолитического воздействия.
ВАЖНО! Глюкокортикостероиды способны вызывать побочные явления. В частности при ингаляциях может развиться оральный кандидоз и дисфония. Длительное системное применение может вызвать синдром Иценко-Кушинга, остеопороз, замедление физического развития ребенка, надпочечниковые патологии.
Среди ингаляционных кортикостероидов рекомендуются такие средства:
- Альдецин, Бекотид, Бекломет, Беклазон, Беклокорт на основе беклометазона. Основная форма – аэрозоли с разовой дозой 50, 100 и 250 мкг.
- Будесонид, Бенакорт, Пульмикорт на основе будесонида. Реализуется в виде аэрозолей (с дозами 50 и 100 мкг) и порошка для приготовления ингаляционного раствора.
- Ингакорт на основе флунизолида. Применяется в форме аэрозоли с разовой дозой 250 мкг.
- Фликсотид на базе активного вещества флютиказона. Форма реализации – спреи с разовой дозой 25, 50, 125 и 250 мкм и порошок для ингаляционного раствора.
Курс терапии при использовании ингаляционных глюкокортикостероидов составляет 4-5 месяцев. При тяжелой степени проявления бронхиальной астмы назначаются препараты системного типа – таблетки и инъекции. Они отличаются по продолжительности оказываемого эффекта:
- короткого действия – Гидрокортизон, Преднизолон, Метилпреднизолон;
- средней продолжительности действия – Триамцинолон;
- длительного действия – Бетаметазон, Дексаметазон;
- пролонгированного действия – Кеналог, Флостерон, Дипроспан.
СПРАВКА! Дозирование приема и продолжительность курса устанавливаются врачом в индивидуальном порядке, с большой осторожностью. При появлении стабильной ремиссии прием кортикостероидов отменяется для исключения риска побочных явлений.
Бронхоспазмолитики
Наиболее распространенными противоастматическими препаратами для симптоматической терапии являются бронхоспазмолитики или бронходилататоры.
Особо выделяются препараты группы адреностимуляторов или бета-2-агонистов, обладающие избирательным характером воздействия. Они подразделяются на такие типы:
- Бронходилататоры короткого действия – Сальбутамол (Вентолин, Саламол), Тербуталин (Бриканил), Фенотерол (Беротек), Кленбутерол. Они предназначены для купирования приступов легкой и средней тяжести. Форма выпуска – таблетки, а для маленких пациентов – сироп. Эффект обнаруживается уже через 5-8 минут после приема.
- Бета -2-агонисты пролонгированного действия – Сальметер, Серевент на базе солей сальметерола с временем действия до 11-12 ч и Сальтос, Сальгим на базе сульфата сальбутамола в продолжительностью действия 8-9 ч. Эти препараты купируют удушье, усиливают мукоцилиарный перенос.
Теофиллины
Препараты группы теофиллинов активно применяются при купировании приступов и лечении хронической стадии болезни. Они способны снижать сократительную активность бронхиальной мускулатуры, нормализовать состояние сосудов. Чем лечат в таких случаях:
- Эуфиллин. Он относится к теофиллинам короткого действия и используется при приступах легкой и средней тяжести. Может применяться в форме таблеток или внутривенной инъекции. Дозировка определяется из расчета 6-8 мг/кг для детей младше 2,5 лет, 11-14 мг/кг – в возрасте 3-14 лет.
- Пролонгированные теофиллины для одноразового приема – Эуфилонг в форме капсул и для двухразового приема – Ретафил, Теодур, Вентакс, Этифиллин (капсулы), Теотард, Тео-пек, Неотеопек, Теодур (таблетки). Эти препараты нужны для базовой терапии и не используются для купирования приступов.
Холинолитики
При принятии экстренных мер во время приступов удушья разной степени тяжести используются антихолинергические средства. Основные представители этой группы:
- Атровент на основе активного вещества бромида ипратропиума. Выпускается в виде аэрозоли с разовой дозой 20 мкг.
- Тронвентол – аналогичный аэрозоль.
- Беродуал. Он содержит комбинацию 2-х активных веществ – бромида ипратропиума и фенотерола. Применяется в форме аэрозоли.
Приборы и приспособления
Для эффективной доставки лекарственных средств в зону поражения используются специальные приборы и приспособления. Например, небулайзер – ингалятор позволяющий превратить раствор с лекарственным средством в аэрозоль и направить ее в верхние дыхательные пути.
Самый простой прибор, который обычно используется в домашних условиях – прямоточный, компрессионный (струйный) небулайзер. Как лечат заболевание при помощи него: в него заправляется баллон с раствором.
Компрессор смешивает лекарство с воздухом, а достаточно мощную струю направляет в нужном направлении через трубку с мундштуком.
Введя мундштук в рот и запустив прибор, больной получает разовую дозу препарата, которая строго нормирована по содержанию активного вещества. Существуют также более сложные приборы с ультразвуковым генератором и электронно-сетчатые устройства с вибрирующими мембранами. Такие небулайзеры стоят дорого, и применяются чаще в медицинских амбулаториях и стационарах.
Загрязненный и сухой воздух является врагом астматика, вызывая приступы болезни. Для создания благоприятных условий в помещении используются такие приборы:
- НЕРА-фильтр. Этот прибор полностью очистит воздух от пыли, удаляя из него даже примеси с частицами менее 0,4 мкм.
- Электростатический фильтр. Прибор за счет электрического поля улавливает частички пыли, которые притягиваются и оседают на его фильтре.
- Ионизаторы воздуха. Это устройство позволяет осадить пыль на горизонтальные поверхности. Далее, она собирается путем проведения влажной уборки.
Дыхательная гимнастика
Аппаратная гимнастика получила большую популярность. Один из распространенных вариантов – дыхательный тренажер Фролова. Во время занятий имитируются условия пребывания высоко в горах – увеличивается содержание углекислого газа при снижении количества кислорода.
Постепенно дыхательная система тренируется, и укрепляется бронхиальная мускулатура. Прибор позволяет снизить количество принимаемого лекарства для астматика и удлиняет периоды ремиссии.
Также используется спейсер, он представляет собой дополнительную емкость для аэрозоли.
При его использовании струя лекарства направляется в эту промежуточную емкость, а больной ребенок вдыхает уже только часть поднимающегося вверх состава.
По сути, это приспособление для облегченного дыхания, ограждающее ребенка от действия мощной струи. Аналогичную функцию, но для лекарственных порошков, выполняют такие приборы, как циклохалер, дискхалер и турбухалер.
Народные средства
Народная медицина для лечения бронхиальной астмы у детей, предлагает множество рецептов. Можно выделить некоторые из них:
- Отвар из лекарственного сбора такого состава – крапива (3 части), багульник (5 частей), мать-и-мачеха (2 части). Смесь заливается прохладной водой из расчета 1 ст.ложка на 250 мл и оставляется на 7-8 ч (лучше на всю ночь). Затем, раствор кипятится на слабом огне в течение 9-12 минут и остужается.
- Отвар по такому рецепту – корни солодки и девясила (по 2 части), крапива (3 части), мать-и-мачеха (5 частей), болотный багульник (6 частей). Дальнейшее приготовление аналогично вышеприведенной технологии.
- Настой смеси спорыша, крапивы, цветков календулы и корня солодки (в равной пропорции) в кипятке в течение 16-20 минут. Дозировка настоя – 3 ст.ложки смеси на 500 мл воды.
Все указанные народные средства принимаются в домашних условиях ежедневно 2 раза в такой дозировке:
- младенца до года – по 1 ст.ложке;
- малыши в возрасте 1-4 года – по 2 ст.ложке;
- дети 4-9 лет – по 3 ст. ложки;
- подростки старше 12 лет – по 100 мл.
Полезное видео
Ознакомьтесь визуально о лечении бронхиальной астмы у детей на видео ниже:
Заключение
Все рассмотренные способы лечения и препараты могут использоваться в домашних условиях, но после консультации с педиатром. Несмотря на отсутствие возрастных противопоказаний, ограничения имеют индивидуальный характер, и связаны с специфической чувствительности ребенка, и резистивности к препаратам.
Самым распространенным способом лечения признается ингаляция. При всей безопасности такой технологии существуют определенные противопоказания для проведения процедуры в домашних условиях:
- температура тела выше 38 ºС;
- повторяемость тяжелых приступов более 2-х раз за 6-7 суток;
- выявление опухолей в верхних дыхательных путях и легких;
- развитие гнойных процессов в органах дыхания;
- серьезные проблемы в сердечно-сосудистой системе;
- повышенное артериальное давление;
- повышенная склонность к кровотечениям из носа.
Бронхиальная астма у детей, к сожалению, стала достаточно распространенным явлением. Она должна постоянно находиться под контролем специалиста. Лечение болезни организовывается с использованием высокоэффективных препаратов и только по назначению врача. При проявлении приступов необходимо принимать срочные меры, а при тяжелом их развитии требуется госпитализация ребенка.
Бронхиальная астма у детей | Компетентно о здоровье на iLive
Лечение бронихиальной астмы
Показания к госпитализации в отделение реанимации и интенсивной терапии:
- Затрудненное дыхание в покое, вынужденное положение, возбуждение, сонливость или спутанное сознание, брадикардия и одышка.
- Наличие громких свистящих хрипов.
- ЧСС более 120-160 в мин.
- Отсутствие быстрой и явной реакции на бронхолитик.
- Отсутствие улучшения после начала лечения глюкокортикоидами в течение 2-6 ч.
- Дальнейшее ухудшение состояния.
Медикаментозное лечение бронихиальной астмы у детей
Препараты для лечения бронихиальной астмы вводят внутрь, парентерально и ингаляционно.
Мембраностабилизирующие препараты
Кромоны
- кромоглициевая кислота,
- недокромил
Кромоглициевую кислоту и недокромил применяют для лечения лёгкой, интермиттирующей и персистирующей бронхиальной астмы. Недокромил позволяет уменьшить тяжесть и продолжительность бронхоконстрикции.
Терапевтический эффект кромоглициевой кислоты связан со способностью предупреждать развитие ранней фазы аллергического ответа посредством блокирования высвобождения медиаторов аллергии из тучных клеток и базофилов. Кромоглициевая кислота уменьшает проницаемость слизистых оболочек и снижает бронхиальную гиперреактивность. Препарат назначают при легкой и среднетяжелой формах бронихиальной астмы по 1-2 ингаляции в сутки в течение не менее 1,5-2 мес. Длительное применение кромоглициевой кислоты обеспечивает устойчивую ремиссию.
Недокромил подавляет как раннюю, так и позднюю фазу аллергического воспаления путем ингибирования высвобождения из клеток слизистой оболочки дыхательных путей гистамина, лейкотриена С4, простогландина Б, хемотаксических факторов. Обладает в 6-8 раз более выраженной, по сравнению с кромоглициевой кислотой, противовоспалительной активностью. Назначают по 2 ингаляции 2 раза в день, курс лечения не менее 2 мес.
Среди препаратов, способных подавлять высвобождение медиаторов аллергического воспаления и вызывать блокаду Н1-рецепторов гистамина, следует отметить кетотифен, который применяют в основном у детей раннего возраста. В настоящее время изучают новый класс противоастматических средств — антилейкотриеновые препараты монтелукост и зафирлукаст.
Ингаляционные глюкокортикоиды
Самые эффективные в настоящее время препараты для контроля бронхиальной астмы. У детей школьного возраста поддерживающая терапия ингаляционными глюкокортикоидами позволяет уменьшить частоту обострений и количество госпитализаций, повышает качество жизни, улучшает функцию внешнего дыхания, снижает гиперреактивность бронхов и уменьшает бронхоконстрикцию при физических нагрузках. Ингаляционные глюкокортикоиды оказывают хороший эффект и у детей дошкольного возраста. Ингаляционные глюкокортикоиды — единственные препараты базисной терапии для детей младше 3 лет. В педиатрической практике применяют следующие ингаляционные глюкокортикоиды беклометазон, флутиказон, будесонид. Применение ингаляционных глюкокортикоидов в дозе 100-200 мкг/сут не оказывает клинически значимых побочных эффектов, однако применение высоких доз (800 мкг/сут) приводит к торможению процессов образования и деградации кости. Лечение ингаляционными глюкокортикоидами в дозе менее 400 мкг/сут обычно не сопровождается значимым угнетением гипоталамо-гипофизарно-надпочечниковой системы и не повышает частоты развития катаракты.
Предпочтение отдают ингаляционному способу введения. Его основные преимущества:
- непосредственное поступление лекарственных средств в дыхательные пути,
- быстрое начало действия,
- снижение системной биодоступности, что сводит к минимуму побочные эффекты.
В случае недостаточной эффективности ингаляционных глюкокортикоидов назначают глюкокортикоиды внутрь или парентерально. По продолжительности действия глюкокортикоиды подразделяют на препараты короткого (гидрокортизон, преднизолон, метилпреднизолон), среднего (триамцинолон) и длительного (бетаметазон, дексаметазон) действия. Эффект от препаратов короткого действия длится 24-36 ч, среднего — 36-48 ч, длительного — свыше 48 ч. Бронхолитические препараты.
Бета2-Адреномиметики
По продолжительности действия симпатомиметики под-разделяют на препараты короткого и пролонгированного действия. Бета2-Адреномиметики короткого действия (сальбутамол, тербуталин, фенотерол, кленбутерол) используют для оказания экстренной помощи. Среди Бета2-адреномиметиков пролонгированного действия выделяют два типа препаратов:
- 12-часовые формы на основе соли гидроксинафтойной кислоты салметерола (серетид),
- препараты с контролируемым выходом лекарственного вещества на основе сальбутамола сульфата (сальтос).
[24], [25], [26], [27], [28], [29]
Метилксантины
Теофиллин улучшает функции легких даже в дозах ниже обычно рекомендуемого терапевтического диапазона. Фармакологическое действие теофиллинов основано на ингибировании фосфодиэстеразы и увеличении содержания циклического аденозинмонофосфата, который обладает способностью уменьшать сократительную активность гладкой мускулатуры бронхов, сосудов мозга, кожи и почек. Выделяют препараты короткого и пролонгированного действия. Теофиллин короткого действия (аминофиллин) используют для купирования острых приступов бронхоспазма. При тяжелых приступах аминофиллин применяют внутривенно в суточной дозе 5-10 мг/кг у детей до 3 лет и 10-15 мг/кг у детей от 3 до 15 лет.
Аминофиллин — препарат пролонгированного действия, вводится из расчета 5-6 мг/кг в течение 20 мин (при необходимости введение можно повторить через 6 ч) Максимальная суточная доза — 20 мг/кг.
Неотложная терапия при бронихиальной астме
Препараты выбора для лечения острого бронхоспазма — бета2-адреномиметики быстрого действия (сальбутомол, фенотерол), аминофиллин.
Важное место в лечении приступа бронхообструкции занимает внутривенное применение глюкокортикоидов (1-2 мг/кг по преднизолону), которые восстанавливают чувствительность бета2-адренорецепторов к адреномиметикам.
При отсутствии эффекта вводят 0,1% раствор эпинефрина (не более 0,015 мг/кг). Использование малых доз эпинефрина обосновано избирательной чувствительностью к нему бета2-адренорецепторов бронхов и позволяет рассчитывать на лечебный эффект с минимальным риском осложнений со стороны сердечно-сосудистой системы. После купирования приступа продолжают внутривенное капельное введение эпинефрина со скоростью 0,5-1 мкг/(кгхч).
В отделение реанимации больные поступают с выраженными признаками дыхательной недостаточности. Клинический опыт показывает, что пациенты легче переносят гиперкапнию, чем гипоксемию.
В последние годы изменилось отношение к раннему переводу больных на ИВЛ. Это обусловлено применением жестких условий вентиляции, которые приводят к тяжёлым осложнениям. Улучшения оксигенации достигают путем проведения неинвазивной вентиляции легких с поддержкой давлением. Хороший эффект при купировании астматического статуса оказывают ингаляционные анестетики есть сообщения об успешном применении кетамина в дозе 1-2 мг/кг.
Лечение бронхиальной астмы
[30], [31], [32], [33], [34], [35], [36], [37], [38], [39]
Как начинается бронхиальная астма у детей: признаки, симптомы и лечение
Бронхиальная астма у ребёнка уже не является заболеванием, осложняющим жизнь малыша и родителей. Адекватное лечение позволит нормально развиваться и вести полноценную жизнь.
Со временем приступы возникают реже и даже совсем прекращаются. О признаках и симптомах развития астмы у детей поговорим далее.
О симптомах и лечении анемии у ребенка читайте в нашей статье.
Особенности заболевания
Как начинается астма? Бронхиальная астма является негативной реакцией бронхов на определённый аллерген.
Патология часто наследственная и проявляется в раннем возрасте.
Обострения сменяются ремиссией, а продолжительность этих периодов зависит от особенностей ребёнка, условий жизни, используемых лекарств. Заболеванием нельзя заразиться.
Когда у ребёнка появился кашель после общения с детьми, имеющими такие же симптомы, то это указывает на бронхообструкцию. Она возникает из-за воздействия вируса на бронхи.
Поставленный диагноз не означает, что ребёнок будет инвалидом, но потребуется соблюдение множества ограничений.
Устранить заболевание очень сложно, но с помощью лекарственных препаратов можно удерживать ремиссию длительное время.
к содержанию ↑Формы
Бронхиальная форма бывает следующих форм:
- Астма неаллергическая. Эта форма возникает из-за эндокринных заболеваний, перегрузок нервной системы или попадания микроорганизмов.
- Смешанная астма. Этой патологии характерны все возможные симптомы этого заболевания.
- Аллергическая. Этот вид астмы проявляется в виде:
- сочетания симптомов патологии и насморка, сопровождающегося обильными выделениями;
- кашля с мокротой;
- реакции на контакт с раздражителем.
Дети любого возраста рискуют заболеть бронхиальной астмой, но чаще всего она развивается у детей до 5 лет.
к содержанию ↑Течение болезни и возможные осложнения
В каждом возрасте астма проявляется по-разному. Поэтому родителям следует обращать внимание на возникающие симптомы.
Это позволит быстро диагностировать болезнь и добиться длительной ремиссии с помощью приёма лекарственных препаратов.
Проявления до года:
- постоянное чихание, кашель и выделения из носа;
- отекают миндалины;
- плохой сон;
- проблемы с ЖКТ;
- дыхание «всхлипывающее».
Особенности проявления до 6 лет:
- покашливание во сне;
- появляется сухой кашель во время подвижных игр;
- дыхание ртом вызывает кашель.
У подростков:
- кашель в период сна;
- дети боятся активного движения;
- приступ заставляет ребёнка сесть и наклониться вперёд.
В этом возрасте диагноз уже поставлен, и ребёнок знает провоцирующие факторы. Он должен всегда носить ингалятор.
Данное заболевание опасно осложнениями. Особенно это чревато для лёгких, так как может возникнуть:
- Эмфизема – лёгкие становятся «воздушными».
- Ателектаз – закупорка бронха отключает часть лёгкого.
- Пневмоторакс – в плевральную полость проникает воздух.
Астма влияет и на сердце. Может возникнуть сердечная недостаточность с отёком тканей.
к содержанию ↑Причины патологии
Основной причиной возникновения приступов считается гиперактивность бронхов, которые мгновенно реагируют на различные раздражители.
Наиболее распространённые причины:
- Чаще всего астма развивается у мальчиков, так как у них присутствуют особенности структуры бронхов.
- Дети с избыточной массой тела тоже нередко страдают астмой. Диафрагма занимает высокое положение и поэтому возникает недостаточная вентиляция лёгких.
- Генетическая предрасположенность играет важную роль в развитии этого заболевания.
- Следует исключить некоторые продукты питания: шоколад, орехи, рыба.
Иногда астма является завершающим этапом аллергических проявлений.
Сначала появляется крапивница, затем экзема с зудом и только потом организм реагирует на раздражитель астматическим приступом.
Нередко приступы возникают после бронхита или после респираторного заболевания.
к содержанию ↑Как лечить аденоиды у ребенка? Ответ вы найдете на нашем сайте.
Факторы, вызывающие обострения
Чтобы избежать обострения заболевания, следует избегать следующих факторов:
- табачный дым;
- споры грибка в помещении;
- пыль в помещении;
- пыльца растений;
- лишний вес;
- холодный воздух;
- шерсть животных.
Все эти факторы обостряют проявление астмы независимо от возраста.
Типичные симптомы
Выявить астму у ребёнка довольно сложно. Объясняется это тем, что симптомы бронхиальной астмы похожи на признаки обычной простуды или вирусного заболевания. Поэтому родители часто даже не догадываются о развитии серьёзной патологии.
Следует учесть, что при бронхиальной астме нет повышения температуры. За несколько дней до основных симптомов астмы появляются предвестники. В это время дети раздражены, плохо спят и возбуждены.
Проявления предвестников:
- Утром у малыша течёт слизь из носа, и он часто чихает.
- Через пару часов появляется сухой кашель.
- В середине дня кашель усиливается и становится влажным.
- Спустя максимум двое суток кашель становится приступообразным.
Затем предвестники прекращаются и появляются основные симптомы заболевания.
Проявления основных признаков:
- Приступ сильного кашля наступает перед сном или после пробуждения.
- Вертикальное положение уменьшает кашель.
- Перед приступом ребёнок начинает плакать и капризничать, так как у него закладывает нос.
- Возникает одышка.
- Дыхание прерывистое и сопровождается свистом.
- Бывают нетипичные проявления – зуд и высыпания на коже.
Если астма приняла тяжёлую форму, то приступы начинают возникать в любое время.
к содержанию ↑Диагностика
Нужно обязательно собрать всю информацию о жизни ребёнка. Часто уже после беседы с родителями можно предположить вид аллергена, вызывающего астму. Затем сдаются определённые анализы для точного определения аллергена.
Традиционным способом определения провокатора является кожная проба.
Наносят на предплечье различные раздражители. Затем устанавливают степень нарушения функционирования дыхательной системы. Процедура называется спирометрия, при которой измеряют объём дыхания.
К большому сожалению, астму выявляют слишком поздно. Её часто принимают за обструктивный бронхит. Медики не рискуют ставить страшный диагноз и назначают не те препараты.
к содержанию ↑Оказание первой помощи при приступе
Родители обязаны своевременно почувствовать наступление приступа астмы и уметь его быстро устранить.
Внимание следует обратить на дыхание и внешний вид ребёнка:
- Частота дыхания должна составлять не более 20 вдохов в минуту.
- При дыхании у ребёнка не должны подниматься плечи. Остальные мышцы тоже не должны быть задействованы.
- Перед приступом у ребёнка начинаются расширяться ноздри.
- Плохим признаком является хриплое дыхание.
- Сухой кашель тоже может указывать на развитие астмы.
- Следует следить за кожей ребёнка. При наличии астмы, организм тратит много сил для восстановления дыхания, а это приводит к тому, что кожа становится липкой и бледнеет.
- При тяжёлом приступе кожа в области носа приобретает синюшный оттенок. Это указывает на недостаток кислорода. Состояние очень опасно, поэтому дома должны всегда быть ингаляторы.
Приступ случается внезапно и без всякой причины. В этом случае необходима экстренная помощь.
В такой ситуации, когда случилось воспаление в дыхательных путях (отёк, бронхоспазм), задыхающемуся ребёнку нужно облегчить дыхание сильным бронхорасширяющим средством.
Самый эффективный способ – ингалятор, позволяющий частицам лекарства мгновенно достичь поражённой зоны бронхов.
Хорошим и проверенным препаратом для оказания немедленной помощи является аэрозоль Сальбутамол. Назначается врачом, а родители больного ребёнка обязаны уметь пользоваться прибором.
Дети до 5 лет ещё не умеют правильно вдыхать. Поэтому для таких крох существуют специальные ингаляторы – небулайзеры. Нередко приходится использовать спейсеры. В такое устройство вставляется сам ингалятор.
При остром приступе ребёнку вводят определённые дозы препарата. Процесс ингаляции проводится каждые 10 минут и продолжается до нормализации дыхания. Если улучшения не наступает, то требуется госпитализация.
Ингалятора не стоит бояться, так как опасности передозировки нет.
к содержанию ↑Чего делать нельзя категорически?
Приступы астмы не всегда благополучно заканчиваются. При этом заболевании бывают и смертельные исходы. К сожалению, в смерти детей часто виновата не сама болезнь, а неразумные действия родителей.
Это случается, если были использованы неадекватные лекарства. Ребёнку, когда у него приступ удушья, нельзя давать:
- седативные препараты. Такие средства препятствуют глубокому дыханию, а это недопустимо при сильном приступе астмы;
- отхаркивающие препараты. Муколитики активизируют образование слизи, а её при астме уже избыток;
- антибиотики. Эти препараты самые бесполезные при астме. Они могут применяться только при осложнениях (воспаление лёгких).
к содержанию ↑О симптомах и лечении аденовирусной инфекции у детей читайте здесь.
Медикаментозное лечение
Медикаментозное лечение можно разделить на два вида:
- симптоматическое лечение, то есть устранение приступа;
- базисная терапия.
Тактику лечения выбирает только врач. Самолечение абсолютно исключено, так как неграмотное применение лекарств усугубит заболевание и может привести к дыхательной недостаточности.
Симптоматическое лечение заключается в применении бронхорасширяющих средств: Сальбутамол, Вентолин. В тяжёлых случаях используются кортикостероидные препараты. Основной способ введения — ингаляционный.
К сожалению, все препараты этого вида лечения оказывают временный эффект. А неконтролируемое применение таких средств приведёт к тому, что бронхи перестанут реагировать на лекарство. Поэтому дозу препарата следует строго контролировать.
Базисная терапия подбирается индивидуально, учитывая степень тяжести астмы и особенности ребёнка.
Применяют следующие препараты:
- Антигистаминные средства – Супрастин, Тавегил, Кларитин.
- Противоаллергические – Интал, Кетотифен.
- Антибиотики – санируют очаги инфекции.
Иногда назначают гормональные препараты, предупреждающие обострения болезни. Нередко применяют ингибиторы лейкотриенов, которые снижают чувствительность к аллергенам.
Лечение отменяется, если два года наблюдается ремиссия. В случае рецидива – лечение следует начинать заново.
к содержанию ↑Безлекарственная терапия
Существуют и такие способы лечения бронхиальной астмы. Они подразумевают:
- лечебную гимнастику;
- физиотерапию;
- массаж;
- закаливание;
- методики дыхания;
- посещение соляных пещер.
Фитотерапия дополняет традиционное лечение и способствует увеличению периода ремиссии. Используются отвары целебных трав. Готовятся ежедневно и принимают их длительное время. Дозы следует обязательно согласовать с врачом.
Бронхиальная астма иногда сама исчезает в подростковом возрасте, но происходит это нечасто.
к содержанию ↑Профилактика
Чтобы сократить приступы астмы до минимума, кроме непосредственного лечения необходимы профилактические меры. Их нужно обязательно предпринимать, если имеется предрасположенность ребёнка к этому заболеванию.
Как предотвратить эту патологию:
- Книги должны храниться в закрытых шкафах.
- Не нужно хранить одежду в комнате ребёнка.
- Не следует покупать мягкие игрушки.
- Постельное бельё желательно стирать гипоаллергенными порошками.
- Нежелательно присутствие в квартире животных.
- В период уборки ребёнка следует удалять из помещения.
- Следует заменить линолеум на другое покрытие.
Соблюдение этих простых рекомендаций позволит избежать обострения заболевания.
Раньше астматики подстраивали свою жизнь под заболевание. Многое было под строжайшим запретом. Особенно от этого страдали дети – ни щенка завести, ни попрыгать.
Но на сегодняшний день всё изменилось. Достижения медицины позволили детям жить полноценной жизнью наравне с остальными людьми.
Доктор Комаровский об астме в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!Астма у детей: классификация, причины, симптомы, лечение
Бронхиальная астма у детей – заболевание дыхательных путей, связанное с протекающими там воспалительными процессами. Под воздействием внешнего раздражителя, чаще всего аллергена, происходит спазм, вызывающий удушье.
В педиатрии диагноз «бронхиальная астма» в большинстве случаев ставят пациентам в возрасте старше 2 лет. Заболевание чаще всего связано с генетической предрасположенностью.
Если у родственников данная патология уже встречалась, значит, велика вероятность, что у ребенка будет такой же диагноз.
Бронхиальная астма у ребенка
Бронхиальная астма у детей протекает с чередованием состояния обострения и ремиссии. Причем периодичность и длительность каждого из периодов связана с индивидуальными особенностями детского организма.
Астма не является заразным заболеванием. Если у ребенка появился кашель и свистящее дыхание после контакта с больным с похожими симптомами – это не астма. Скорее всего, это бронхообструкция, вызванная инфекционным заболеванием бронхов.
Для того чтобы ребенку поставить диагноз «бронхиальная астма», необходимо провести ряд анализов и обследований. Несмотря на то что эта болезнь не делает ребенка инвалидом, она требует соблюдения ряда ограничений.
Они связаны с питанием, образом жизни и условиями проживания. Главная задача родителей — обеспечить ребенку такие условия, при которых приступы удушья будут случаться как можно реже.
Классификация заболевания
Существует несколько классификаций бронхиальной астмы у детей.
В первом случае астму классифицируют, исходя из первопричины заболевания. В этом случае выделяют следующие формы болезни:
- БА аллергического типа. Связана с аллергическими реакциями на тот или иной раздражитель. Проявляется кашлем, иногда сопровождается насморком. При этом выделения из носа прозрачные. Пациент может чихать и жаловаться на заложенность носа. Чаще всего появляется из-за таких аллергенов, как шерсть животного, пыль, пыльца, и других видов экзогенных раздражителей.
- БА, не связанная с аллергией. Возникает из-за контакта с веществами небелковой природы. Чаще всего это лекарства, химические вещества. К БА этого типа также относят патологии, связанные с психоэмоциональными потрясениями, вызванные физическими нагрузками, возникшие из-за нарушений работы эндокринной системы и из-за поражения болезнетворными микроорганизмами.
- БА смешанного типа. В этом случае астматические симптомы могут быть как реакцией на аллерген, так и на воздействие прочих факторов.
Обычно при диагностировании бронхиальной астмы у детей определяют степень тяжести болезни. В этом случае выделяют:
- Легкую степень. На этой стадии приступы заболевания случаются редко. Они довольно быстро и легко купируются. В ночное время болезнь почти никогда не беспокоит ребенка. Физические нагрузки разрешены и легко переносятся. Когда наступает состояние ремиссии, признаки болезни полностью отсутствует.
- Среднетяжелая степень. В этом случае проявления бронхиальной астмы у ребенка более выражены. Приступы беспокоят примерно один раз в семь дней. Для их купирования обязателен прием бронхолитиков. Учащаются ночные приступы. Физическая активность ограничена. Без лекарственной терапии даже в стадии ремиссии наблюдаются нарушения дыхательной функции.
- Тяжелая степень заболевания. Обострения астмы происходят очень часто. Приступы повторяются несколько раз в неделю и могут носить тяжелый и затяжной характ
Симптомы и признаки астмы у детей: причины, лечение
Загрязнение окружающей среды и постоянный рост респираторных инфекций оказывают пагубное влияние на иммунитет детей. Как следствие дети страдают различными аллергиями и бронхиальной астмой.
Астма – это болезнь, вызванная воспалительными процессами дыхательных путей, вследствие чего появляются спазмы бронхов с обильным выделением слизи. Данное заболевание носит хронический характер, а сама слизь препятствует нормальному прохождению воздуха в легкие. Бронхиальная астма бывает 2-х типов: аллергенная и неаллергенная.
Аллергенная астма проявляется при длительном присутствии определенного аллергена. Самые распространенные из них это пыль, пыльца, пищевые продукты, шерсть домашних питомцев и парфюмерная продукция. 90% детей страдают именно первым типом астмы. Второй тип астмы встречается намного реже и ее проявление связанно с большой чувствительностью малыша к различным инфекциям.
Краткое содержание статьи
Детская бронхиальная астма: первые признаки и симптомы
Протекание заболевания можно подразделить на легкую, среднюю и тяжелую степень. Зависимо от степени врачи назначают определенные медицинские препараты. Зачастую бронхиальная астма передается генетически. Кроме наследственности на гены ребенка пагубно влияет окружающая среда.
К первым признакам бронхиальной астмы у детей относят:
- Выделение водянистой слизи, частое чихание после ночного или дневного сна.
- Через несколько часов проявляется слабый сухой кашель.
- Во второй половине дня кашель усиливается и становится слегка влажным.
Первые признаки бронхиальной астмы у детей до года проявляются на 2-й день, когда кашель характеризуется приступами. К основным из них можно отнести:
- сильный приступообразный сухой кашель до или после сна;
- капризное состояние из-за заложенности носа до приступа;
- одышка;
- прерывистое свистящее дыхание с частыми и неполными вдохами.
Если ребенку больше чем год, то к вышеперечисленным признакам присоединяются другие:
- Давление на грудную клетку, что не дает полноценно вдохнуть.
- Сильный сухой кашель без мокроты.
- Зуд, видимые высыпания связанные с аллергией.
- Приступы вызваны определенными условиями: мама использовала парфюм, дома появился букет цветов и т.д.
ВАЖНО! Родители должны сразу обращать внимание и фиксировать такие признаки, а также периодически измерять температуру тела малыша. Это поможет определиться, связан ли кашель с банальной простудой или нет. Если малыш страдает тяжелой степенью астмы, то приступы могут случаться не только после сна, но и в любое время суток.
Первопричины возникновения астмы у детей
Основным фактором возникновения приступов астмы у детей является гиперреактивность бронхов, которые очень резко реагируют на появление аллергена.
Все причины можно разделить на такие группы:
1) Влияние генов и состояние иммунитета:
- пол ребенка. Из-за узости просветов бронхиального дерева астмой в основном болеют мальчики;
- ожирение. Полные дети больше подвержены астме, потому что диафрагма располагается выше, и дыхание ограничивается;
- наследственность.
2) Внешние факторы:
- пищевые привычки. Приступами страдают дети, часто употребляющие орехи, цитрусовые, шоколад и другие аллергенные продукты;
- присутствие в доме животных, цветов с пыльцой, плесени;
- редкая уборка в доме и наличие пыли;
- прием лекарственных препаратов, способствующих развитию аллергии.
3) Факторы, вызывающие спазм бронхов:
- наличие в воздухе выхлопных газов или парфюма;
- физическая нагрузка, приводящая к одышке;
- холодный или сухой воздух;
- использование в быту различных химических средств;
- частые простуды и вирусные инфекции.
ВАЖНО! Родители должны внимательно относиться к малышу, чтобы вовремя определить начало приступа и быстро его ликвидировать. Для этого достаточно самостоятельно послушать и проанализировать дыхание ребенка, ведь дети зачастую пугаются, замыкаются и скрывают необъяснимые для себя новые болезненные ощущения. Также важно обратить внимание на внешний вид ребенка – если область губного треугольника стала синеть, то ребенок нуждается в срочной госпитализации, потому что идет резкая нехватка кислорода.
Медикаменты для лечения астмы у детей
К сожалению, никакие современные медицинские препараты не способны вылечить ребенка с хронической бронхиальной астмой. Существуют препараты, ликвидирующие приступы и выводящие аллерген из организма. Причем прописываются они в зависимости от степени тяжести приступов и с поэтапным увеличением доз. Дозировку постоянно должен контролировать врач, а родители безукоризненно придерживаться ее. √ Полезно знать ⇒ Бесплатные лекарства при БА
Современные лекарственные препараты от астмы
- Симптоматические – помогают снять спазм и облегчают прохождение воздуха к легким. Принимают их при приступах в качестве мгновенной помощи, для профилактики их запрещено применять.
- Базисные – снимают воспаление и выводят аллергены. Используются для постоянного лечения и профилактики, но мгновенным действием не характеризуются. Назначаются для уменьшения и устранения воспалительных процессов в бронхах, а также для полной ликвидации приступов.
Базисные препараты необходимо принимать длительный срок, потому что результаты лечения проявляются не ранее чем через 2-3 недели. К данным препаратам относятся глюкокортикоидные гормоны, которые имеют ряд побочных эффектов: ухудшение иммунитета и гормонального фона, набор веса, заболевания ЖКТ и другие. Но современная медицина разработала эффективные глюкокортикоидные препараты с минимальными побочными действиями, которые выпускаются в форме распылителей и отлично переносятся больш
симптомы и признаки, причины бронхиальной астмы у детей, лечение заболевания
Бронхиальная астма является хроническим воспалением дыхательных путей, в развитии которого особое место занимают аллергические реакции. Для данного заболевания характерно наличие гиперактивности бронхов к разнообразным факторам внешней среды, а также к обратимой бронхиальной обструкции, которая обуславливается спазмами бронхов, повышенной секрецией слизи. Клиническими проявлениями бронхиальной астмы являются приступы удушья, кашель, а также свистящее дыхание и отеки стенки бронхов.
Давайте более подробно ознакомимся с тем, что представляет собой бронхиальная астма у детей, симптомы и лечение данного заболевания, а также его причины.
Бронхиальная астма у детей
Бронхиальная астма у детей является довольно распространенным заболеванием, в различных регионах России этим заболеванием страдает 5-10% населения детей. Чаще всего бронхиальная астма развивается у детей, возраст которых составляет 2-5 лет, но болезнь может начать развитие абсолютно в любом возрасте. Бронхиальная астма, которая началась у ребенка, может продолжать развиваться и во взрослом возрасте. Стоит отметить, что данное заболевание является незаразным.
У некоторых больных людей к моменту начала полового созревания все симптомы бронхиальной астмы полностью исчезают. Именно поэтому многие родители ошибочно начинают полагать, что их ребенок успешно перенес астму. Однако гиперактивность бронхов продолжает сохранять свое действие даже при длительной ремиссии, поэтому твердить о выздоровлении ребёнка нельзя. Благодаря воздействию многих факторов внешней окружающей среды кажущееся равновесие может нарушиться, а симптомы болезни вернуться в любое время.
Полностью вылечить бронхиальную астму у ребенка невозможно, но можно ее излечить, а также предупредить возникновение приступов, научиться контролю развития болезни. Только в таком случае маленькие пациенты смогут вести абсолютно нормальный, активный образ жизни, ходить, как все дети, в школу, заниматься любимым видом спорта и другими любимыми делами.
В медицине принято выделять три формы бронхиальной астмы:
- Атопическая или аллергическая;
- Инфекционно-аллергическая;
- Смешанная.
Такое заболевание, как бронхиальная астма, является формой респираторной аллергозы, во время которой к местам локализации аллергического процесса относятся мелкие бронхи и простые бронхи.
Причины бронхиальной астмы у детей
Аллергенами, которые вызывают развитие бронхиальной астмы, могут быть вещества неинфекционного происхождения:
- Бытовая или домашняя пыль, а также находящиеся в ней клещи.
- Эпидермальные антигены, к которым относятся перья, пух, шерсть домашних любимцев.
- Различные пищевые добавки.
- Лекарственные препараты в виде антибиотиков, витаминов и других.
- Различные средства бытовой химии в виде стиральных порошков, лаков, красок, духов и многого другого.
Кроме этого, аллергенами, которые провоцируют развитие бронхиальной астмы, могут выступать бактерии, грибы, вирусы, которые принимают участие в формировании инфекционно-аллергической и смешанной формы астмы.
Причиной усугубления действия факторов развития заболевания может стать течение беременности, недоношенность, нерациональное питание. Наследственная предрасположенность никак не влияет на развитие атопической формы астмы.
Существует и ряд факторов, которые способны вызвать обострение заболевания:
- Респираторно-вирусные инфекции;
- Физические нагрузки;
- Неинфекционные экзогенные аллергены;
- Стрессовое состояние;
- Изменение климатических и погодных условий;
- Табачный дым;
- Проживание в экологически неблагополучном районе;
- Неправильное лечение.
Симптомы и признаки аллергической астмы у детей
Для течения бронхиальной астмы характерно выделение следующих периодов.
- Приступ.
- Обострение.
- Ремиссия.
Приступ является острым состоянием экспираторного удушья. Часто перед приступом ребёнок испытывает предприступное состояние, которое может продолжаться на протяжении от нескольких минут до нескольких суток. Для данного периода также характерно наличие повышенной раздражительности, плаксивости, нарушение аппетита и сна. У некоторых маленьких пациентов также наблюдаются слизистые выделения из носа, наличие сухого кашля, головные боли и многое другое.
Чаще всего приступы удушья мучают ребенка с наступлением ночи или вечером. Удушья, как правило, начинаются с появления сухого кашля, свистящего дыхания с затрудненным вдохом. Маленькие дети при этом сильно пугаются, начинают метаться в постели. Температура тела при этом является нормальной или немного повышенный. Кожный покров бледный, влажный, холодный. Наблюдается также синева губ и учащенное сердцебиение.
Продолжительность такого приступа может составлять от нескольких минут до нескольких суток. Если провести купирование приступа, то кашель станет более влажным, мокрота станет свободно откашливаться, одышка при этом прекратится. В некоторых случаях самочувствие у ребенка может улучшиться после рвоты. Первые проявления бронхиальной астмы у ребенка маленького возраста носят характер бронхообструктивного синдрома при ОРЗ.
Приступ у детей более младшего возраста проявляется в виде астматического бронхита, который, как правило, развивается на фоне ОРЗ и характеризуется влажным кашлем, а также одышкой с затрудненным выдохом. Вовремя атопической бронхиальной астмы приступ отличается своим быстрым развитием. Купирование данного приступа можно произвести при помощи назначения бронхоспазмолитиков. Если же говорить об инфекционно-аллергической бронхиальной астме, то приступ здесь развивается более медленно, чем в предыдущих случаях. Все симптомы здесь нарастают постепенно. Относительно выраженности бронхоспазма принято выделять три степени общего состояния. Рассмотрим каждую данную степень по отдельности.
- Для легкого приступа характерны небольшие затруднения в дыхании, а также спастический кашель. Разговорная речь при этом не является нарушенной, а общее самочувствие больного ребенка является неплохим.
- Среднетяжелый приступ характеризуется наличием выраженного нарушения общего состояния ребёнка. При этом больной ведет себя беспокойно и капризно. Имеется также кашель с густой и вязкой мокротой, которая очень трудно отходит. Приступ также сопровождается свистящим дыханием и одышкой с участием вспомогательной мускулатуры. Кожа ребенка становится бледной, а губы синюшные. Дети при среднетяжелом приступе начинают разговаривать отдельными словами или короткими фразами.
- Во время приступа тяжелой степени дети являются более беспокойными, на голове появляется холодный пот. Кроме этого, наблюдается ярко выраженная одышка, а дыхание при этом слышно на расстоянии. Также характерно учащённое сердцебиение, общий цианоз и синева губ. Ребёнок при этом не может нормально разговаривать, отдельные слова произносят с большим трудом.
Диагностика
Диагностика бронхиальной астмы заключается в обращении к врачу-пульмонологу, который поставит точный диагноз. Это можно сделать в следующих случаях:
- Когда практически любая простуда сопровождается наличием кашля и сухого хрипача.
- Когда приступы сухого или свистящего дыхания возникают летом во время цветения каких-либо растений, после физических нагрузок, на основе применения некоторых лекарственных препаратов, во время испуга и при сильном эмоциональном состоянии.
Основным методом диагностирования бронхиальной астмы является пикфлоуметрия. Как правило, она выполняется при помощи портативного специального прибора, который внешне напоминает трубочку. В эту трубочку больной ребёнок должен выдохнуть воздух с максимальной скоростью. Данное действие позволяет оценивать максимальную скорость выдоха, благодаря чему определяется проходимость бронхов.
Стоит отметить, что данный метод диагностирования проводится для детей старше 5 лет, то есть когда с ребёнком уже можно сотрудничать. Данная процедура выполняется, как правило, 2 раза в день: в условиях стационара, а затем дома. При этом необходимо фиксировать режим дня малыша, а также график приема лекарственных препаратов. Таким образом, можно сделать анализ того, что способно повлиять на возникновение приступа у ребенка, а также проверить эффективность принимаемых лекарственных средств.
Пикфлоуметрия проводится в положении стоя. При этом выбирается одно время — до приема лекарственных средств. Если необходимо оценить результативность ингаляционных бронхолитиков, то измерения нужно проводить до процесса ингаляции, а затем спустя 20 минут после приема лекарственных препаратов. Оценка действия должна проводиться по номограмме, которая способна учитывать не только полученные показатели, но также и рост ребёнка.
Нормой пиковой скорости выдоха является 80-100%. При этом допускаются суточные отклонения менее 20%. Начальную опасность несут показания пиковой скорости выдоха, равные 60-80%. А суточные колебания при этом составляют около 30%. В таких случаях уже необходимо увеличивать дозу тех лекарственных препаратов, которые включены в базисную терапию.
Если же пиковая скорость выдоха составляет менее 50%, а суточные колебания при этом равны более, чем 30%, необходима срочная медицинская помощь, которую можно уже начинать оказывать в домашних условиях с последующей госпитализацией ребенка.
Лечение бронхиальной астмы у ребенка
Лечение бронхиальной астмы у детей, прежде всего, должно начинаться с исключения из жизни тех вещей, которые являются провокаторами приступа. Во-первых, к таким вещам относится гипоаллергенный быт, а во-вторых , это гипоаллергенная диета.
Гипоаллергенный быт. Для того чтобы исключить как можно больше аллергенов от больного ребёнка, необходимо соблюдать следующие правила:
- Книги хранить только в закрытом шкафу.
- Одежда, особенно шерстяная, не должна храниться в детской комнате, тем более не стоит брызгать на неё средствами от моли.
- Не надо покупать детям мягкие игрушки, а если таковые уже имеются, то их необходимо пропылесосить, заранее обвернув влажной марлей.
- Для стирки мягких игрушек и постельного белья необходимо использовать только гипоаллергенные порошки с добавлением акарицидных средств. Это позволит убить возможные домашние клещи.
- Из дома придётся убрать всех домашних животных.
- Если в доме имеются аквариумные рыбки, то их необходимо кормить мокрым, а не сухим кормом.
- Помещение, в котором находится больной ребёнок, необходимо регулярно проветривать, а также использовать воздухоочистители, которые могут удалять шерсть, споры грибов, пыль.
- Если вы проводите дома уборку, то ребёнок в это время не должен находиться в помещении.
- Ванную и туалетную комнаты необходимо очищать при помощи уксуса от спор плесневых грибов.
- Оптимальным покрытием для ванных и туалетных комнат являются кафель, а не линолеум.
Лечение медикаментозными средствами
Медикаментозное лечение включает в себя базисную терапию и препараты для неотложной помощи. Приём лекарственных препаратов в базисной терапии продолжается, как правило, на протяжении не менее 3 месяцев, но в тяжелых случаях придется употреблять препараты на протяжении всего года.
Средства базисной терапии могут быть дополнительными, не гормональными, гормональными.
Первая помощь при бронхиальной астме
Как уже говорилось ранее, при приступе астмы начинает затрудняться выдох. При этом создается впечатление, что ребёнку трудно выпустить воздух из легких. Однако вдохи при этом не являются затрудненными. Астма, как правило, распознаётся по наличию свистящих звуков. Чтобы стало легче, больному рекомендуется во время такого приступа опереться руками на стул или стол. Подобные приступы осмотической астмы, как правило, не являются опасными для жизни ребёнка, если в наличии имеются необходимые лекарственные средства.
Лекарственные средства. Такими лекарственными препаратами являются, как правило, ингаляторы-дозаторы, которые предназначаются для вдыхания. Все астматики должны иметь такие ингаляторы всегда под рукой на случай большого волнения.
Воспитатели в детских садах при этом должны знать, в какой дозировке и как именно необходимо использовать такие лекарственные средства. Как правило, обычно является достаточным одного впрыскивания. Кроме этого, специалисты часто также прописывают специальные свечи, которые используются при подобных приступах.
Если же больной живёт с бронхиальной астмой уже на протяжении долгих лет, то, как правило, вырабатывается привыкание к лекарственным средствам , а купирование приступов является более трудным процессом, но дети чаще всего хорошо реагируют на соответствующие лекарственные препараты.
Астма при нагрузке. Очень часто приступы астмы могут спровоцировать физические нагрузки, например, занятия спортом. Отличная физическая подготовка может благотворно сказаться на астме.
Аллергическая астма. Стоит отметить, что, например, в Германии каждый пятый ребёнок , который ходит в садик, страдает от аллергической астмы . Именно поэтому во многих детских учреждениях начали вести списки, в которых указаны продукты питания и вещества, способные спровоцировать аллергическую реакцию у детей. Если же говорить об интенсивности проявления аллергической реакции, то здесь наблюдаются большие различия.
Если же у ребенка наблюдается легкая форма аллергической реакции, то контакт с аллергеном может, например, только ухудшать состояние уже имеющихся экзем на кожном покрове. Большую опасность несут аллергические реакции мгновенного типа. Такие аллергические реакции чаще всего провоцируются употреблением орехов, белков морского происхождения, лекарственными средствами, шерстью домашних питомцев, укусами различных насекомых. Аллергическая реакция на данные раздражители , как правило, провоцирует покраснение, зуд и астматическое дыхание. Это и называется аллергической астмой. Стоит также отметить, что при сильном насморке имеется возможность появления аллергической астмы.
В рамках традиционной медицины вылечить бронхиальную астму практически невозможно. Такое лечение способно только лишь облегчить симптомы при острых приступах астмы у детей, при этом длительные курсы кортизона не являются лечением. Самым успешным видом лечения является классическая гомеопатия, так как она не способна загнать болезни вглубь, а только лишь продолжает бороться с ее первопричинами. Иногда в некоторых случаях для лечения может потребоваться сопутствующий психотерапевтический курс, который может стать основой пути к исцелению.
Возможные осложнения
Как правило, принято выделять два основных типа осложнений бронхиальной астмы. Первые осложнения проявляются со стороны лёгких:
- Эмфизема легких.
- Ателектаз, который представляет собой выключение части легкого из дыхания из-за закупорки бронха.
- Пневмоторакс подразумевает попадание воздуха в плевральную полость.
- Дыхательная недостаточность представляет собой непопадание достаточного количества кислорода в кровь.
Осложнения со стороны сердца подразумевают повышенное давление крови в правых отделах органа.
Бронхиальная астма у детей | Грамотно о здоровье на iLive
Лечение бронхиальной астмы
Показания для приема в реанимацию:
- Затрудненное дыхание в покое, вынужденное положение, возбуждение, сонливость или спутанное сознание, брадикардия и одышка.
- Наличие громких хрипов.
- ЧСС более 120-160 в минуту.
- Отсутствие быстрой и явной реакции на бронходилататор.
- Отсутствие улучшения после начала лечения глюкокортикоидами в течение 2-6 часов.
- Дальнейшее ухудшение состояния.
Лечение бронхиальной астмы у детей
Препараты для лечения бронхиальной астмы принимают внутрь, парентерально и ингаляционно.
Препараты для стабилизации мембраны
Кромонес
- кромоглициевая кислота,
- недокус
Кромоглициевая кислота и недокромил используются для лечения легкой, перемежающейся и стойкой бронхиальной астмы.Недокромил может уменьшить тяжесть и продолжительность бронхоспазма.
Терапевтический эффект кромоглициевой кислоты связан со способностью предотвращать развитие ранней фазы аллергического ответа путем блокирования высвобождения аллергических медиаторов из тучных клеток и базофилов. Кромоглициевая кислота снижает проницаемость слизистых оболочек и снижает гиперреактивность бронхов. Препарат назначают при легкой и средней формах бронхиальной астмы по 1-2 ингаляции в сутки не менее 1.5-2 месяца. Длительный прием кромоглициевой кислоты обеспечивает стойкую ремиссию.
Nedocromilus подавляет как раннюю, так и позднюю фазы аллергического воспаления, ингибируя высвобождение гистамина из дыхательных путей, лейкотриена C4, простагландина B, хемотаксических факторов из клеток слизистой оболочки. Обладает в 6-8 раз более выраженной, по сравнению с кромоглициевой кислотой, противовоспалительным действием. Назначают по 2 ингаляции 2 раза в день, курс лечения не менее 2 месяцев.
Среди препаратов, способных подавлять высвобождение медиаторов аллергического воспаления и вызывать блокаду h2-рецепторов гистамина, следует отметить кетотифен, который применяют преимущественно у детей раннего возраста.В настоящее время изучается новый класс противоастматических средств — антилейкотриеновые препараты монтелукоста и зафирлукаста.
Глюкокортикоиды вдыхаемые
Наиболее эффективные препараты, доступные в настоящее время для борьбы с бронхиальной астмой. У детей школьного возраста поддерживающая терапия ингаляционными глюкокортикоидами позволяет снизить частоту обострений и количество госпитализаций, улучшить качество жизни, улучшить функцию внешнего дыхания, снизить гиперреактивность бронхов и уменьшить бронхоспазм при физических нагрузках.Ингаляционные глюкокортикоиды хорошо действуют на детей дошкольного возраста. Ингаляционные глюкокортикоиды — единственные препараты базисной терапии для детей до 3 лет. В педиатрической практике используются следующие ингаляционные глюкокортикоиды: беклометазон, флутиказон, будесонид. Использование ингаляционных глюкокортикоидов в дозе 100-200 мкг / день не имеет клинически значимых побочных эффектов, но использование высоких доз (800 мкг / день) приводит к ингибированию образования и деградации костей. Лечение ингаляционными глюкокортикоидами в дозе менее 400 мкг / сут обычно не сопровождается значительным угнетением работы гипоталамо-гипофизарно-надпочечниковой системы и не увеличивает частоту развития катаракты.
Предпочтение отдается ингаляционному способу введения. Его основные преимущества:
- прямой ввод лекарственных средств в дыхательные пути,
- быстрое начало действия,
- снижение системной биодоступности, что сводит к минимуму побочные эффекты.
В случае недостаточной эффективности ингаляционных глюкокортикоидов глюкокортикоиды вводят перорально или парентерально. По продолжительности действия глюкокортикоиды делятся на короткое (гидрокортизон, преднизолон, метилпреднизолон), среднее (триамцинолон) и пролонгированное (бетаметазон, дексаметазон) действия.Эффект от препаратов короткого действия продолжается 24-36 часов, среднего — 36-48 часов, длительного — более 48 часов. Бронходилататоры.
Бета2-адреномиметики
По длительности действия симпатомиметики подразделяются на препараты короткого и пролонгированного действия. Бета2-адреномиметики короткого действия (сальбутамол, тербуталин, фенотерол, кленбутерол) используются в неотложной помощи. Среди бета2-адреномиметиков пролонгированного действия выделяют два типа препаратов:
- 12-часовые формы на основе соли сальметерола гидроксинафтойной кислоты (сертида),
- препаратов с контролируемым высвобождением лекарственного вещества на основе сальбутамола сульфата (сальто).
[24], [25], [26], [27], [28], [29]
Метилксантины
Теофиллин улучшает функцию легких даже при дозах ниже обычно рекомендуемого терапевтического диапазона. Фармакологическое действие теофиллинов основано на угнетении фосфодиэстеразы и увеличении содержания циклического аденозинмонофосфата, который обладает способностью снижать сократительную активность гладких мышц бронхов, сосудов головного мозга, кожи и почек. Выделяют препараты короткого и пролонгированного действия.Теофиллин короткого действия (аминофиллин) применяется для купирования острых приступов бронхоспазма. При тяжелых приступах аминофиллин применяют внутривенно в суточной дозе 5-10 мг / кг детям до 3 лет и 10-15 мг / кг детям от 3 до 15 лет.
Аминофиллин — препарат пролонгированного действия, вводится из расчета 5-6 мг / кг в течение 20 минут (при необходимости прием можно повторить через 6 часов). Максимальная суточная доза — 20 мг / кг.
Неотложная помощь при бронхиальной астме
Препаратами выбора для лечения острого бронхоспазма являются бета2-адреномиметики быстрого действия (сальбутомол, фенотерол), аминофиллин.
Важное место в лечении приступа бронхиальной обструкции занимает внутривенное введение глюкокортикоидов (1-2 мг / кг по преднизолону), восстанавливающих чувствительность бета2-адренорецепторов к адреномиметикам.
При отсутствии эффекта вводят 0,1% раствор адреналина (не более 0,015 мг / кг). Использование малых доз адреналина оправдано избирательной чувствительностью к нему бета2-адренорецепторов бронхов и позволяет рассчитывать на терапевтический эффект с минимальным риском осложнений со стороны сердечно-сосудистой системы.После купирования приступа продолжить внутривенное капельное введение адреналина из расчета 0,5–1 мкг / (кг · ч).
Пациенты поступают в отделение интенсивной терапии с тяжелыми признаками дыхательной недостаточности. Клинический опыт показывает, что пациенты чаще страдают гиперкапнией, чем гипоксемией.
В последние годы изменилось отношение к раннему переводу пациентов на ИВЛ. Это связано с использованием тяжелых условий вентиляции, которые приводят к тяжелым осложнениям. Улучшение оксигенации достигается за счет неинвазивной вентиляции легких с поддержкой давлением.Хороший эффект купирования астматического статуса дают ингаляционные анестетики, есть сообщения об успешном применении кетамина в дозе 1-2 мг / кг.
Лечение бронхиальной астмы
[30], [31], [32], [33], [34], [35], [36], [37], [38], [39]
Симптомы бронхиальной астмы у детей
Классификация бронхиальной астмы
Классификация бронхиальной астмы:
- по этиологии;
- по строгости и уровню контроля;
- на период болезни.
[19], [20], [21], [22], [23], [24], [25],
Классификация бронхиальной астмы по этиологии
Различают аллергическую и неаллергическую формы заболевания. У детей в 90-95% случаев возникает аллергическая / атопическая бронхиальная астма. Неаллергические формы астмы относят к неаллергическим. Поиск конкретных причинных факторов окружающей среды важен для определения действий по элиминации и в определенных ситуациях (с четким доказательством взаимосвязи между воздействием аллергена, симптомами заболевания и IgE-зависимым механизмом) — аллерген-специфической иммунотерапии.
[26], [27], [28], [29], [30], [31]
Симптомы бронхиальной астмы в зависимости от степени тяжести
Классификация степени тяжести бронхиальной астмы, представленная в GINA (2006), в первую очередь ориентированная на клинические и функциональные параметры заболевания, должна учитывать количество дневных и ночных симптомов в день / неделю, частоту кратковременных симптомов. бета2-адренергические препараты, максимальная скорость выдоха (PSV) или объем форсированного выдоха за первую секунду (FEV1) и суточные колебания PSV (вариабельность)].Однако возможно изменение степени тяжести бронхиальной астмы. Помимо клинических и функциональных нарушений, характерных для данной патологии, при классификации бронхиальной астмы учитывается объем текущего лечения. Степень борьбы с заболеванием, а также его период.
Легкая бронхиальная астма
Частота приступов не чаще 1 раза в месяц. Приступы эпизодические, легкие, быстро исчезают. Ночные припадки присутствуют или встречаются редко. Никаких изменений сна, переносимости физических нагрузок.Ребенок активен. Объем форсированного выдоха и максимальная скорость выдоха 80% от должного значения и более. Суточные колебания бронхиальной обструкции не более 20%.
В период ремиссии симптомов нет, ФВД нормальная. Продолжительность периода ремиссии — 3 месяца и более. Физическое развитие детей не нарушено. Приступ устраняется спонтанно или однократно путем приема бронходилататоров в виде ингаляций или приема внутрь.
Бронхиальная астма средней степени тяжести
Приступы 3-4 раза в месяц.Они протекают с явными нарушениями ФВД. Ночные приступы 2-3 раза в неделю. Переносимость упражнений снижена. Объем форсированного выдоха и максимальная скорость выдоха 60-80% от должного значения. Суточные колебания бронхиальной обструкции 20-30%. Неполная клинико-функциональная ремиссия. Продолжительность периодов ремиссии менее 3 месяцев. Физическое развитие детей не нарушено. Приступы купируют бронходилататорами (в ингаляциях и парентерально), по показаниям парентерально вводят глюкокортикостероиды.
Бронхиальная астма тяжелой степени
Приступы несколько раз в неделю или ежедневно. Приступы тяжелые, возможны астматические состояния. Ночные приступы почти ежедневно. Значительно снижена переносимость физических нагрузок. Объем форсированного выдоха и максимальная скорость выдоха менее 60%. Суточные колебания бронхиальной обструкции более 30%. Неполная клинико-функциональная ремиссия (дыхательная недостаточность различной степени тяжести). Продолжительность ремиссии 1-2 месяца.Возможно отсталость и дисгармония физического развития.
Приступы купируются введением парентеральных бронхоспазмолитиков в сочетании с глюкокортикостероидами в условиях стационара, часто в отделении интенсивной терапии.
Оценка спектра сенсибилизации и уровня дефекта рецепторного аппарата гладкой мускулатуры бронхов проводится только в период ремиссии.
В период ремиссии проводятся скарификационные пробы для определения спектра сенсибилизации к пыли, пыльце и эпидермальным антигенам, либо пробой-подделкой с подозрением на аллергены.Наблюдение и лечение больного в период обострения и ремиссии проводят участковые педиатр и пульмонолог. Для уточнения причинно-значимого антигена настройку кожных проб проводит участковый врач-аллерголог. Врач-аллерголог решает необходимость специфической иммунотерапии и проводит ее. Врач-пульмонолог и функциональная диагностика обучает больных детей и их родителей проведению пикфлоуметрии и фиксации результатов. Исследование в дневнике самонаблюдения.
Классификация по периоду заболевания предусматривает два периода — обострение и ремиссия.
Классификация бронхиальной астмы в зависимости от периода заболевания
Обострение бронхиальной астмы — эпизоды нарастающей одышки, кашля, хрипов, заложенности грудной клетки или любое сочетание этих клинических проявлений. Следует отметить, что наличие симптомов у больных бронхиальной астмой в соответствии с критериями является проявлением заболевания, а не обострением.Так, например, если у пациента наблюдаются ежедневные симптомы, два ночных симптома в неделю и ОФВ1 = 80%, врач заявляет, что у пациента астма средней степени тяжести, поскольку все вышеперечисленное служит критериями для этой формы заболевания ( а не обострение). В случае, когда к имеющимся симптомам у пациента добавляется дополнительная (сверх существующей) потребность в бронходилататорах короткого действия, увеличивается количество дневных и ночных симптомов, возникает выраженная одышка, устанавливается обострение астмы, что также необходимо классифицировать по строгость.
Борьба с бронхиальной астмой — устранение проявлений болезни на фоне текущего базового противовоспалительного лечения астмы. Полный контроль (контролируемая астма) теперь определен экспертами GINA как основная цель лечения астмы.
Ремиссия бронхиальной астмы — полное отсутствие симптомов заболевания на фоне отмены основного противовоспалительного лечения. Так, например, назначение соответствующей степени тяжести фармакотерапевтического режима астмы на некоторое время приводит к уменьшению (возможно, к полному исчезновению) клинических проявлений заболевания и восстановлению функциональных параметров легких.Такое состояние нужно воспринимать как контроль над болезнью. В том случае, если функция легких остается неизменной, отсутствуют симптомы бронхиальной астмы и после отмены лечения констатируется ремиссия. Следует отметить, что у детей в период полового созревания иногда возникает спонтанная ремиссия заболевания.
[32], [33], [34]
Симптомы бронхиальной астмы у детей
Классификация бронхиальной астмы
Классификация бронхиальной астмы:
- по этиологии;
- по строгости и уровню контроля;
- на период болезни.
[19], [20], [21], [22], [23], [24], [25],
Классификация бронхиальной астмы по этиологии
Различают аллергическую и неаллергическую формы заболевания. У детей в 90-95% случаев возникает аллергическая / атопическая бронхиальная астма. Неаллергические формы астмы относят к неаллергическим. Поиск конкретных причинных факторов окружающей среды важен для определения действий по элиминации и в определенных ситуациях (с четким доказательством взаимосвязи между воздействием аллергена, симптомами заболевания и IgE-зависимым механизмом) — аллерген-специфической иммунотерапии.
[26], [27], [28], [29], [30], [31]
Симптомы бронхиальной астмы в зависимости от степени тяжести
Классификация степени тяжести бронхиальной астмы, представленная в GINA (2006), в первую очередь ориентированная на клинические и функциональные параметры заболевания, должна учитывать количество дневных и ночных симптомов в день / неделю, частоту кратковременных симптомов. бета2-адренергические препараты, максимальная скорость выдоха (PSV) или объем форсированного выдоха за первую секунду (FEV1) и суточные колебания PSV (вариабельность)].Однако возможно изменение степени тяжести бронхиальной астмы. Помимо клинических и функциональных нарушений, характерных для данной патологии, при классификации бронхиальной астмы учитывается объем текущего лечения. Степень борьбы с заболеванием, а также его период.
Легкая бронхиальная астма
Частота приступов не чаще 1 раза в месяц. Приступы эпизодические, легкие, быстро исчезают. Ночные припадки присутствуют или встречаются редко. Никаких изменений сна, переносимости физических нагрузок.Ребенок активен. Объем форсированного выдоха и максимальная скорость выдоха 80% от должного значения и более. Суточные колебания бронхиальной обструкции не более 20%.
В период ремиссии симптомов нет, ФВД нормальная. Продолжительность периода ремиссии — 3 месяца и более. Физическое развитие детей не нарушено. Приступ устраняется спонтанно или однократно путем приема бронходилататоров в виде ингаляций или приема внутрь.
Бронхиальная астма средней степени тяжести
Приступы 3-4 раза в месяц.Они протекают с явными нарушениями ФВД. Ночные приступы 2-3 раза в неделю. Переносимость упражнений снижена. Объем форсированного выдоха и максимальная скорость выдоха 60-80% от должного значения. Суточные колебания бронхиальной обструкции 20-30%. Неполная клинико-функциональная ремиссия. Продолжительность периодов ремиссии менее 3 месяцев. Физическое развитие детей не нарушено. Приступы купируют бронходилататорами (в ингаляциях и парентерально), по показаниям парентерально вводят глюкокортикостероиды.
Бронхиальная астма тяжелой степени
Приступы несколько раз в неделю или ежедневно. Приступы тяжелые, возможны астматические состояния. Ночные приступы почти ежедневно. Значительно снижена переносимость физических нагрузок. Объем форсированного выдоха и максимальная скорость выдоха менее 60%. Суточные колебания бронхиальной обструкции более 30%. Неполная клинико-функциональная ремиссия (дыхательная недостаточность различной степени тяжести). Продолжительность ремиссии 1-2 месяца.Возможно отсталость и дисгармония физического развития.
Приступы купируются введением парентеральных бронхоспазмолитиков в сочетании с глюкокортикостероидами в условиях стационара, часто в отделении интенсивной терапии.
Оценка спектра сенсибилизации и уровня дефекта рецепторного аппарата гладкой мускулатуры бронхов проводится только в период ремиссии.
В период ремиссии проводятся скарификационные пробы для определения спектра сенсибилизации к пыли, пыльце и эпидермальным антигенам, либо пробой-подделкой с подозрением на аллергены.Наблюдение и лечение больного в период обострения и ремиссии проводят участковые педиатр и пульмонолог. Для уточнения причинно-значимого антигена настройку кожных проб проводит участковый врач-аллерголог. Врач-аллерголог решает необходимость специфической иммунотерапии и проводит ее. Врач-пульмонолог и функциональная диагностика обучает больных детей и их родителей проведению пикфлоуметрии и фиксации результатов. Исследование в дневнике самонаблюдения.
Классификация по периоду заболевания предусматривает два периода — обострение и ремиссия.
Классификация бронхиальной астмы в зависимости от периода заболевания
Обострение бронхиальной астмы — эпизоды нарастающей одышки, кашля, хрипов, заложенности грудной клетки или любое сочетание этих клинических проявлений. Следует отметить, что наличие симптомов у больных бронхиальной астмой в соответствии с критериями является проявлением заболевания, а не обострением.Так, например, если у пациента наблюдаются ежедневные симптомы, два ночных симптома в неделю и ОФВ1 = 80%, врач заявляет, что у пациента астма средней степени тяжести, поскольку все вышеперечисленное служит критериями для этой формы заболевания ( а не обострение). В случае, когда к имеющимся симптомам у пациента добавляется дополнительная (сверх существующей) потребность в бронходилататорах короткого действия, увеличивается количество дневных и ночных симптомов, возникает выраженная одышка, устанавливается обострение астмы, что также необходимо классифицировать по строгость.
Борьба с бронхиальной астмой — устранение проявлений болезни на фоне текущего базового противовоспалительного лечения астмы. Полный контроль (контролируемая астма) теперь определен экспертами GINA как основная цель лечения астмы.
Ремиссия бронхиальной астмы — полное отсутствие симптомов заболевания на фоне отмены основного противовоспалительного лечения. Так, например, назначение соответствующей степени тяжести фармакотерапевтического режима астмы на некоторое время приводит к уменьшению (возможно, к полному исчезновению) клинических проявлений заболевания и восстановлению функциональных параметров легких.Такое состояние нужно воспринимать как контроль над болезнью. В том случае, если функция легких остается неизменной, отсутствуют симптомы бронхиальной астмы и после отмены лечения констатируется ремиссия. Следует отметить, что у детей в период полового созревания иногда возникает спонтанная ремиссия заболевания.
[32], [33], [34]
Детская астма — Симптомы и причины
Обзор
При детской астме легкие и дыхательные пути легко воспаляются при воздействии определенных факторов, таких как вдыхание пыльцы, простуда или другая респираторная инфекция.Детская астма может вызывать неприятные повседневные симптомы, которые мешают игре, спорту, учебе и сну. У некоторых детей неконтролируемая астма может вызвать опасные приступы астмы.
Детская астма не отличается от астмы у взрослых, но дети сталкиваются с уникальными проблемами. Это состояние является основной причиной посещений отделения неотложной помощи, госпитализаций и пропусков школьных дней.
К сожалению, детскую астму невозможно вылечить, и симптомы могут сохраняться и во взрослой жизни.Но при правильном лечении вы и ваш ребенок сможете контролировать симптомы и предотвратить повреждение растущих легких.
Симптомы
Общие признаки и симптомы астмы у детей включают:
- Частый кашель, который усиливается, когда у вашего ребенка вирусная инфекция, возникает, когда ваш ребенок спит, или вызван физическими упражнениями или холодным воздухом
- Свистящий или хрипящий звук при выдохе
- Одышка
- Заложенность или стеснение в груди
Детская астма также может вызывать:
- Проблемы со сном из-за одышки, кашля или хрипов
- Приступы кашля или свистящего дыхания, усиливающиеся при простуде или гриппе
- Отсроченное выздоровление или бронхит после респираторной инфекции
- Проблемы с дыханием, затрудняющие игру или упражнения
- Усталость, которая может быть вызвана плохим сном
Признаки и симптомы астмы варьируются от ребенка к ребенку и со временем могут ухудшаться или улучшаться.У вашего ребенка может быть только один признак, например, продолжительный кашель или заложенность груди.
Иногда трудно сказать, вызваны ли симптомы у вашего ребенка астмой. Периодические или продолжительные хрипы и другие симптомы астмы могут быть вызваны инфекционным бронхитом или другим респираторным заболеванием.
Когда обращаться к врачу
Отведите ребенка к врачу, если вы подозреваете, что у него астма. Раннее лечение поможет контролировать симптомы и, возможно, предотвратить приступы астмы.
Запишитесь на прием к врачу вашего ребенка, если вы заметили:
- Постоянный, прерывистый кашель или, кажется, связанный с физической активностью
- Свистящие или свистящие звуки при выдохе ребенка
- Одышка или учащенное дыхание
- Жалобы на стеснение в груди
- Повторные эпизоды подозрения на бронхит или пневмонию
Если у вашего ребенка астма, он может сказать что-нибудь вроде: «Мне странно в груди» или «Я постоянно кашляю.«Прислушайтесь к кашлю, который может не разбудить вашего ребенка, когда он или она спит. Плач, смех, крик или сильные эмоциональные реакции и стресс также могут вызвать кашель или хрипы.
Если у вашего ребенка диагностирована астма, составление плана лечения астмы может помочь вам и другим лицам, осуществляющим уход, отслеживать симптомы и знать, что делать в случае приступа астмы.
Когда обращаться за неотложной помощью
В тяжелых случаях вы можете увидеть, как грудь и бока вашего ребенка тянутся внутрь, поскольку он или она пытается дышать.У вашего ребенка может быть учащенное сердцебиение, потливость и боль в груди. Обратитесь за неотложной помощью, если ваш ребенок:
- Должен остановиться на полуслове, чтобы отдышаться
- Использует мышцы живота для дыхания
- Ноздри расширились при вдохе
- Так сильно пытается дышать, что при вдохе живот засасывается под ребра.
Даже если у вашего ребенка не была диагностирована астма, немедленно обратитесь за медицинской помощью, если у него или нее проблемы с дыханием.Хотя приступы астмы различаются по степени тяжести, приступы астмы могут начинаться с кашля, который переходит в хрипы и затрудненное дыхание.
Причины
Причины детской астмы до конца не изучены. Некоторые факторы, которые считаются вовлеченными, включают:
- Унаследованная склонность к развитию аллергии
- Родители с астмой
- Некоторые типы инфекций дыхательных путей в очень молодом возрасте
- Воздействие факторов окружающей среды, таких как сигаретный дым или другое загрязнение воздуха
Повышенная чувствительность иммунной системы вызывает набухание легких и дыхательных путей и образование слизи при воздействии определенных триггеров.Реакция на триггер может быть отложена, что затрудняет идентификацию триггера. Триггеры различаются от ребенка к ребенку и могут включать:
- Вирусные инфекции, такие как простуда
- Воздействие загрязнителей воздуха, таких как табачный дым
- Аллергия на пылевых клещей, перхоть домашних животных, пыльцу или плесень
- Физическая активность
- Перемены погоды или холодный воздух
Иногда симптомы астмы возникают без явных триггеров.
Факторы риска
Факторы, которые могут увеличить вероятность развития астмы у вашего ребенка, включают:
- Воздействие табачного дыма, в том числе до рождения
- Предыдущие аллергические реакции, включая кожные реакции, пищевую аллергию или сенную лихорадку (аллергический ринит)
- Семейный анамнез астмы или аллергии
- Жизнь в районе с высоким уровнем загрязнения
- Ожирение
- Респираторные заболевания, такие как хронический насморк или заложенность носа (ринит), воспаление носовых пазух (синусит) или пневмония
- Изжога (гастроэзофагеальная рефлюксная болезнь, или ГЭРБ)
- Быть мужчиной
- Чернокожие или пуэрториканцы
Осложнения
Астма может вызвать ряд осложнений, в том числе:
- Тяжелые приступы астмы, требующие неотложной помощи или стационарного лечения
- Постоянное снижение функции легких
- Пропущенные учебные дни или отставание в школе
- Плохой сон и утомляемость
- Симптомы, мешающие игре, спорту или другим занятиям
Профилактика
Тщательное планирование и предотвращение триггеров астмы — лучший способ предотвратить приступы астмы.
- Ограничьте воздействие триггеров астмы. Помогите своему ребенку избежать аллергенов и раздражителей, вызывающих симптомы астмы.
- Не разрешайте курить рядом с ребенком. Воздействие табачного дыма в младенчестве является сильным фактором риска детской астмы, а также частым триггером приступов астмы.
- Поощряйте вашего ребенка быть активным. Если астма у вашего ребенка находится под хорошим контролем, регулярная физическая активность может помочь легким работать более эффективно.
При необходимости обратитесь к врачу. Проверяйте регулярно. Не игнорируйте признаки того, что астма у вашего ребенка не поддается контролю, например, необходимость слишком частого использования быстродействующего ингалятора.
Астма со временем меняется. Консультация врача вашего ребенка может помочь вам внести необходимые коррективы в лечение, чтобы держать симптомы под контролем.
- Помогите своему ребенку поддерживать здоровый вес. Избыточный вес может ухудшить симптомы астмы и подвергнуть вашего ребенка риску других проблем со здоровьем.
- Держите изжогу под контролем. Кислотный рефлюкс или сильная изжога (гастроэзофагеальная рефлюксная болезнь или ГЭРБ) могут ухудшить симптомы астмы у вашего ребенка. Ему или ей могут потребоваться безрецептурные или рецептурные лекарства для контроля кислотного рефлюкса.
Лечение бронхиальной астмы у детей за рубежом | Цены | Отзывы
Мы пошли к профессору Ширсмиту с ребенком, когда хирург-ортопед в 3 месяца обнаружил некоторую деформацию бедренных костей и суставов.Жена очень волновалась, поэтому решил посоветоваться в Германии. После консультации ребенка обследовали, по результатам поиска доктора Клауса сказано, что патологию можно исправить. Дали рекомендации, которые выполняем и через полгода возвращаемся в гости.
Когда после многих попыток у моего зятя наконец родился ребенок, мой первый внук, я был очень счастлив.Конечно, когда он выявил аномалии кишечника, я решила провести лечение на высшем уровне. Вместе с сыном ищут информацию в интернете, читают отзывы, думают, куда пойти. Вероятно, решающую роль в выборе сыграло то, что Клаус искал имеет большой опыт проведения хирургических операций у детей, в том числе с врожденными аномалиями кишечника. В общем, решили поехать в Германию, договорились о консультации, все очень быстро надо организовать.Нам очень понравился профессор Поиск, такой приветливый и спокойный человек, вселяет уверенность, что все будет хорошо. Обследование началось в тот же день, операция была расписана на весь день, чтобы успеть подготовить ребенка. Об операции: Осталась очень довольна, сделала эндоскопически, то есть через небольшой разрез. Конечно, размер рубца — неважно, но чем он меньше, тем лучше. Меня беспокоит анестезия, в юности беспокоила, когда вышла из нее — это был кошмар. Но использовались современные препараты, поэтому с обезболиванием тоже не проблема.В больнице сноха с внуком пробыла неделю, сын жил в квартире рядом с поликлиникой, этот вариант для родственников. После выписки пробыл в Германии еще пару дней, хотел убедиться, что внук нормально улетит. Сейчас, спустя 2 месяца, можно с уверенностью сказать, что операция прошла успешно. Все проблемы исчезли, и внук выглядит совершенно здоровым.
Обратился в больницу Асклепиос с сыном после родов в России не смог поставить диагноз.








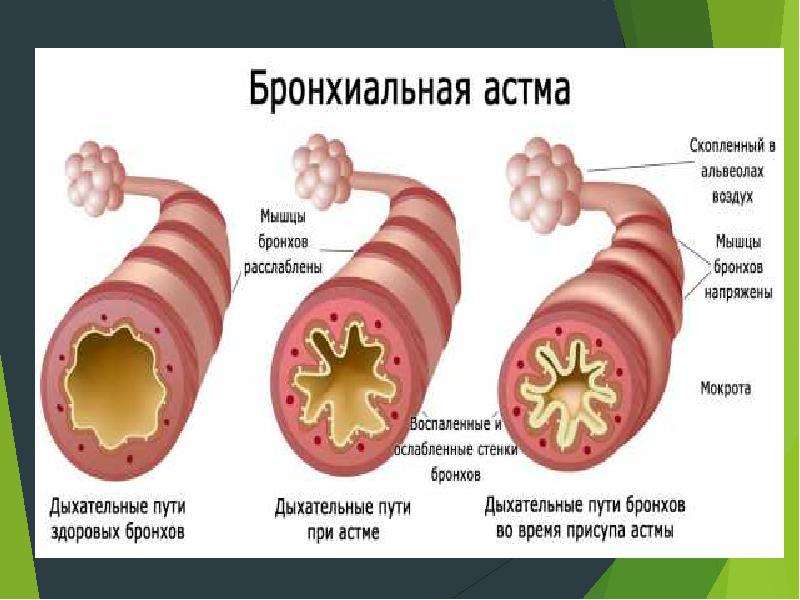 Как лечить заболевание у ребенка: курс лечения составляет 2-3 месяца, а длительность применения дает стабильную ремиссию. При приступах легкой степени могут назначаться комбинированные лекарства на основе Интала – Дитэк (с содержанием фенотерола) и Интал плюс (с сальбутамолом).
Как лечить заболевание у ребенка: курс лечения составляет 2-3 месяца, а длительность применения дает стабильную ремиссию. При приступах легкой степени могут назначаться комбинированные лекарства на основе Интала – Дитэк (с содержанием фенотерола) и Интал плюс (с сальбутамолом).